Đánh giá kết quả sống thêm 5 năm ở bệnh nhân ung thư vú nữ dưới 35 tuổi tại bệnh viện K
Mục tiêu: Đánh giá kết quả sống thêm 5 năm ở bệnh nhân ung thư vú nữ dưới 35 tuổi tại bệnh viện K. Đối tượng và phương pháp nghiên cứu: Nghiên cứu hồi cứu có theo dõi dọc trên 125 bệnh nhân nữ dưới 35 tuổi được chẩn đoán là UTV điều trị tại bệnh viện K từ tháng 1/2008 đến tháng 8/2011. Kết quả: Tỉ lệ sống thêm 5 năm toàn bộ là 79,5%, sống thêm 5 năm không bệnh là 66%. Giai đoạn bệnh và tình trạng hạch di căn có liên quan tới tỉ lệ sống thêm toàn bộ và sống thêm không bệnh. Nhóm TTNT (+) và nhóm Her-2/neu (-) có tỉ lệ sống thêm toàn bộ cao hơn có ý nghĩa so với nhóm TTNT (-) và nhóm Her-2/neu (+), tuy nhiên không có sự khác biệt về tỉ lệ sống thêm không bệnh giữa 2 nhóm. Kết luận: UTV ở phụ nữ trẻ có tiên lượng không thuận lợi kể cả nhóm có thụ thể nội tiết dương tính và Her- 2/neu âm tính

Trang 1

Trang 2

Trang 3
Trang 4
Trang 5
Trang 6
Trang 7
Tóm tắt nội dung tài liệu: Đánh giá kết quả sống thêm 5 năm ở bệnh nhân ung thư vú nữ dưới 35 tuổi tại bệnh viện K

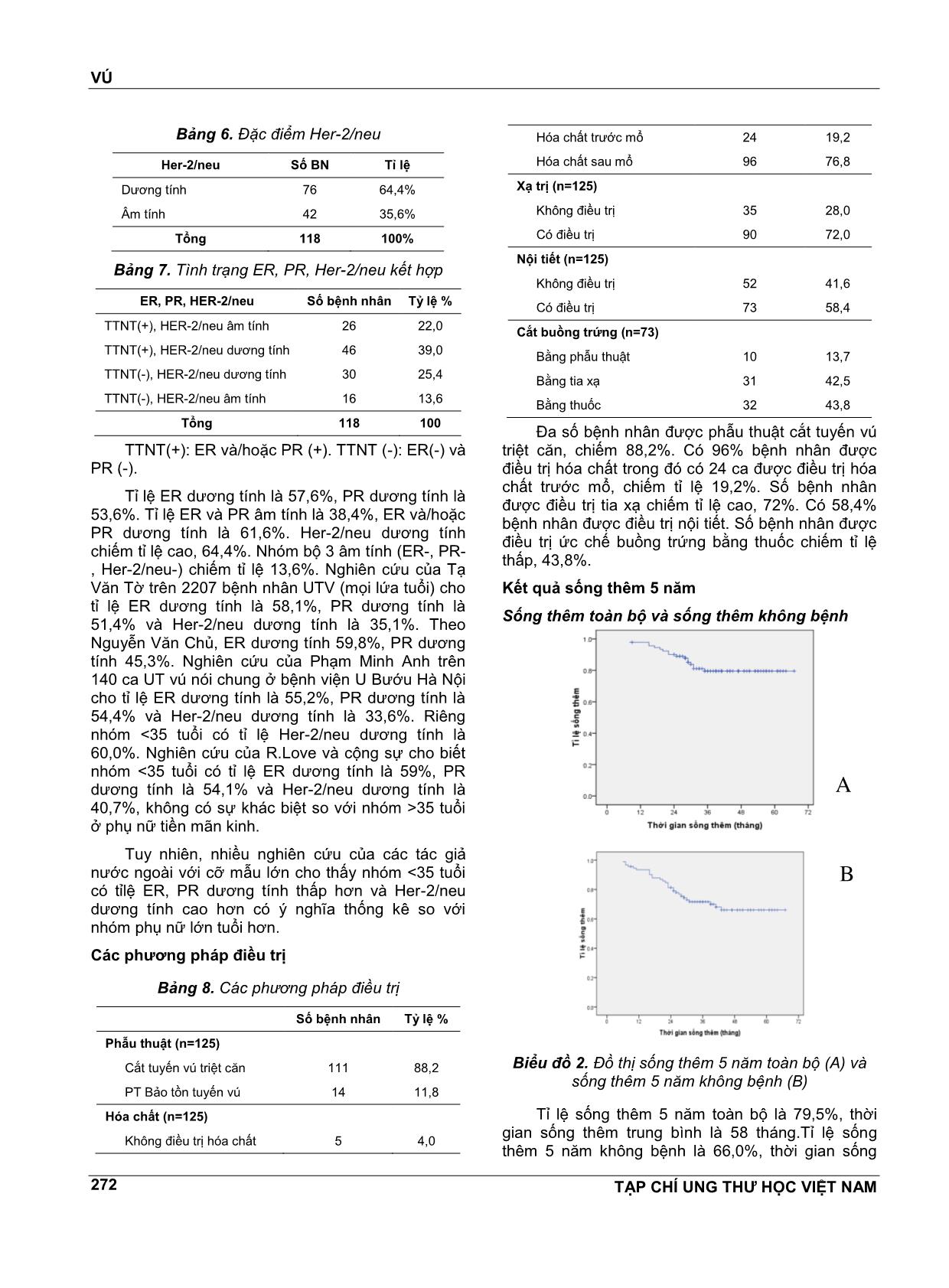
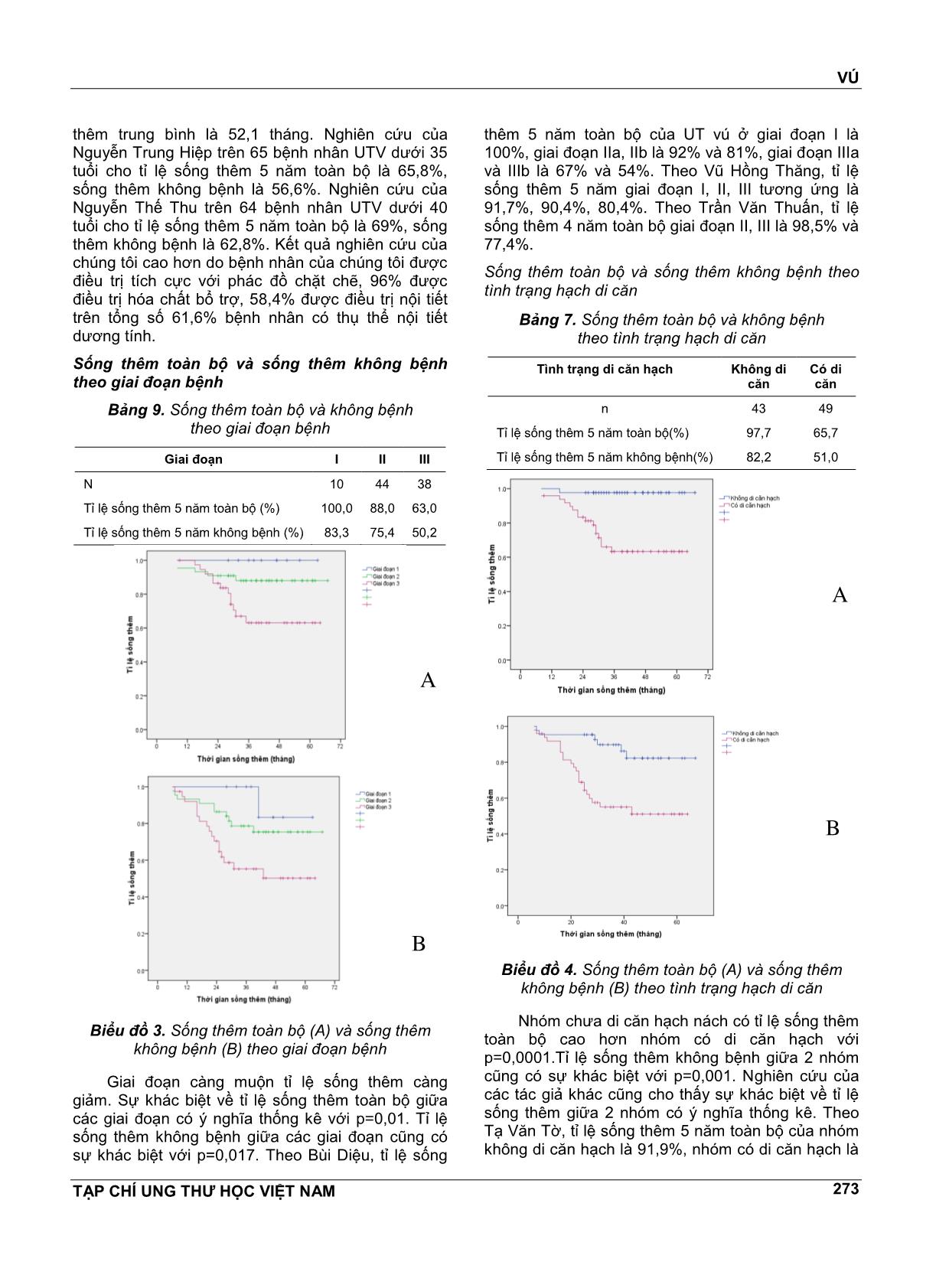
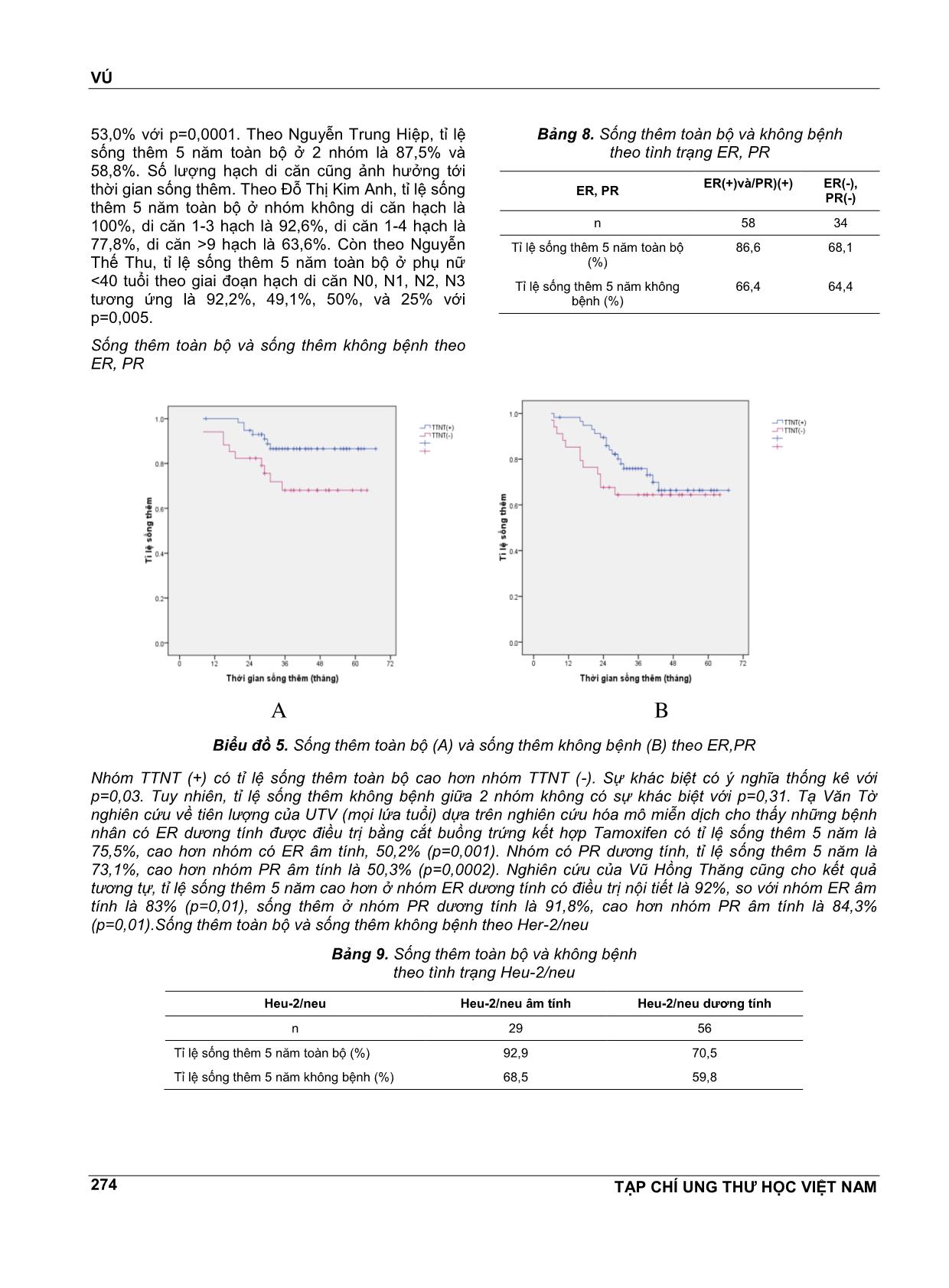
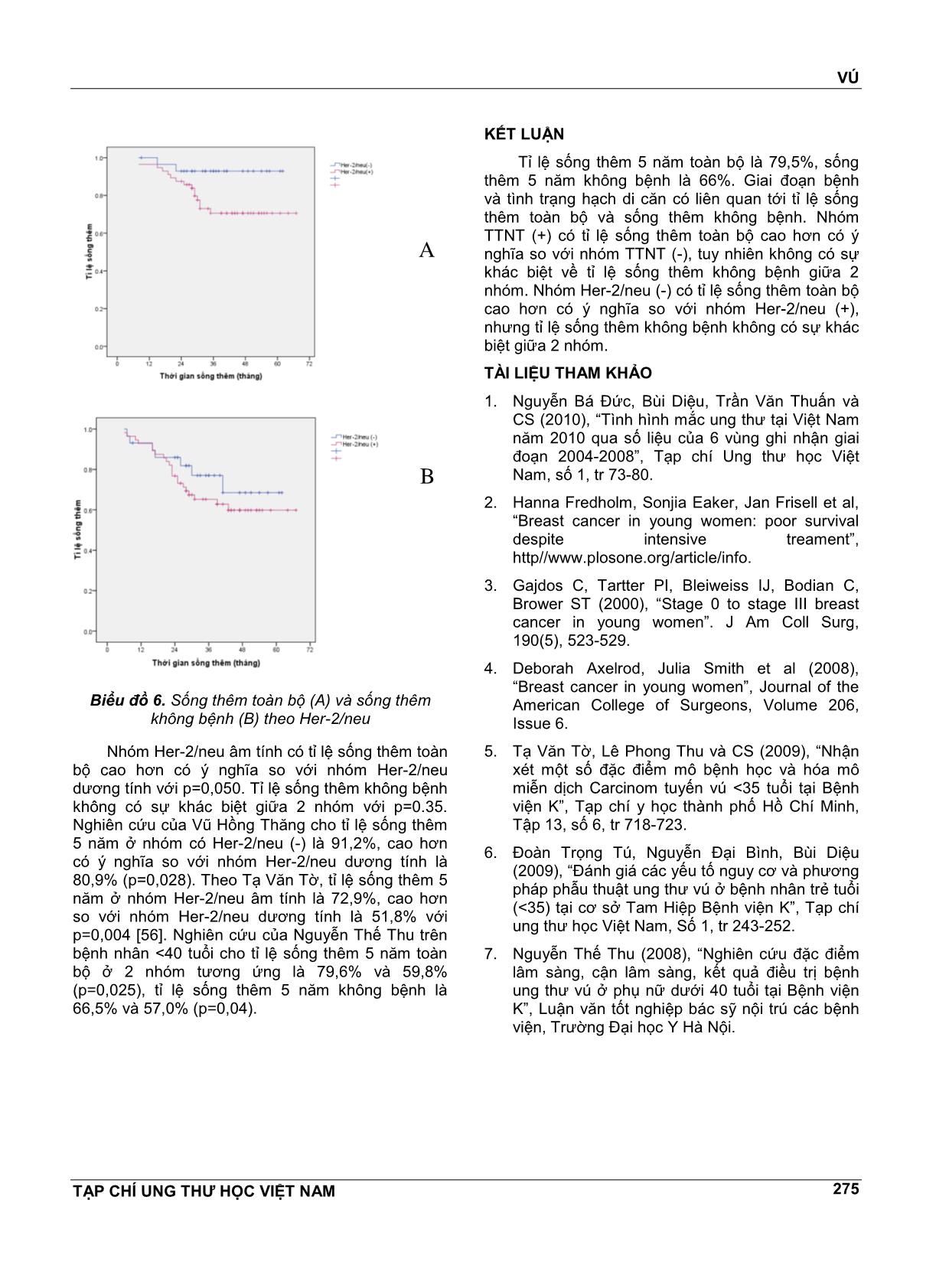
VÚ TẠP CHÍ UNG THƯ HỌC VIỆT NAM 269 ĐÁNH GIÁ KẾT QUẢ SỐNG THÊM 5 NĔM Ở BỆNH NHÂN UNG THƯ VÚ NỮ DƯỚI 35 TUỔI TẠI BỆNH VIỆN K NGUYỄN THỊ HUYỀN1, NGUYỄN THỊ HÒA2, NGUYỄN VĔN HIẾU3, NGUYỄN VĔN HÙNG4 TÓM TẮT Mục tiêu: Đánh giá kết quả sống thêm 5 nĕm ở bệnh nhân ung thư vú nữ dưới 35 tuổi tại bệnh viện K. Đối tượng và phương pháp nghiên cứu: Nghiên cứu hồi cứu có theo dõi dọc trên 125 bệnh nhân nữ dưới 35 tuổi được chẩn đoán là UTV điều trị tại bệnh viện K từ tháng 1/2008 đến tháng 8/2011. Kết quả: Tỉ lệ sống thêm 5 nĕm toàn bộ là 79,5%, sống thêm 5 nĕm không bệnh là 66%. Giai đoạn bệnh và tình trạng hạch di cĕn có liên quan tới tỉ lệ sống thêm toàn bộ và sống thêm không bệnh. Nhóm TTNT (+) và nhóm Her-2/neu (-) có tỉ lệ sống thêm toàn bộ cao hơn có ý nghĩa so với nhóm TTNT (-) và nhóm Her-2/neu (+), tuy nhiên không có sự khác biệt về tỉ lệ sống thêm không bệnh giữa 2 nhóm. Kết luận: UTV ở phụ nữ trẻ có tiên lượng không thuận lợi kể cả nhóm có thụ thể nội tiết dương tính và Her- 2/neu âm tính. ABTRACT Aims: To evaluate five-year survical among women under 35 years with breast cancer in K Hospital. Subjects and method: This was retrospective research with longitudinal follow-up of 125 women under 35 years with breast cancer in K Hospital from January, 2008 to August, 2011. Results: Five-year OS was 79,5%, DFS was 66%. Stage and metastasised lymph node condition were associated with OS and DFS. Positive hormon receptors and negative Her-2/neu groups had higher OS than negative hormone receptors and positive Her-2/neu groups, however there were no significant difference of DFS. Conclusions: Breast cancer in young women has unfavorable prognosis even positive hormon receptors and negative Her-2/neu group. 1 BSCKKII. Khoa Khám bệnh theo yêu cầu - Bệnh viện K 2 ThS.BSCKI. Khoa Nội cơ sở Quán sứ - Bệnh viện K 3 PGS.TS. Nguyên Trưởng Bộ môn Ung thư - Đại học Y Hà Nội 4 Bác sĩ nội trú - Bệnh viện K ĐẶT VẤN ĐỀ Ung thư vú là bệnh ung thư hay gặp nhất ở phụ nữ và có tác động rất lớn đến sức khỏe của phụ nữ. Ở Việt Nam, theo công bố của Cơ quan Nghiên cứu ung thư Quốc tế, tỉ lệ mắc chuẩn theo tuổi của ung thư vú ở phụ nữ nĕm 2000 là 17,44/100000 dân. Theo ghi nhận tình hình mắc ung thư tại Việt Nam nĕm 2010 thì tỉ lệ mắc ung thư vú đã tĕng lên, ở thành phố Hồ Chí Minh là 21,0/100000 dân còn ở Hà Nội là 39,4/100000 dân, đứng hàng đầu trong các ung thư ở phụ nữ. Việc điều trị ung thư vú là sự phối hợp giữa các phương pháp điều trị tại chỗ và điều trị toàn thân trong đó phẫu thuật đóng vai trò chủ đạo. Phần lớn bệnh nhân ung thư vú ở giai đoạn mổ được đều phải điều trị bổ trợ sau phẫu thuật. Việc đánh giá chi tiết các yếu tố tiên lượng có vai trò quan trọng trong việc lựa chọn phác đồ điều trị. Tuổi trẻ là một yếu tố tiên lượng độc lập trong ung thư vú. Tuy ung thư vú hiếm gặp ở người trẻ tuổi, chỉ khoảng 7% xảy ra dưới tuổi 40 và 2,7% dưới tuổi 35 nhưng vẫn là ung thư phổ biến nhất ở phụ nữ dưới 40 tuổi và là nguyên nhân gây tử vong hàng đầu do ung thư ở phụ nữ trẻ. Theo nghiên cứu của nhiều tác giả nước ngoài, tuổi trẻ là yếu tố tiên lượng không thuận lợi, đặc biệt là nhóm phụ nữ VÚ TẠP CHÍ UNG THƯ HỌC VIỆT NAM 270 dưới 35 tuổi được xếp vào nhóm “rất trẻ” có tỉ lệ sống thêm 5 nĕm thấp nhất. Thực tiễn lâm sàng tại bệnh viện K cho thấy hầu hết bệnh nhân ung thư vú trẻ tuổi đều được điều trị tích cực bằng nhiều phương pháp phối hợp bao gồm phẫu thuật, hóa chất, tia xạ, nội tiết, nhưng kết quả vẫn khó tiên lượng. Ở Việt Nam, bệnh ung thư vú đã được rất nhiều tác giả quan tâm nghiên cứu nhưng còn ít các nghiên cứu đánh giá một cách chi tiết, đầy đủ về bệnh ở nhóm phụ nữ trẻ tuổi dù nhóm tuổi này có sự khác biệt về lâm sàng, mô bệnh học và kết quả điều trị. Vì vậy chúng tôi tiến hành nghiên cứu đề tài này nhằm mục tiêu: Đánh giá kết quả sống thêm 5 nĕm ở bệnh nhân ung thư vú nữ dưới 35 tuổi. Nhận xét một số yếu tố liên quan đến tiên lượng bệnh. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU Đối tượng nghiên cứu Bao gồm 125 bệnh nhân được chẩn đoán là UTV điều trị tại bệnh viện K từ tháng 1/2008 đến tháng 8/2011 có các tiêu chuẩn sau: Tiêu chuẩn lựa chọn bệnh nhân - Bệnh nhân là phụ nữ. - Tuổi nhỏ hơn hoặc bằng 35. - Có hồ sơ lưu trữ đầy đủ. - Có chẩn đoán xác định là UTV dựa trên các dấu hiệu lâm sàng, cận lâm sàng và bắt buộc phải có kết quả mô bệnh học sau mổ là ung thư biểu mô tuyến vú. - Bệnh nhân được điều trị bằng phẫu thuật, có điều trị bổ trợ bằng hóa chất (phác đồ có Anthracyclin), tia xạ, nội tiết, điều trị đích nếu có chỉ định. Tiêu chuẩn loại trừ - Bênh nhân có hồ sơ lưu trữ không đầy đủ. - Những bệnh nhân cũ từ trước tháng 1/2008 đến điều trị tiếp vì tái phát, di cĕn. - Bệnh nhân UTV thể tại chỗ. -Bệnh nhân đã qua can thiệp ở tuyến dưới, không đánh giá được giai đoạn ban đầu nên loại khỏi nghiên cứu. Phương pháp nghiên cứu Thiết kế nghiên cứu Nghiên cứu hồi cứu có theo dõi dọc. Phương pháp thu thập số liệu - Các bệnh nhân có đủ tiêu chuẩn lựa chọn vào nghiên cứu được thu thập các thông tin về tuổi, các đặc điểm lâm sàng, mô bệnh học, các phương pháp điều trị dựa vào hồ sơ bệnh án. - Phân loại giai đoạn bệnh theo AJCC phiên bản số 7, nĕm 2010. - Phân loại mô bệnh học theo Tổ chức Y tế Thế giới, phân loại độ mô học theo Elston gồm độ I, II, III. - Tình trạng thụ thể nội tiết ER, PR: bằng kĩ thuật nhuộm hóa mô miễn dịch, đánh giá theo tiêu chuẩn Allred dựa vào tỉ lệ và cường độ bắt màu của nhân. - Yếu tố phát triển biểu mô Heu-2/neu: đánh giá âm tính hay dương tính theo tiêu chuẩn nhuộm hóa mô miễn dịch (IHC): tính điểm theo tiêu chuẩn của nhà sản xuất Dako được chia từ 0 đến 3+ dựa vào tỉ lệ và cường độ bất màu của màng bào tương. Âm tính bao gồm her 2 neu (-) và (+); dương tính bao gồm her 2 neu (++) và her 2 neu (+++). - Theo rõi kết quả điều trị: ... vào kết quả những lần khám lại ghi nhận trong hồ sơ bệnh án hoặc gọi điện, gửi thư cho bệnh nhân, mời bệnh nhân đến khám lại. Thời gian theo dõi từ tháng 1/2008 đến hết tháng 8/1013. Phân tích và xử lí số liệu Số liệu nghiên cứu được thu thập theo mẫu và được xử lý bằng các thuật toán thống kê y học, sử dụng phần mềm SPSS 16.0. KẾT QUẢ VÀ BÀN LUẬN Đặc điểm lâm sàng và mô bệnh học Đặc điểm lâm sàng Tuổi Có 125 bệnh nhân trong nhóm nghiên cứu với phân bố tuổi như sau: Biểu đồ 1. Phân bố ung thư theo tuổi VÚ TẠP CHÍ UNG THƯ HỌC VIỆT NAM 271 Tuổi mắc bệnh trung bình trong nhóm nghiên cứu là 31,7± 3,1. Trẻ nhất là 22 tuổi. Phần lớn bệnh nhân từ 31-35 tuổi, nhóm bệnh nhân dưới 30 tuổi chiếm tỉ lệ thấp 28,8%. Kết quả của chúng tôi cũng tương tự kết quả nghiên cứu của Tạ Vĕn Tờ trên 289 ca UTV dưới 35 tuổi tại Bệnh viện K. Tuổi mắc trung bình là 31, nhóm tuổi 30-35 chiếm tỉ lệ cao nhất, 68,1%, trẻ nhất là 20 tuổi. Tỉ lệ bệnh nhân ≤35 tuổi chiếm 4,5% (289/6363 ca từ nĕm 2005 đến 2009). Nghiên cứu của Nguyễn Trung Hiệp trên 65 ca UTV dưới 35 tuổi tại viện Ung Bướu TP Hồ Chí Minh cho thấy tuổi mắc trung bình là 33, tỉ lệ bệnh nhân ≤35 tuổi chiếm 11,9% (65/545 ca UTV nĕm 2000). Giai đoạn u Bảng 1. Tình trạng khối u (T) Số bệnh nhân Tỷ lệ % Khối u T1 19 15,2 T2 72 57,6 T3 19 15,2 T4 15 12,0 Tổng 125 100% Khối u ở giai đoạn T2 chiếm tỉ lệ cao nhất, 57,6%. Khối u giai đoạn T3, T4 chiếm tỉ lệ 27,2%. Giai đoạn hạch sau mổ Bảng 2. Tình trạng di cĕn hạch sau mổ (pN) Di cĕn hạch Số bệnh nhân Tỷ lệ % Không di cĕn (pN0) 66 52,8 Di cĕn từ 1-3 hạch (pN1) 39 31,2 Di cĕn ≥4 hạch (pN2,3) 20 16,0 Tổng 125 100 Tỉ lệ di cĕn hạch sau mổ là 47,2%, trong đó di cĕn trên 4 hạch (N2) và di cĕn hạch hạ đòn, thượng đòn (N3) chiếm 16%. Số hạch di cĕn trung bình là 3,5 ± 2,8. Số hạch di cĕn nhiều nhất là 15 hạch. Tỉ lệ di cĕn hạch trong nghiên cứu của chúng tôi thấp hơn so với nghiên cứu của Tạ Vĕn Tờ, di cĕn hạch là 61,6%, và của Đoàn Trọng Tú, di cĕn hạch là 62,8%, trong đó giai đoạn N2, N3 chiếm tỉ lệ khá cao 35,3%. Có lẽ do nghiên cứu của Tạ Vĕn Tờ và Đoàn Trọng Tú được thực hiện trong giai đoạn 2005-2008 còn của chúng tôi được thực hiện trong thời gian gần đây, 2008-2011, nên có thể bệnh nhân của chúng tôi đựơc chẩn đoán ở giai đoạn sớm hơn (do việc khám sàng lọc và chụp vú ngày càng rộng rãi). Giai đoạn bệnh sau mổ Bảng 3. Phân loại giai đoạn bệnh sau mổ Giai đoạn Số bệnh nhân Tỷ lệ % I 12 9,6 II 68 54,4 III 43 34,4 IV 2 1,6 Tổng 125 100 Giai đoạn I chiếm tỉ lệ thấp, 9,6%, đa số bệnh nhân ở giai đoạn II. Giai đoạn III, IV cũng chiếm lệ tương đối cao, 36%. Nghiên cứu của Nguyễn Trung Hiệp cũng cho kết quả tương tự, giai đoạn I 12,3%, giai đoạn II 52,3%, giai đoạn III 32,3%, và giai đoạn IV 3,1%. Theo Nguyễn Vĕn Thu nghiên cứu UT vú ở phụ nữ dưới 40 tuổi, tỉ lệ giai đoạn II gặp nhiều nhất 57,1%, giai đoạn III 29,4%, không có trường hợp nào giai đoạn IV. Đặc điểm mô bệnh học Phân loại các thể mô bệnh học Bảng 4. Phân loại các thể mô bệnh học Thể mô bệnh học Số bệnh nhân Tỷ lệ % UT biểu mô thể ống xâm lấn 106 84,8 UT biểu mô thể tiểu thùy xâm lấn 8 6,4 UT biểu mô thể nhú 3 2,4 UT biểu mô thể nhầy 2 1,6 UT biểu mô thể tủy 4 3,2 UT biểu mô thể dị sản 2 1,6 Tổng 125 100 Hầu hết các trường hợp là UT biểu mô thể ống xâm lấn, chiếm 84,8%. Các thể khác đều ít gặp. Theo Tạ Vĕn Tờ, thể ống xâm lấn chiếm 70,8%, thể tiểu thùy xâm nhập 11,6%, thể nội ống ít gặp 3,6%. Theo Nguyễn Trung Hiệp, thể ống xâm lấn chiếm 95,4%, theo Wonshik Han tỉ lệ này là 93%, còn theo Volker Rudat là 89,1%. Nhìn chung không có sự khác biệt về thể mô bệnh học giữa các nghiên cứu. Đặc điểm ER, PR và Her-2/neu Bảng 5. Đặc điểm ER, PR ER, PR PR (+) PR(-) Tổng ER (+) 62 (49,6) 10 (8,0) 72 (57,6) ER (-) 5 (4,0) 48 (38,4) 53 (42,4) 0 67 (53,6) 58 (46,4) 125 VÚ TẠP CHÍ UNG THƯ HỌC VIỆT NAM 272 Bảng 6. Đặc điểm Her-2/neu Her-2/neu Số BN Tỉ lệ Dương tính 76 64,4% Âm tính 42 35,6% Tổng 118 100% Bảng 7. Tình trạng ER, PR, Her-2/neu kết hợp ER, PR, HER-2/neu Số bệnh nhân Tỷ lệ % TTNT(+), HER-2/neu âm tính 26 22,0 TTNT(+), HER-2/neu dương tính 46 39,0 TTNT(-), HER-2/neu dương tính 30 25,4 TTNT(-), HER-2/neu âm tính 16 13,6 Tổng 118 100 TTNT(+): ER và/hoặc PR (+). TTNT (-): ER(-) và PR (-). Tỉ lệ ER dương tính là 57,6%, PR dương tính là 53,6%. Tỉ lệ ER và PR âm tính là 38,4%, ER và/hoặc PR dương tính là 61,6%. Her-2/neu dương tính chiếm tỉ lệ cao, 64,4%. Nhóm bộ 3 âm tính (ER-, PR- , Her-2/neu-) chiếm tỉ lệ 13,6%. Nghiên cứu của Tạ Vĕn Tờ trên 2207 bệnh nhân UTV (mọi lứa tuổi) cho tỉ lệ ER dương tính là 58,1%, PR dương tính là 51,4% và Her-2/neu dương tính là 35,1%. Theo Nguyễn Vĕn Chủ, ER dương tính 59,8%, PR dương tính 45,3%. Nghiên cứu của Phạm Minh Anh trên 140 ca UT vú nói chung ở bệnh viện U Bướu Hà Nội cho tỉ lệ ER dương tính là 55,2%, PR dương tính là 54,4% và Her-2/neu dương tính là 33,6%. Riêng nhóm <35 tuổi có tỉ lệ Her-2/neu dương tính là 60,0%. Nghiên cứu của R.Love và cộng sự cho biết nhóm <35 tuổi có tỉ lệ ER dương tính là 59%, PR dương tính là 54,1% và Her-2/neu dương tính là 40,7%, không có sự khác biệt so với nhóm >35 tuổi ở phụ nữ tiền mãn kinh. Tuy nhiên, nhiều nghiên cứu của các tác giả nước ngoài với cỡ mẫu lớn cho thấy nhóm <35 tuổi có tỉlệ ER, PR dương tính thấp hơn và Her-2/neu dương tính cao hơn có ý nghĩa thống kê so với nhóm phụ nữ lớn tuổi hơn. Các phương pháp điều trị Bảng 8. Các phương pháp điều trị Số bệnh nhân Tỷ lệ % Phẫu thuật (n=125) Cắt tuyến vú triệt cĕn 111 88,2 PT Bảo tồn tuyến vú 14 11,8 Hóa chất (n=125) Không điều trị hóa chất 5 4,0 Hóa chất trước mổ 24 19,2 Hóa chất sau mổ 96 76,8 Xạ trị (n=125) Không điều trị 35 28,0 Có điều trị 90 72,0 Nội tiết (n=125) Không điều trị 52 41,6 Có điều trị 73 58,4 Cắt buồng trứng (n=73) Bằng phẫu thuật 10 13,7 Bằng tia xạ 31 42,5 Bằng thuốc 32 43,8 Đa số bệnh nhân được phẫu thuật cắt tuyến vú triệt cĕn, chiếm 88,2%. Có 96% bệnh nhân được điều trị hóa chất trong đó có 24 ca được điều trị hóa chất trước mổ, chiếm tỉ lệ 19,2%. Số bệnh nhân được điều trị tia xạ chiếm tỉ lệ cao, 72%. Có 58,4% bệnh nhân được điều trị nội tiết. Số bệnh nhân được điều trị ức chế buồng trứng bằng thuốc chiếm tỉ lệ thấp, 43,8%. Kết quả sống thêm 5 nĕm Sống thêm toàn bộ và sống thêm không bệnh Biểu đồ 2. Đồ thị sống thêm 5 nĕm toàn bộ (A) và sống thêm 5 nĕm không bệnh (B) Tỉ lệ sống thêm 5 nĕm toàn bộ là 79,5%, thời gian sống thêm trung bình là 58 tháng.Tỉ lệ sống thêm 5 nĕm không bệnh là 66,0%, thời gian sống A B VÚ TẠP CHÍ UNG THƯ HỌC VIỆT NAM 273 thêm trung bình là 52,1 tháng. Nghiên cứu của Nguyễn Trung Hiệp trên 65 bệnh nhân UTV dưới 35 tuổi cho tỉ lệ sống thêm 5 nĕm toàn bộ là 65,8%, sống thêm không bệnh là 56,6%. Nghiên cứu của Nguyễn Thế Thu trên 64 bệnh nhân UTV dưới 40 tuổi cho tỉ lệ sống thêm 5 nĕm toàn bộ là 69%, sống thêm không bệnh là 62,8%. Kết quả nghiên cứu của chúng tôi cao hơn do bệnh nhân của chúng tôi được điều trị tích cực với phác đồ chặt chẽ, 96% được điều trị hóa chất bổ trợ, 58,4% được điều trị nội tiết trên tổng số 61,6% bệnh nhân có thụ thể nội tiết dương tính. Sống thêm toàn bộ và sống thêm không bệnh theo giai đoạn bệnh Bảng 9. Sống thêm toàn bộ và không bệnh theo giai đoạn bệnh Giai đoạn I II III N 10 44 38 Tỉ lệ sống thêm 5 nĕm toàn bộ (%) 100,0 88,0 63,0 Tỉ lệ sống thêm 5 nĕm không bệnh (%) 83,3 75,4 50,2 Biểu đồ 3. Sống thêm toàn bộ (A) và sống thêm không bệnh (B) theo giai đoạn bệnh Giai đoạn càng muộn tỉ lệ sống thêm càng giảm. Sự khác biệt về tỉ lệ sống thêm toàn bộ giữa các giai đoạn có ý nghĩa thống kê với p=0,01. Tỉ lệ sống thêm không bệnh giữa các giai đoạn cũng có sự khác biệt với p=0,017. Theo Bùi Diệu, tỉ lệ sống thêm 5 nĕm toàn bộ của UT vú ở giai đoạn I là 100%, giai đoạn IIa, IIb là 92% và 81%, giai đoạn IIIa và IIIb là 67% và 54%. Theo Vũ Hồng Thĕng, tỉ lệ sống thêm 5 nĕm giai đoạn I, II, III tương ứng là 91,7%, 90,4%, 80,4%. Theo Trần Vĕn Thuấn, tỉ lệ sống thêm 4 nĕm toàn bộ giai đoạn II, III là 98,5% và 77,4%. Sống thêm toàn bộ và sống thêm không bệnh theo tình trạng hạch di cĕn Bảng 7. Sống thêm toàn bộ và không bệnh theo tình trạng hạch di cĕn Tình trạng di cĕn hạch Không di cĕn Có di cĕn n 43 49 Tỉ lệ sống thêm 5 nĕm toàn bộ(%) 97,7 65,7 Tỉ lệ sống thêm 5 nĕm không bệnh(%) 82,2 51,0 Biểu đồ 4. Sống thêm toàn bộ (A) và sống thêm không bệnh (B) theo tình trạng hạch di cĕn Nhóm chưa di cĕn hạch nách có tỉ lệ sống thêm toàn bộ cao hơn nhóm có di cĕn hạch với p=0,0001.Tỉ lệ sống thêm không bệnh giữa 2 nhóm cũng có sự khác biệt với p=0,001. Nghiên cứu của các tác giả khác cũng cho thấy sự khác biệt về tỉ lệ sống thêm giữa 2 nhóm có ý nghĩa thống kê. Theo Tạ Vĕn Tờ, tỉ lệ sống thêm 5 nĕm toàn bộ của nhóm không di cĕn hạch là 91,9%, nhóm có di cĕn hạch là A B B A VÚ TẠP CHÍ UNG THƯ HỌC VIỆT NAM 274 53,0% với p=0,0001. Theo Nguyễn Trung Hiệp, tỉ lệ sống thêm 5 nĕm toàn bộ ở 2 nhóm là 87,5% và 58,8%. Số lượng hạch di cĕn cũng ảnh hưởng tới thời gian sống thêm. Theo Đỗ Thị Kim Anh, tỉ lệ sống thêm 5 nĕm toàn bộ ở nhóm không di cĕn hạch là 100%, di cĕn 1-3 hạch là 92,6%, di cĕn 1-4 hạch là 77,8%, di cĕn >9 hạch là 63,6%. Còn theo Nguyễn Thế Thu, tỉ lệ sống thêm 5 nĕm toàn bộ ở phụ nữ <40 tuổi theo giai đoạn hạch di cĕn N0, N1, N2, N3 tương ứng là 92,2%, 49,1%, 50%, và 25% với p=0,005. Sống thêm toàn bộ và sống thêm không bệnh theo ER, PR Bảng 8. Sống thêm toàn bộ và không bệnh theo tình trạng ER, PR ER, PR ER(+)và/PR)(+) ER(-), PR(-) n 58 34 Tỉ lệ sống thêm 5 nĕm toàn bộ (%) 86,6 68,1 Tỉ lệ sống thêm 5 nĕm không bệnh (%) 66,4 64,4 Biểu đồ 5. Sống thêm toàn bộ (A) và sống thêm không bệnh (B) theo ER,PR Nhóm TTNT (+) có tỉ lệ sống thêm toàn bộ cao hơn nhóm TTNT (-). Sự khác biệt có ý nghĩa thống kê với p=0,03. Tuy nhiên, tỉ lệ sống thêm không bệnh giữa 2 nhóm không có sự khác biệt với p=0,31. Tạ Vĕn Tờ nghiên cứu về tiên lượng của UTV (mọi lứa tuổi) dựa trên nghiên cứu hóa mô miễn dịch cho thấy những bệnh nhân có ER dương tính được điều trị bằng cắt buồng trứng kết hợp Tamoxifen có tỉ lệ sống thêm 5 nĕm là 75,5%, cao hơn nhóm có ER âm tính, 50,2% (p=0,001). Nhóm có PR dương tính, tỉ lệ sống thêm 5 nĕm là 73,1%, cao hơn nhóm PR âm tính là 50,3% (p=0,0002). Nghiên cứu của Vũ Hồng Thĕng cũng cho kết quả tương tự, tỉ lệ sống thêm 5 nĕm cao hơn ở nhóm ER dương tính có điều trị nội tiết là 92%, so với nhóm ER âm tính là 83% (p=0,01), sống thêm ở nhóm PR dương tính là 91,8%, cao hơn nhóm PR âm tính là 84,3% (p=0,01).Sống thêm toàn bộ và sống thêm không bệnh theo Her-2/neu Bảng 9. Sống thêm toàn bộ và không bệnh theo tình trạng Heu-2/neu Heu-2/neu Heu-2/neu âm tính Heu-2/neu dương tính n 29 56 Tỉ lệ sống thêm 5 nĕm toàn bộ (%) 92,9 70,5 Tỉ lệ sống thêm 5 nĕm không bệnh (%) 68,5 59,8 A B VÚ TẠP CHÍ UNG THƯ HỌC VIỆT NAM 275 Biểu đồ 6. Sống thêm toàn bộ (A) và sống thêm không bệnh (B) theo Her-2/neu Nhóm Her-2/neu âm tính có tỉ lệ sống thêm toàn bộ cao hơn có ý nghĩa so với nhóm Her-2/neu dương tính với p=0,050. Tỉ lệ sống thêm không bệnh không có sự khác biệt giữa 2 nhóm với p=0.35. Nghiên cứu của Vũ Hồng Thĕng cho tỉ lệ sống thêm 5 nĕm ở nhóm có Her-2/neu (-) là 91,2%, cao hơn có ý nghĩa so với nhóm Her-2/neu dương tính là 80,9% (p=0,028). Theo Tạ Vĕn Tờ, tỉ lệ sống thêm 5 nĕm ở nhóm Her-2/neu âm tính là 72,9%, cao hơn so với nhóm Her-2/neu dương tính là 51,8% với p=0,004 [56]. Nghiên cứu của Nguyễn Thế Thu trên bệnh nhân <40 tuổi cho tỉ lệ sống thêm 5 nĕm toàn bộ ở 2 nhóm tương ứng là 79,6% và 59,8% (p=0,025), tỉ lệ sống thêm 5 nĕm không bệnh là 66,5% và 57,0% (p=0,04). KẾT LUẬN Tỉ lệ sống thêm 5 nĕm toàn bộ là 79,5%, sống thêm 5 nĕm không bệnh là 66%. Giai đoạn bệnh và tình trạng hạch di cĕn có liên quan tới tỉ lệ sống thêm toàn bộ và sống thêm không bệnh. Nhóm TTNT (+) có tỉ lệ sống thêm toàn bộ cao hơn có ý nghĩa so với nhóm TTNT (-), tuy nhiên không có sự khác biệt về tỉ lệ sống thêm không bệnh giữa 2 nhóm. Nhóm Her-2/neu (-) có tỉ lệ sống thêm toàn bộ cao hơn có ý nghĩa so với nhóm Her-2/neu (+), nhưng tỉ lệ sống thêm không bệnh không có sự khác biệt giữa 2 nhóm. TÀI LIỆU THAM KHẢO 1. Nguyễn Bá Đức, Bùi Diệu, Trần Vĕn Thuấn và CS (2010), “Tình hình mắc ung thư tại Việt Nam nĕm 2010 qua số liệu của 6 vùng ghi nhận giai đoạn 2004-2008”, Tạp chí Ung thư học Việt Nam, số 1, tr 73-80. 2. Hanna Fredholm, Sonjia Eaker, Jan Frisell et al, “Breast cancer in young women: poor survival despite intensive treament”, http//www.plosone.org/article/info. 3. Gajdos C, Tartter PI, Bleiweiss IJ, Bodian C, Brower ST (2000), “Stage 0 to stage III breast cancer in young women”. J Am Coll Surg, 190(5), 523-529. 4. Deborah Axelrod, Julia Smith et al (2008), “Breast cancer in young women”, Journal of the American College of Surgeons, Volume 206, Issue 6. 5. Tạ Vĕn Tờ, Lê Phong Thu và CS (2009), “Nhận xét một số đặc điểm mô bệnh học và hóa mô miễn dịch Carcinom tuyến vú <35 tuổi tại Bệnh viện K”, Tạp chí y học thành phố Hồ Chí Minh, Tập 13, số 6, tr 718-723. 6. Đoàn Trọng Tú, Nguyễn Đại Bình, Bùi Diệu (2009), “Đánh giá các yếu tố nguy cơ và phương pháp phẫu thuật ung thư vú ở bệnh nhân trẻ tuổi (<35) tại cơ sở Tam Hiệp Bệnh viện K”, Tạp chí ung thư học Việt Nam, Số 1, tr 243-252. 7. Nguyễn Thế Thu (2008), “Nghiên cứu đặc điểm lâm sàng, cận lâm sàng, kết quả điều trị bệnh ung thư vú ở phụ nữ dưới 40 tuổi tại Bệnh viện K”, Luận vĕn tốt nghiệp bác sỹ nội trú các bệnh viện, Trường Đại học Y Hà Nội. A B
File đính kèm:
 danh_gia_ket_qua_song_them_5_nam_o_benh_nhan_ung_thu_vu_nu_d.pdf
danh_gia_ket_qua_song_them_5_nam_o_benh_nhan_ung_thu_vu_nu_d.pdf

