Ứng dụng tế bào gốc trung mô trong điều trị bệnh thận mạn do lupus ban đỏ
Đặt vấn đề: Trị liệu bệnh thận mạn bằng phương pháp ghép tế bào gốc trung mô hiện nay đang được nghiên cứu và đã được đưa vào ứng dụng điều trị nhằm ức chế miễn dịch và tái tạo các tế bào chức năng thận. Đây là loại tế bào gốc có khả năng tăng sinh và biệt hóa đa năng, hứa hẹn cải thiện được các cấu trúc đã tổn thương mạn tính của thận. Hơn nữa, liệu pháp bằng tế bào gốc tự thân nên hạn chế được các tác dụng phụ về mặt miễn dịch. Báo cáo ca bệnh: Bệnh nhân được chẩn đoán bệnh thận mạn hơn mười năm nay. Bệnh nhân đồng ý phương pháp điều trị là ghép tế bào gốc trung mô mô mỡ tự thân. Tế bào gốc trung mô từ mỡ được phân lập và nuôi cấy. Bệnh nhân được truyền với liều 2,6x106 tế bào/kg. Sau năm tháng, tình trạng suy thận dần dần được cải thiện. Các triệu chứng lupus cũng giảm, sau đó là sự cải thiện về vận động của chân, và giảm dùng thuốc. Kết luận: Thử nghiệm lâm sàng này bước đầu cho thấy tính khả thi và an toàn của phương pháp ứng dụng tế bào gốc trung mô trong điều trị suy thận mạn do lupus ban đỏ

Trang 1

Trang 2
Trang 3
Trang 4
Trang 5

Trang 6

Trang 7

Trang 8
Tóm tắt nội dung tài liệu: Ứng dụng tế bào gốc trung mô trong điều trị bệnh thận mạn do lupus ban đỏ

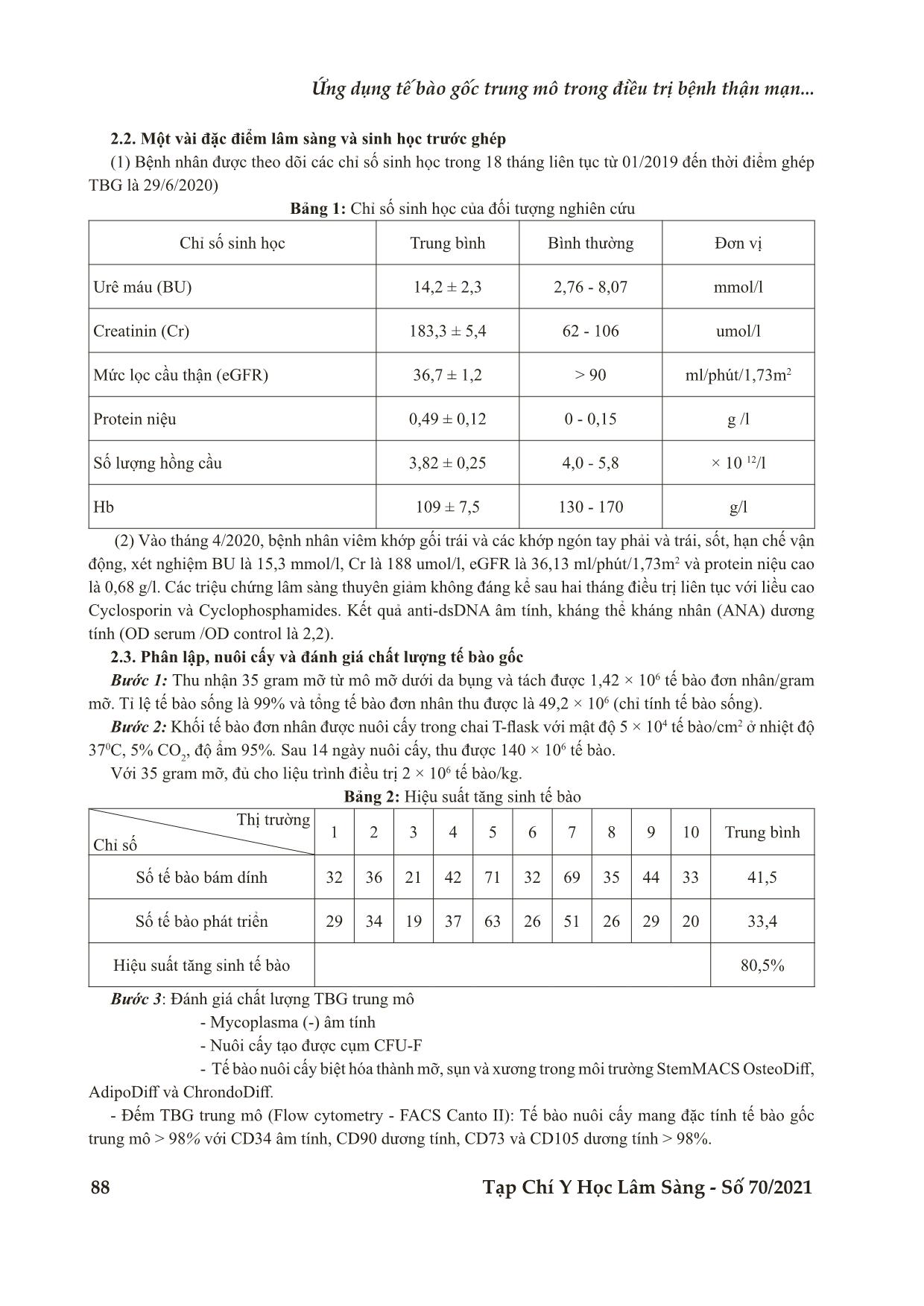
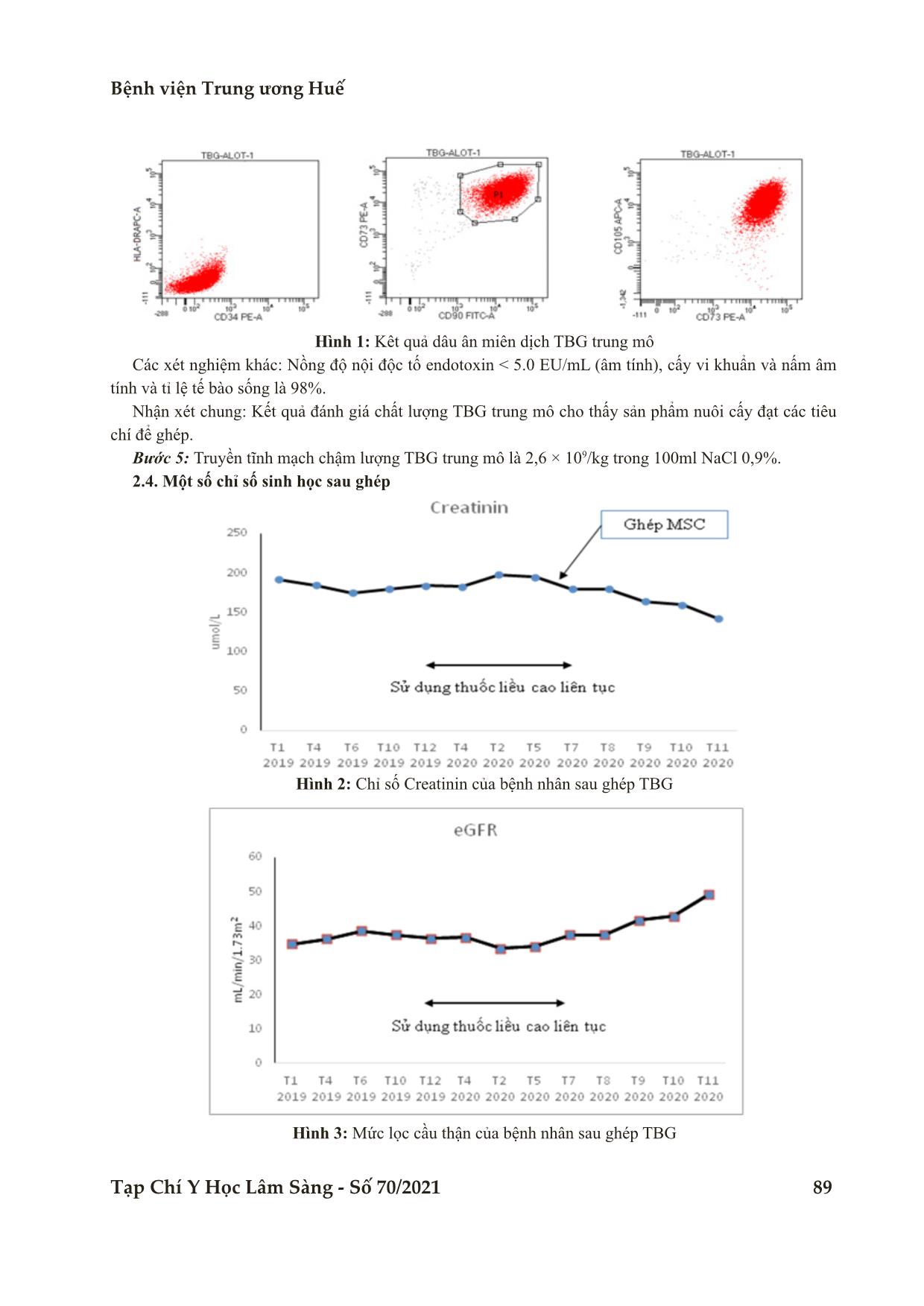
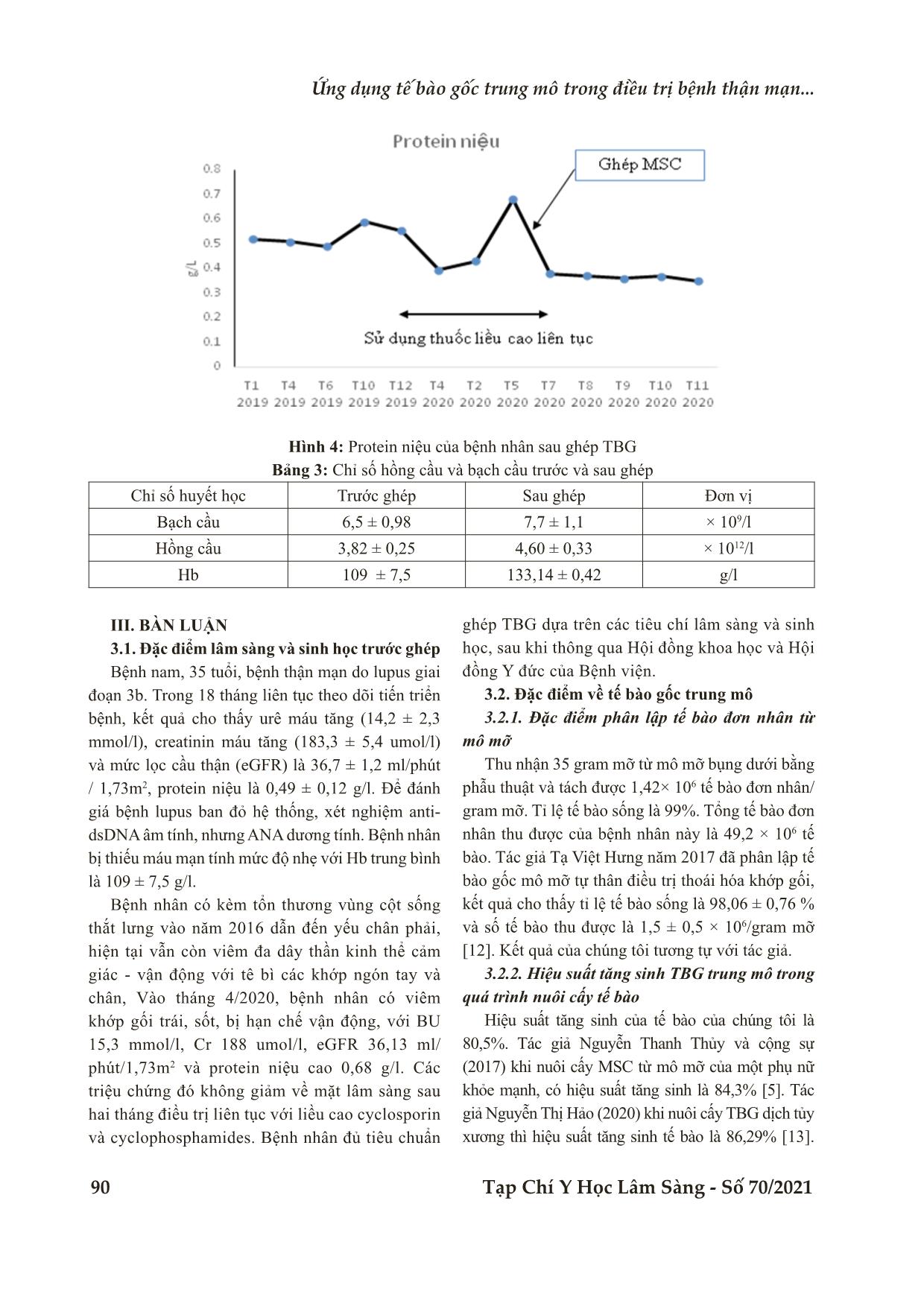
Bệnh viện Trung ương Huế 86 Tạp Chí Y Học Lâm Sàng - Số 70/2021 Ứng dụng tế bào gốc trung mô trong điều trị bệnh thận mạn... Báo cáo trường hợp ỨNG DỤNG TẾ BÀO GỐC TRUNG MÔ TRONG ĐIỀU TRỊ BỆNH THẬN MẠN DO LUPUS BAN ĐỎ Nguyễn Duy Thăng1, Đồng Sĩ Sằng1, Chế Thị Cẩm Hà2, Trần Hữu Phúc2, Phan Thị Thùy Hoa1* DOI: 10.38103/jcmhch.2021.70.12 TÓM TẮT Đặt vấn đề: Trị liệu bệnh thận mạn bằng phương pháp ghép tế bào gốc trung mô hiện nay đang được nghiên cứu và đã được đưa vào ứng dụng điều trị nhằm ức chế miễn dịch và tái tạo các tế bào chức năng thận. Đây là loại tế bào gốc có khả năng tăng sinh và biệt hóa đa năng, hứa hẹn cải thiện được các cấu trúc đã tổn thương mạn tính của thận. Hơn nữa, liệu pháp bằng tế bào gốc tự thân nên hạn chế được các tác dụng phụ về mặt miễn dịch. Báo cáo ca bệnh: Bệnh nhân được chẩn đoán bệnh thận mạn hơn mười năm nay. Bệnh nhân đồng ý phương pháp điều trị là ghép tế bào gốc trung mô mô mỡ tự thân. Tế bào gốc trung mô từ mỡ được phân lập và nuôi cấy. Bệnh nhân được truyền với liều 2,6x106 tế bào/kg. Sau năm tháng, tình trạng suy thận dần dần được cải thiện. Các triệu chứng lupus cũng giảm, sau đó là sự cải thiện về vận động của chân, và giảm dùng thuốc. Kết luận: Thử nghiệm lâm sàng này bước đầu cho thấy tính khả thi và an toàn của phương pháp ứng dụng tế bào gốc trung mô trong điều trị suy thận mạn do lupus ban đỏ. Từ khóa: Tế bào gốc trung mô, mô mỡ, bệnh thận mạn, lupus ban đỏ ABSTRACT MESENCHYMAL STEM CELL - BASED THERAPY FOR CHRONIC KIDNEY FAILURE RELATING TO LUPUS ERYTHEMATOSUS - A CASE REPORT Nguyen Duy Thang1, Dong Si Sang1, Che Thi Cam Ha2, Tran Huu Phuc2, Phan Thi Thuy Hoa1* Introduction: The treatment of chronic kidney disease by mesenchymal stem cell is being studied and has been applied for treatment to suppress immunity and regenerate renal function cells. This type of stem cells has the ability to proliferate and differentiate versatile, promising to improve the structure of chronic damage of the kidneys. Furthermore, autologous stem cell therapy should limit the immunological side effects. A case study: The patient was diagnosed with chronic kidney diseasefor more than ten years. The patient agreed to the treatment of autologous adipose mesenchymal stem cell transplantation. The adipose mesenchymal stem cells were isolated with our enzyme protocol. The patient received one injection with 2,6x106 cells/kg for a total of 50kg of body weight. After five months, the pre-existing renal insufficiency graduallyameliorated. Lupus symptoms also reducedfollowed by the improvement of body movement and medication reduction. Conclusion: This clinical trialinitially shows the feasibility andsafety of the application of mesenchymal stem cells in the treatments of chronic renal failure due to lupus erythematosus. Keywords: Mesenchymal stem cells, adipose tissue, chronic kidney disease, lupus erythematosus. 1Trung tâm Huyết học - Truyền máu, Bệnh viện Trung ương Huế 2Trường Đại học Khoa học Huế - Ngày nhận bài (Received): 21/3/2021; Ngày phản biện (Revised): 03/6/2021; - Ngày đăng bài (Accepted): 25/6/2021 - Người phản hồi (Corresponding author): Phan Thị Thùy Hoa - Email: drhoavn@gmail.com; SĐT: 0905997687 Bệnh viện Trung ương Huế Tạp Chí Y Học Lâm Sàng - Số 70/2021 87 I. ĐẶT VẤN ĐỀ Tế bào gốc trung mô là quần thể tế bào có đặc tính tự làm mới và biệt hóa đa dạng trong môi trường nuôi cấy thích hợp, MSC có thể thu nhận từ rất nhiều nguồn khác nhau, trong đó các nguồn thu nhận phổ biến là ở tủy xương, mô mỡ và dây rốn. Mô mỡ chứa nguồn tế bào gốc trung mô, có mặt ở khắp mọi nơi và có một số lợi thế so với các nguồn tế bào gốc khác, có thể thu nhận với số lượng lớn, ít xâm hại cơ thể, có tính mềm dẻo cao và khả năng biệt hóa thành tế bào mỡ, tế bào xương, tế bào cơ, tế bào gan, tế bào thần kinh và các tế bào nội mô và biểu mô [1,2]. Hiệu quả của tế bào gốc trung mô đã được chứng minh trong liệu pháp tế bào và y học tái tạo như tái tạo cơ tim, da, gan, tụy, xương, sụn, [3,4]. Cho đến nay, đã có nhiều đề tài liên quan ghép TBG tạo máu trên bệnh nhân bệnh lý về máu và cơ quan tạo máu, u đặc và một số đề tài liên quan tế bào gốc trung mô trong điều trị cơ xương khớp, tim mạch, bệnh phổi mạn tính. trên thế giới cũng như ở Việt Nam [5]. Bệnh lupus ban đỏ hệ thống có thể tấn công bất kỳ cơ quan hoặc mô trong cơ thể. Bệnh đặc trưng bởi hệ miễn dịch mất khả năng phân biệt giữa các kháng nguyên và các cơ quan của cơ thể. Mặc dù sự ra đời của glucocorticoid, cyclophosphamide và các chất ức chế miễn dịch khác đã cải thiện đáng kể thời gian sống của bệnh nhân nhưng bệnh thận mạn lupus vẫn gây biến chứng nghiêm trọng như bệnh thận mạn giai đoạn cuối và cần lọc máu hoặc ghép thận [6,7]. Tỷ lệ mới mắc của bệnh thận mạn ở các vùng địa lý là khác nhau: Ở Hoa Kỳ cao nhất với 287/1 triệu dân (năm 1998) và thấp nhất là ở Anh Quốc với 82/1 triệu dân (năm 1995). Ở Úc và Tân Tây Lan, tỷ lệ này đã tăng từ 66 đến 79/1 triệu dân và 66 đến 82/1 triệu dân từ năm 1993 đến năm 1997 [8,9]. Ở khu vực Đông Nam Á, hiện nay chưa có số liệu thống kê cụ thể về số lượng bệnh nhân bệnh thận mạn, tuy nhiên người ta nhận thấy sự gia tăng ngày càng rõ số trường hợp bệnh thận mạn cần lọc máu. Việt Nam cũng nằm trong khu vực có tỷ lệ bệnh thận mạn ngày càng gia tăng và nguyên nhân bệnh thận mạn hay gặp nhất là viêm cầu thận mạn [8,9]. Hiện nay, trị liệu bệnh thận mạn bằng phương pháp ghép tế bào gốc trung mô đang được nghiên cứu và đã được đưa vào ứng dụng điều trị nhằm ức chế miễn dịch và tái tạo các tế bào chức năng thận [2,10]. Đây là loại tế bào gốc có khả năng tăng sinh và biệt hóa đa năng, hứa hẹn cải thiện được các cấu trúc đã tổn thương mạn tính của thận [4,11]. Hơn nữa, liệu pháp bằng tế bào gốc tự thân nên hạn chế được các tác dụng phụ về mặt miễn dịch. Đây là đề tài đầu tiên đề cập đến ghép tế bào trung mô để điều trị bệnh t ... khuẩn và nấm âm tính và tỉ lệ tế bào sống là 98%. Nhận xét chung: Kết quả đánh giá chất lượng TBG trung mô cho thấy sản phẩm nuôi cấy đạt các tiêu chí để ghép. Bước 5: Truyền tĩnh mạch chậm lượng TBG trung mô là 2,6 × 109/kg trong 100ml NaCl 0,9%. 2.4. Một số chỉ số sinh học sau ghép Hình 2: Chỉ số Creatinin của bệnh nhân sau ghép TBG Hình 3: Mức lọc cầu thận của bệnh nhân sau ghép TBG Bệnh viện Trung ương Huế 90 Tạp Chí Y Học Lâm Sàng - Số 70/2021 Ứng dụng tế bào gốc trung mô trong điều trị bệnh thận mạn... Hình 4: Protein niệu của bệnh nhân sau ghép TBG Bảng 3: Chỉ số hồng cầu và bạch cầu trước và sau ghép Chỉ số huyết học Trước ghép Sau ghép Đơn vị Bạch cầu 6,5 ± 0,98 7,7 ± 1,1 × 109/l Hồng cầu 3,82 ± 0,25 4,60 ± 0,33 × 1012/l Hb 109 ± 7,5 133,14 ± 0,42 g/l III. BÀN LUẬN 3.1. Đặc điểm lâm sàng và sinh học trước ghép Bệnh nam, 35 tuổi, bệnh thận mạn do lupus giai đoạn 3b. Trong 18 tháng liên tục theo dõi tiến triển bệnh, kết quả cho thấy urê máu tăng (14,2 ± 2,3 mmol/l), creatinin máu tăng (183,3 ± 5,4 umol/l) và mức lọc cầu thận (eGFR) là 36,7 ± 1,2 ml/phút / 1,73m2, protein niệu là 0,49 ± 0,12 g/l. Để đánh giá bệnh lupus ban đỏ hệ thống, xét nghiệm anti- dsDNA âm tính, nhưng ANA dương tính. Bệnh nhân bị thiếu máu mạn tính mức độ nhẹ với Hb trung bình là 109 ± 7,5 g/l. Bệnh nhân có kèm tổn thương vùng cột sống thắt lưng vào năm 2016 dẫn đến yếu chân phải, hiện tại vẫn còn viêm đa dây thần kinh thể cảm giác - vận động với tê bì các khớp ngón tay và chân, Vào tháng 4/2020, bệnh nhân có viêm khớp gối trái, sốt, bị hạn chế vận động, với BU 15,3 mmol/l, Cr 188 umol/l, eGFR 36,13 ml/ phút/1,73m2 và protein niệu cao 0,68 g/l. Các triệu chứng đó không giảm về mặt lâm sàng sau hai tháng điều trị liên tục với liều cao cyclosporin và cyclophosphamides. Bệnh nhân đủ tiêu chuẩn ghép TBG dựa trên các tiêu chí lâm sàng và sinh học, sau khi thông qua Hội đồng khoa học và Hội đồng Y đức của Bệnh viện. 3.2. Đặc điểm về tế bào gốc trung mô 3.2.1. Đặc điểm phân lập tế bào đơn nhân từ mô mỡ Thu nhận 35 gram mỡ từ mô mỡ bụng dưới bằng phẫu thuật và tách được 1,42× 106 tế bào đơn nhân/ gram mỡ. Tỉ lệ tế bào sống là 99%. Tổng tế bào đơn nhân thu được của bệnh nhân này là 49,2 × 106 tế bào. Tác giả Tạ Việt Hưng năm 2017 đã phân lập tế bào gốc mô mỡ tự thân điều trị thoái hóa khớp gối, kết quả cho thấy tỉ lệ tế bào sống là 98,06 ± 0,76 % và số tế bào thu được là 1,5 ± 0,5 × 106/gram mỡ [12]. Kết quả của chúng tôi tương tự với tác giả. 3.2.2. Hiệu suất tăng sinh TBG trung mô trong quá trình nuôi cấy tế bào Hiệu suất tăng sinh của tế bào của chúng tôi là 80,5%. Tác giả Nguyễn Thanh Thủy và cộng sự (2017) khi nuôi cấy MSC từ mô mỡ của một phụ nữ khỏe mạnh, có hiệu suất tăng sinh là 84,3% [5]. Tác giả Nguyễn Thị Hảo (2020) khi nuôi cấy TBG dịch tủy xương thì hiệu suất tăng sinh tế bào là 86,29% [13]. Bệnh viện Trung ương Huế Tạp Chí Y Học Lâm Sàng - Số 70/2021 91 Khả năng phát triển tế bào của chúng tôi thấp hơn các tác giả trên vì mẫu nuôi cấy của chúng tôi thực hiện ở bệnh nhân bệnh tự miễn nên có tình trạng lão hóa tế bào trong quá trình nuôi cấy [14]. Sau 14 ngày nuôi cấy, thu được 140 × 106 tế bào. Với 35 gram mỡ đặc, đủ cho liệu trình điều trị bệnh nhân 2 - 3 ×106 tế bào/kg và nuôi cấy thứ cấp (nếu cần). Liệu ghép của chúng tôi là 2,6 × 106 tế bào/kg. Đánh giá chất lượng tế bào sau tăng sinh dựa trên các tiêu chí tối thiểu do Hiệp hội Trị liệu Tế bào Quốc tế (International Society for Cellular Therapy - ISCT). Tính an toàn và khả năng dung nạp được đánh giá bằng các xét nghiệm nội độc tố và phản ứng của bệnh nhân trong quá trình ghép. 3.2.3. Liệu pháp tế bào Tế bào được truyền đường tĩnh mạch, với liều 2,6 × 106 tế bào/kg (vào ngày 29/6/2020). Không xảy ra phản ứng phụ trong và sau truyền. Bảng 4: Các nghiên cứu lâm sàng sử dụng TBG trung mô trong điều trị bệnh thận mạn [15] Bệnh Nguồn TBG Liều tế bào Phương pháp tiêm Thời gian theo dõi Tác dụng phụ Bệnh thận mạn MSC mỡ tự thận 8 × 106/kg Tĩnh mạch chủ 5 Thẩm tách máu và không hồi phục chức năng thận sau 3 tháng Lupus ban đỏ MSC tủy/ cuống rốn 1 × 106/kg Tĩnh mạch chủ 12 Không Bệnh thận mạn MSC mỡ tự thận 1 × 106/kg Tĩnh mạch thận 24 Không Hai tuần sau ghép tế bào, kết quả cho thấy urê máu (BU) là 14 mmol/l, Cr là 180 umol/l và eGFR là 37,43 ml/phút/1,73m2, đồng thời giảm đáng kể xét nghiệm lupus thông qua kết quả ANA âm tính. Bệnh nhân giảm đau khớp gối, ngón tay và chân, giảm sốt. Sau 05 tháng điều trị liệu pháp tế bào, chỉ số huyết thanh học cho thấy tiến triển tốt đáng kể. Mặc dù nồng độ urê máu (BU) giảm nhẹ ở 13 mmol/l, Cr là 160 umol/l và eGFR là 46,19 ml/ phút/1,73 m2, đã cải thiện rõ rệt. Dữ liệu huyết học cho thấy sự cải thiện của số lượng hồng cầu, Hb và số lượng tế bào bạch cầu ở mức bình thường. Bệnh nhân giảm liều thuốc điều trị sau một tháng. Mặc dù những dữ liệu này vẫn nằm ngoài phạm vi tiêu chuẩn của sinh lý bình thường, nhưng đã cho thấy sự cải thiện đáng kể về chức năng thận. Sau 03 tháng ghép tế bào bệnh nhân đã thuyên giảm hoàn toàn các triệu chứng tê tay chân, đau sưng các khớp ngón tay, tiểu buốt và mệt mỏi. Như vậy, tế bào trung mô (MSCs) có khả năng đã di chuyển vào các mô bị tổn thương để đáp ứng với các tín hiệu ngoại bào. Sau ghép, MSCs ưu tiên trú ngụ của các vị trí viêm, nơi chúng di chuyển qua nội mô và xâm nhập vào mô bị thương [15]. Homing xảy ra thông qua sự tương tác giữa các phân tử tín hiệu được giải phóng từ mô bị tổn thương, dựa vào nồng độ chemokine, phân tử kết dính và ma trận metalloproteinase [4]. MSCs tương tác với HSC, tiết ra các chemokine góp phần tạo nên vị trí thích hợp của HSC và hỗ trợ sự phát triển lâu dài của HSC [4]. Ngoài ra, SLE ảnh hưởng nhiều tế bào miễn dịch như tế bào T, tế bào B và tế bào mono, dẫn đến thiếu hụt tế bào T, kích hoạt tế bào B đa dòng, sản xuất tự kháng thể và hình thành phức hợp miễn dịch [16]. MSCs và vi môi trường của chúng có khả năng giải phóng hàng chục yếu tố sinh học hoạt động làm giảm quá trình apoptosis, giảm viêm và hình thành xơ [17]. MSCs thể hiện các đặc tính điều hòa miễn dịch như thúc đẩy tế bào T mở rộng thành một kiểu hình điều hòa [18]. Đây là một ưu điểm của liệu pháp này đối với bệnh viêm thận lupus vì chúng sẽ không cần thêm thuốc ức chế miễn dịch [19]. Vì vậy, bệnh nhân được giảm dần liều thuốc chống viêm và ức chế miễn dịch sau 2 tháng. Có sự thay đổi đáng kể của xét nghiệm ANA thành âm tính và sự gia tăng của hồng cầu và tế bào lympho, chứng tỏ sự cải thiện bệnh viêm thận lupus. Khi định vị trong thận bị tổn thương, MSCs có thể đảo ngược quá trình xơ hóa và sửa chữa các cấu trúc thận bị tổn thương bằng cách tạo ra các yếu tố tăng trưởng [9]. AD-MSCs đã cải thiện tình trạng hoại tử tế bào ống và suy thận thông qua việc bài Bệnh viện Trung ương Huế 92 Tạp Chí Y Học Lâm Sàng - Số 70/2021 Ứng dụng tế bào gốc trung mô trong điều trị bệnh thận mạn... tiết các cytokine đặc hiệu. Những chất này có thể cản trở sự kích hoạt p38 MAPK, sau đó ức chế con đường apoptosis [16]. MSCs ở người là nguồn yếu tố tăng trưởng nội mô mạch máu (VEGF) và có thể hữu ích cho quá trình hình thành mạch thích hợp [20]. Chúng tôi quan sát thấy sự cải thiện dần dần của chức năng thận thông qua creatinine và eGFR sau khi cấy ghép MSC. So với các loại thuốc điều trị thông thường cho bệnh viêm thận do lupus ban đỏ, liều ghép MSCs của chúng tôi có hiệu quả và giúp bệnh nhân cải thiện bệnh. Những thay đổi này có liên quan đến tổn thương biểu mô ống được đặc trưng bởi sự giãn nở ống, apoptosis và hoại tử, sự tách rời của các tế bào biểu mô ống và sự hiện diện của protein trong ống [18]. Tuy nhiên, dữ liệu về protein niệu và BU giảm không đáng kể sau một tháng ghép tế bào. Điều này có thể do thận bị tổn thương với thời gian hơn 15 năm khiến thận cần nhiều thời gian để phục hồi. Ngoài viêm thận lupus, SLE còn ảnh hưởng đến nhiều cơ quan, bao gồm viêm xương khớp, viêm cơ và thoái hóa thần kinh. Nhiều dữ liệu hỗ trợ cho hoạt động dinh dưỡng của MSCs để giảm viêm hoạt dịch và bảo vệ sụn khỏi thoái hóa. MSCs giải phóng các cytokine để bắt đầu sửa chữa sụn, sau đó là sự tăng sinh chondrogenic cùng với sự tiết ra các protease ECM và các yếu tố tăng trưởng như yếu tố tăng trưởng biến đổi-β (TGF-β), yếu tố tăng trưởng giống insulin-1 (IGF-1) và nguyên bào sợi yếu tố tăng trưởng (FGF) [20]. Những yếu tố này là một phần quan trọng của cơ chế tiết MSCs và kích thích quá trình sửa chữa sụn. Cải thiện chức năng sau khi cung cấp MSCs cũng đã được báo cáo trong một số nghiên cứu tiền lâm sàng và lâm sàng liên quan đến các bệnh thoái hóa thần kinh. Các MSCs được cấy ghép giúp bảo vệ thần kinh, tân sinh mạch và cảm ứng sự nảy mầm theo trục bằng cách sản xuất các cytokine và các yếu tố dinh dưỡng thần kinh của chúng [2]. Bệnh nhân trong nghiên cứu của chúng tôi đã dễ dàng hơn khi vận động và không bị đau do viêm khớp. Kết quả nghiên cứu đạt được mang lại một phương pháp điều trị mới. Hy vọng giảm thiểu được số bệnh nhân cần lọc máu, giảm được chi phí đầu tư cho chăm sóc và điều trị bệnh nhân bệnh thận mạn tính. IV. KẾT LUẬN Qua nghiên cứu về liệu pháp tế bào ở bệnh nhân nam 35 tuổi, có bệnh lý thận mạn do lupus giai đoạn 3b, chúng tôi có một số kết luận sau: (1) Số tế bào đơn nhân được phân lập là 1,42 × 106 tế bào /gram mỡ, tỉ lệ tế bào sống 99%. Tổng tế bào đơn nhân thu được là 49,2 × 106 tế bào (tế bào đơn nhân sống và mô mỡ là 35g). Hiệu suất tăng sinh tế bào là 80,5%. (2). Hiệu quả của liệu pháp đang còn tiếp tục theo dõi. Lâm sàng cải thiện về triệu chứng tê các ngón tay và chân, yếu chân phải. Chỉ số creatinin giảm sau 5 tháng điều trị từ 180 umol/l giảm còn 142 umol/l. Mức lọc cầu thận tăng (giai đoạn suy thận 3a). V. CHÚ THÍCH Nghiên cứu đã được thông qua Hội đồng Đạo đức trong nghiên cứu Y Sinh học ngày 26/9/2018. “Đây là kết quả của đề tài Khoa học và Công nghệ cấp tỉnh được ngân sách nhà nước tỉnh Thừa Thiên Huế đầu tư”. Chúng tôi xin trân trọng cám ơn sự ủng hộ này. TÀI LIỆU THAM KHẢO 1. Nguyễn Thị Thu Hà, và cộng sự. Nghiên cứu xây dựng quy trình sử dụng tế bào gốc tạo máu tự thân để điều trị các tổn thương cơ, xương khó liền. Bệnh viện trung ương quân đội 108. 2011. 2. Li W, Wang L, Chu X, Cui H, Bian YJM, bio- chemistry c. Icariin combined with human um- bilical cord mesenchymal stem cells significantly improve the impaired kidney function in chronic renal failure. 2017. 428: 203-212. 3. Kim N, Cho S-GJTKjoim. Clinical applications of mesenchymal stem cells. 2013. 28: 387. 4. Zhu XY, Urbieta‐Caceres V, Krier JD, Textor SC, Lerman A, Lerman LOJSc. Mesenchymal stem cells and endothelial progenitor cells decrease Bệnh viện Trung ương Huế Tạp Chí Y Học Lâm Sàng - Số 70/2021 93 renal injury in experimental swine renal artery stenosis through different mechanisms. 2013. 31: 117-125. 5. Nguyễn Thanh Thủy, và cộng sự. Nhận xét bước đầu về nuôi cấy tế bào gốc trung mô từ mô mỡ người tại Bệnh viện Trung ương Huế. Tạp chí Y học Việt Nam. 2018. 6. Salama AD, Caplin B, Lupus Nephritis and Chronic Kidney Disease. 2020, The Journal of Rheumatology. 7. Wardowska A, Komorniczak M, Bułło- Piontecka B, Dȩbska-Ślizień MA, Pikuła MJFii. Transcriptomic and epigenetic alterations in dendritic cells correspond with chronic kidney disease in lupus nephritis. 2019. 10: 2026. 8. Võ Tam. Bệnh thận mạn: bệnh học, chẩn đoán và điều trị. NXB Đại học Huế. 2016. 9. Hill NR, Fatoba ST, Oke JL, Hirst JA, O’Callaghan CA, Lasserson DS, et al. Global prevalence of chronic kidney disease-a systematic review and meta-analysis. 2016. 11: e0158765. 10. Erpicum P, Detry O, Weekers L, Bonvoisin C, Lechanteur C, Briquet A, et al. Mesenchymal stromal cell therapy in conditions of renal ischaemia/reperfusion. 2014. 29: 1487-1493. 11. M R. Bone marrow-derived mesenchymal stromal cells from patients with end-stage renal disease are suitable for autologous therapy. Cytotherapy. 2013. 15: 663-672. 12. Tạ Việt Hưng, và cộng sự. Nghiên cứu phân lập, bảo quản, hoạt hóa và đánh giá hiệu quả điều trị của tế bào gốc mô mỡ tự thân đối với bệnh nhân thoái hóa khớp gối. Luận án tiến sĩ y học, Học viện Quân y - Hà Nội. 2017. 13. Nguyễn Thị Hảo, và cộng sự. Đánh giá về phân lập và nuôi cấy tế bào gốc trung mô từ tủy xương tại Bệnh viện Trung ương Huế. Tạp chí Y học Lâm sàng. 2020. 14. Tang Y, Xie H, Chen J, Geng L, Chen H, Li X, et al. Activated NF-κB in bone marrow mesenchymal stem cells from systemic lupus erythematosus patients inhibits osteogenic differentiation through downregulating Smad signaling. 2013. 22: 668-678. 15. Monsel A, Zhu Y-g, Gennai S, Hao Q, Liu J, Lee JWJA. Cell-based therapy for acute organ injury: preclinical evidence and ongoing clinical trials using mesenchymal stem cells. 2014. 121: 1099-1121. 16. Elhusseini FM, Saad M-AA, Anber N, Elghannam D, Sobh M-A, Alsayed A, et al. Long term study of protective mechanisms of human adipose derived mesenchymal stem cells on cisplatin induced kidney injury in sprague- dawley rats. 2016. 12: 36. 17. Peired AJ, Sisti A, Romagnani PJSci. Mesenchymal stem cell-based therapy for kidney disease: a review of clinical evidence. 2016. 2016. 18. Gu F, Molano I, Ruiz P, Sun L, Gilkeson GSJCi. Differential effect of allogeneic versus syngeneic mesenchymal stem cell transplantation in MRL/lpr and (NZB/NZW) F1 mice. 2012. 145: 142-152. 19. Eirin A, Lerman LOJScr, therapy. Mesenchymal stem cell treatment for chronic renal failure. 2014. 5: 1-8. 20. Huang JL, Woolf AS, Kolatsi-Joannou M, Baluk P, Sandford RN, Peters DJ, et al. Vascular endothelial growth factor C for polycystic kidney diseases. 2016. 27: 69-77.
File đính kèm:
 ung_dung_te_bao_goc_trung_mo_trong_dieu_tri_benh_than_man_do.pdf
ung_dung_te_bao_goc_trung_mo_trong_dieu_tri_benh_than_man_do.pdf

