Báo cáo Cập nhật cấp cứu phản vệ
• Phản ứng phản vệ có thể diện ra ở bất cứ đâu với bất
kz loại thuốc hoặc dị nguyên nào (thuốc hoặc hóa
chất dùng trong chẩn đoán và điều trị , thức ăn, hóa
mỹ phẩm,côn trùng đốt .)
• Diễn biến lâm sàng phong phú, phức tạp , khó lường
trước
• cần nhận biết sớm các tình huống phức tạp có thể
xảy ra đồng thời sẵn sàng cấp cứu kịp thời hiệu quả

Trang 1

Trang 2
Trang 3

Trang 4

Trang 5

Trang 6

Trang 7

Trang 8
Trang 9

Trang 10
Tải về để xem bản đầy đủ
Bạn đang xem 10 trang mẫu của tài liệu "Báo cáo Cập nhật cấp cứu phản vệ", để tải tài liệu gốc về máy hãy click vào nút Download ở trên
Tóm tắt nội dung tài liệu: Báo cáo Cập nhật cấp cứu phản vệ

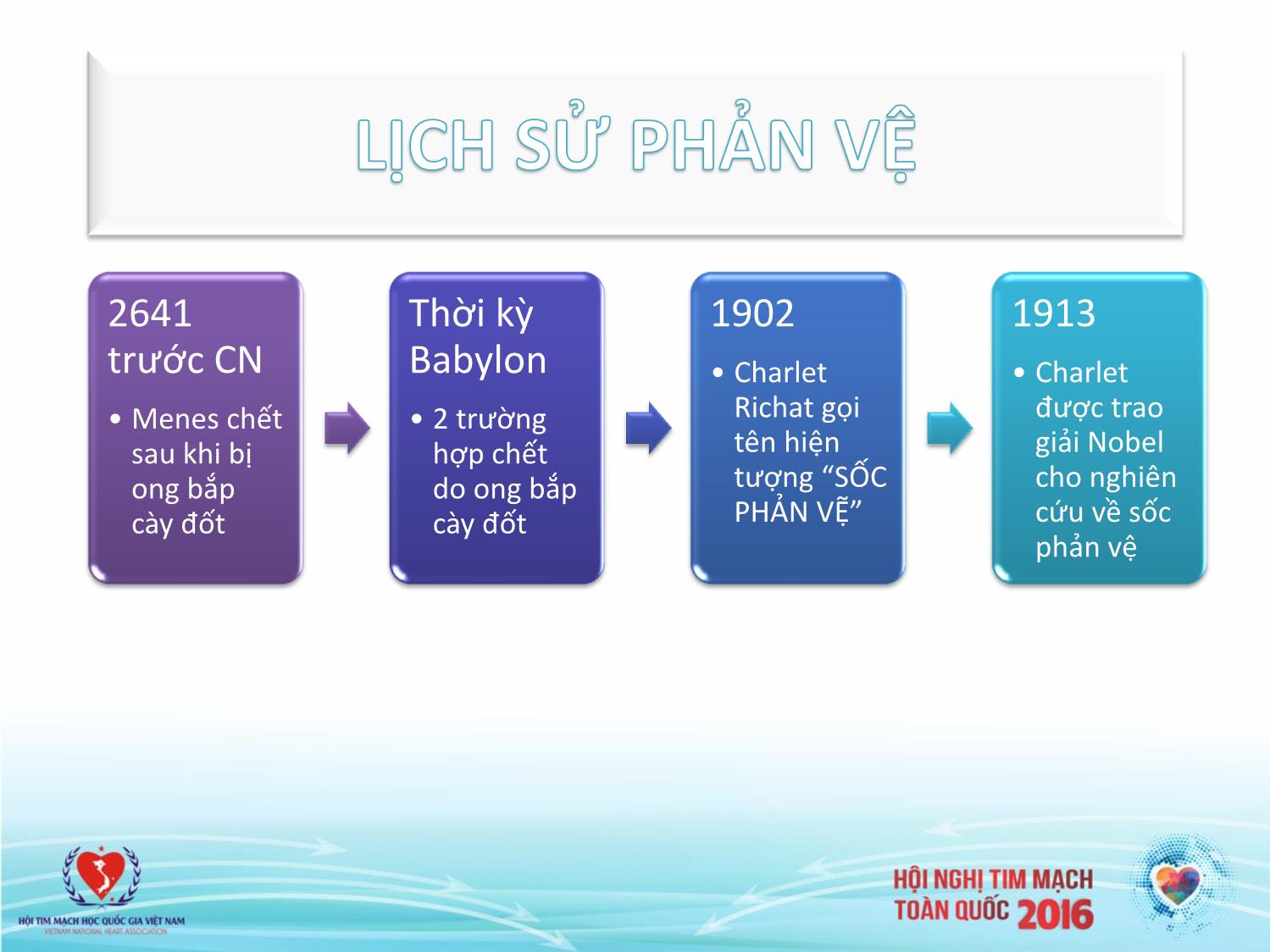
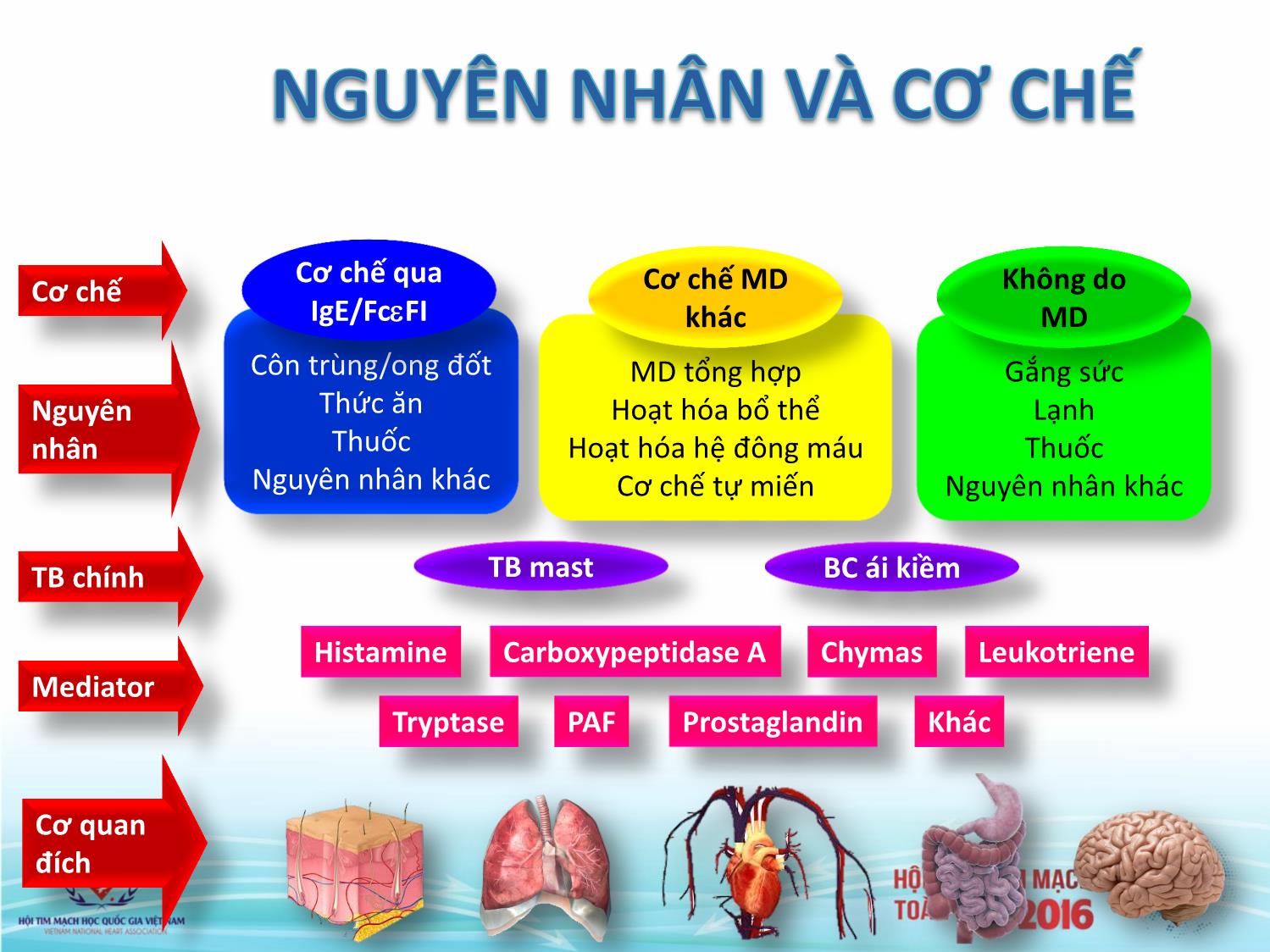
CẬP NHẬT CẤP CỨU PHẢN VỆ TS Đào Xuân Cơ Khoa Hồi sức tích cực BV Bạch Mai ĐẠI CƯƠNG • Phản ứng phản vệ có thể diện ra ở bất cứ đâu với bất kz loại thuốc hoặc dị nguyên nào (thuốc hoặc hóa chất dùng trong chẩn đoán và điều trị , thức ăn, hóa mỹ phẩm,côn trùng đốt.) • Diễn biến lâm sàng phong phú, phức tạp , khó lường trước • cần nhận biết sớm các tình huống phức tạp có thể xảy ra đồng thời sẵn sàng cấp cứu kịp thời hiệu quả 2641 Thời kz 1902 1913 trước CN Babylon • Charlet • Charlet • Menes chết • 2 trường Richat gọi được trao sau khi bị hợp chết tên hiện giải Nobel ong bắp do ong bắp tượng “SỐC cho nghiên cày đốt cày đốt PHẢN VỆ” cứu về sốc phản vệ Vấn đề không mới Khởi tố vụ “đập phá bệnh viện, đánh bác sĩ” (Dân trí) - Liên quan đến vụ việc bệnh nhân tử vong sau khi tiêm kháng sinh, người nhà đập phá tại bệnh viên Đa khoa Hà Tĩnh, Cơ quan điều tra Hà Tĩnh vừa có quyết định đem vụ án ra khởi tố. • Sáng 6/9, ông Nguyễn Tiến Nam, Trưởng Công an TP.Hà Tĩnh (Hà Tĩnh), cho biết cơ quan này vừa ra quyết định khởi tố vụ án “đập phá bệnh viện, đánh bác sĩ” để tiếp tục điều tra về nguyên nhân gây ra cái chết đối với bệnh nhân Nguyễn Xuân Hồng liên quan đến bác sĩ Đào Xuân Lý, Phó Trưởng khoa chấn thương (người đưa pháp lệnh tiêm) và điều dưỡng Phan Văn Hà (người trực tiếp tiêm). • Như Dân trí đã đưa tin, trước đó, ngày 8/8, ông Hồng nhập BV Đa khoa Hà Tĩnh để điều trị với chẩn đoán bị viêm xương. Đến trưa 12/8, các y, bác sĩ tiêm thuốc kháng sinh Trikazim và Ciprofloxacin Kabi cho ông Hồng. Ông Hồng tử vong do sốc phản vệ. Trước cái chết đột ngột của ông Hồng, nhiều người thân có mặt tại bệnh viện đã tỏ ra bất bình, đập vỡ một số máy móc, đánh bị thương bác sĩ Mai Văn Lục (Trưởng Khoa Hồi sức tích cực) và 3 y, bác sĩ khác của khoa này. Công an TP.Hà Tĩnh phải huy động hơn 40 người mới kiểm soát được vụ việc. “đập phá bệnh viện, đánh bác sĩ” ĐỊNH NGHĨA CÒN PHỨC TẠP • Phản ứng dị ứng (allergic reactions) • Phản ứng quá mẫn (hypersentsitivity reactions) • Phản vệ (anaphylaxis) • Phản ứng phản vệ (anaphylactic reactions) • Phản ứng dạng phản vệ (anaphylactoid reations) Nguyên nhân ngày càng nhiều • Foods:Bananas, beets, buckwheat, Chamomile tea, citrus fruits, cow’s milk,* egg whites,* fish,* kiwis, mustard, pinto beans, potatoes, rice, seeds and nuts (peanuts, Brazil nuts, almonds, hazelnuts, pistachios, pine.nuts, cashews, sesame seeds, cottonseeds, sunflower seeds, millet seeds),* shellfish* • Venoms and saliva: Deer flies, fire ants, Hymenoptera (bees, wasps, yellow jackets, sawflies),* jellyfish, kissing bug (Triatoma), rattlesnakes • Antibiotics: Amphotericin B (Fungizone), cephalosporins, chloramphenicol ,ciprofloxacin , nitrofurantoin (Furadantin), penicillins,* streptomycin, tetracycline, vancomycin (Vancocin) • Aspirin and nonsteroidal anti-inflammatory drugs* • Miscellaneous other medications • Allergy extracts, antilymphocyte and antithymocyte globulins, antitoxins, carboplatin (Paraplatin), • corticotropin (H.P. Acthar), dextran, folic acid, insulin, iron dextran, mannitol (Osmitrol), methotrexate,methylprednisolone (Depo-Medrol), opiates, parathormone, progesteron (Progestasert), protamine.sulfate, streptokinase (Streptase), succinylcholine (Anectine), thiopental (Pentothal), trypsin,chymotrypsin, vaccines • Latex rubber* • Radiographic contrast media* • Blood products • Cryoprecipitate, immune globulin, plasma, whole blood • Seminal fluid • Physical factors • Cold temperatures, exercise • Idiopathic Cơ chế qua Cơ chế Cơ chế MD Không do IgE/FcFI khác MD Côn trùng/ong đốt MD tổng hợp Gắng sức Nguyên Thức ăn Hoạt hóa bổ thể Lạnh nhân Thuốc Hoạt hóa hệ đông máu Thuốc Nguyên nhân khác Cơ chế tự miến Nguyên nhân khác TB chính TB mast BC ái kiềm Histamine Carboxypeptidase A Chymas Leukotriene Mediator Tryptase PAF Prostaglandin Khác Cơ quan đích Yếu tố tăng nguy cơ hoặc tăng mức độ nặng của phản vệ Simons FER, et al. WAO Journal. 2011;4:13-37. 18 HỘI THẢO VÊ CẤP CỨU PHẢN VỆ TẠI CHICAGO 2011 ( The journal of emergency Medicine vol 45 no 2,pp 299-306; 2013) • Phản vệ là một phản ứng nghiêm trọng gây ra nhiều bệnh cảnh lâm sàng khác nhau nhưng có đặc điểm chung là xuất hiện nhanh và có thể dẫn đến tử vong • Thường do nguyên nhân phản ứng dị ứng nhưng cũng có thể không Theo viện quốc gia Hoa Kz về Dị ứng và bệnh nhiễm trùng( NIAIP) và Hệ thống theo dõi dị ứng thức ăn và phản vệ ( FAAN) Mỹ 2005 • Xuất hiện nhanh ( một vài phút- vài giờ ) • Đe dọa tính mạng ( suy cấp tính các cơ quan : tuần hoàn, hô hấp, tiêu hóa) • Vì vậy phải chẩn đoán nhanh ( chủ yếu dựa vào lâm sàng, có chẩn đoán phân biệt) • và xử trí đúng và nhanh Định nghĩa của Anh • Là phản ứng dị ứng nặng ,toàn thân , xuất hiện nhanh • Đe dọa tính mạng: Hô hấp : đường thở ( phù họng, thanh quản) và hoặc kèm theo Rối loan về thở ( thở nhanh, co thắt phế quản) và hoặc kèm theo triệu chứng của hệ Tuần hoàn : trụy mạch, tụt HA Thường kèm theo các triệu chứng của da, niêm mạc Thời gian xuất hiện dấu hiệu phản vệ đầu tiên theo Rescusitation Council (UK) 2012 Da, niêm mạc Hô hấp Tiêu hóa Tim mạch Thần kinh Triệu chứng khác • Ban đỏ, ngứa, • Ngứa mũi, sổ • Đau bụng, nôn, • Đau ngực • Bất tỉnh thoáng • Thay đổi vị giác: mày đay, phù mũi, chảy nước buồn nôn, khó • Mạch nhanh, qua, lo lắng, khó Cảm giác có vị mạch, ban dạng mũi, nói khàn. nuốt, tiêu chảy nhịp chậm (ít chịu ( ở trẻ em kim loại trong sởi. • Ngứa họng, co • Đại tiểu tiện xảy ra), loạn thường biểu miệng • Ngứa, đỏ, phù thắt thanh quản, không tự chủ nhịp, hồi hộp hiện: dễ bị kích • Đau quặn, ra nề xung quanh nói khó, thở khò đánh trống thích, ngừng máu âm đạo do mắt, xung huyết khè, ho khan ngực. chơi, bám cha co bóp tử cung ở kết mạc, chảy từng cơn. • Hạ huyết áp ... hải làm gì ? Thế giới ? Việt nam ? Mỗi cơ sở ? Thế giới • Định nghĩa đơn giản , nhấn mạnh triệu chứng lâm sàng để dễ nhận biết • Phân loại để chẩn đoán và xử trí sớm • Phổ biến rộng ra cộng đồng tự cấp cứu trước khi nhân viên y tế có mặt Chẩn đoán phân biệt Triệu chứng Chẩn đoán phân biệt (Am Fam Physician 2003;68;1325-32) Tụt Huyết áp Sốc nhiễm khuẩn Phản ứng cường phó giao cảm Sốc tim Sốc giảm thể tích Suy hô hấp kèm theo có tiếng Dị vật thanh quản, Hen phế quản, đợt cấp COPD khò khè hoặc tiếng rít Hội chứng mất chức năng dây thanh Trụy mạch sau bữa ăn Dị vật đường thở Ngộ độc Monosodium glutamate Ngộ độc Sulfite Ngộ độc cá Scombroid Hội chứng chóng mặt Carcinoid Sau mãn kinh (cơn nóng bừng mặt) Hội chứng đỏ da (vancomycin *Vancocin+) Khác Ngất do quá sợ hãi mastocytosis hệ thống Bệnh phù mạch di truyền Bệnh leucemia có kèm tăng sx histamin Phác đồ xử trí phản vệ liên quan đến thức ăn ( Journal of pediatric Health care vol 27 number 2s) Khi Có bất kỳ 1 hoặc nhiều triệu chứng nặng 1. TIÊM EPINEPHRINE sau : NGAY LẬP TƯC PHỔI: thở nông, khò khè, ho nhiều 2. Call 911 ( gọi cấp cứu ) TIM: tím tái, mạch yếu, chóng mặt,lẫn lộn 3. Bắt đầu theo dõi HỌNG : cảm giác chẹn họng, khàn tiếng, rối 4. Thêm thuốc : loạn nuốt hoặc thở -Antihistamine MiỆNG: phù to ( lưỡi hoặc môi) -Hít các thuốc giãn phế quản nếu hen cản trở nuốt ,thở -Vẫn phải sửdụng EPINEPHRINE DA : ban ở nhiều nơi hoặc kết hợp với các triệu chứng trong các trường hợp nặng mặc dù Ban, sẩn ngứa, phù ( mắt, môi) đã dùng kháng Histamin và thuốc RUỘT; đau quặn bụng, nôn , ỉa chảy giãn phế quản CHỈ CÓ TRIỆU CHỨNG NHẸ: 1. DÙNG ANTIHISTAMINE MiỆNG: ngứa 2. theo dõi, báo cho nhân vien y tế và gia đình DA: một vài ban quanh miệng 3. Nếu triệu chứng tiến triển nặng như trên, hoặc ở mặt, ngứa ít phải DÙNG EPINEPHRINE RUỘT: đầy bụng hoặc buồn nôn ít 4. Bắt đầu theo dõi ( sắc mặt, khó thở, ..) Triệu chứng và phân loại phản ứng quá mẫn ( Mỹ) Mức độ Các triệu chứng 1.Nhẹ (chỉ có ở da và tổ Đỏ da nhiều, sẩn ngứa hoặc phù quanh mắt hoặ chức dưới da ) phù mạch, 2. Trung bình (bắt đầu có Khó thở, thở khò khè, thở rít, buồn nôn, nôn, chóng dấu hiệu ở đường hô mặt , mệt xỉu (trước khi ngất ), hấp, tim mạch hoặc tiêu Nhìn đôi, chẹn ngực , hoặc đau bụng hóa ) 3 .Nặng (thiếu oxy, tụt HA Xanh tím hoặc SpO2 92% at any stage, tụt huyết áp hoặc dấu hiệu thần kinh) (SBP < 90 mmHg ở người lớn), lẫn lộn, trụy mạch , mất ý thức hoặc đái không tự chủ Brown SGA. Clinical features and severity grading of anaphylaxis. J Allergy Clin Immunol; 114:371–376. Copyright (2004), Hội Gây mê Hồi sức Pháp Prise en charge d’un choc anaphylactique www.sfar.org 2010 Triệu chứng lâm sàng GRADE I dấu hiệu ở da, niêm mạc nói chung. GRADE II ảnh hưởng đến chức năng tạng (ít nhất 2 tạng ) GRADE III ảnh hưởng chức năng nhiều tạng nặng đe dọa tính mạng và cần điều trị chuyên biệt GRADE IV Ngừng tuần hoàn/hoặc hô hấp Các dấu hiệu ở da có thể không có hoặc chỉ xuất hiện sau khi huyết áp tăng trở lại Điều trị • Gọi người giúp đỡ, ngừng tiêm truyền các chất nghi gây phản vệ • Hội chẩn nội -ngoại khoa ( cần tránh làm gi?, đơn giản hóa, phẫu thuật khẩn trương hoặ ngừng phẫu thuật ) • Oxy liều cao và kiểm tra nhanh đường thở • Đường truyền tĩnh mạch đảm bảo Bồi phụ thể tích : dịch tinh thể đẳng trương (30 mL·kg-1) sau đó amidons (30 mL·kg-1) ADRENALINE IV điều chỉnh liều mỗi 1 à 2 phút, tùy theo mức độ nặng của phản vệ Hội Gây mê Hồi sức Pháp Prise en charge d’un choc anaphylactique www.sfar.org 2010 nhịp nhanh không phải là chống chỉ định dùng adrenalin • Grade I : không dùng adrénaline • Grade II : bolus de 10 à 20 μg • Grade III : bolus de 100 à 200 μg • Grade IV : cấp cứu ngừng tuần hoàn - MCE : massage cardiaque externe ( ép tim ngoài lồng ngực) - BOLUS 1 mg d’ADRENALINE mỗi 1 à 2 phút sau đó 5 mg từ lần thứ ba Liều adrenalin phải tăng lên , sau đó truyền liên tục liều 0,05 - 0,1 μg·kg/phút NHẬN XÉT Có cần chia 4 mức độ không ? Nên gộp Grade II và III làm một Khi có nhịp nhanh không có tăng huyết áp : tiêm bắp Nếu có kèm theo tăng huyết áp : truyền tĩnh mạch điều chỉnh theo mức độ suy hô hấp và trụy mạch VIỆT NAM • LẦN 1 : ĐÃ LÂU • Chẩn đoán khi có sốc ( tụt huyết áp) • Adrenalin dùng dè dặt : tiêm dưới da 1mg sau đó tráng xơ ranh tiêm tĩnh mạch • Lần 2 : phác đồ 1999 (Thông tư số 08/1999-TT-BYT ngày 04 tháng 05 năm 1999) PHỤ LỤC 6 PHÁC ĐỒ CẤP CỨU SỐC PHẢN VỆ TRIỆU CHỨNG Ngay sau khi tiếp súc với dị nguyên hoặc muộn hơn, xuất hiện: - Cảm giác khác thường (bồn chồn, hốt hoảng, sợ hãi... ), tiếp đó xuất hiện triệu chứng ở một hoặc nhiều cơ quan: - Mẩn ngứa, ban đỏ, mày đay, phù Quincke - Mạch nhanh nhỏ khó bắt, huyết áp tụt có khi không đo được - Khó thở (kiểu hen, thanh quản), nghẹt thở - Đau quăn bụng, ỉa đái không tự chủ - Đau đầu, chóng mặt, đôi khi hôn mê - Choáng váng, vật vã, giãy giụa, co giật. PHỤ LỤC 5 NỘI DUNG HỘP THUỐC CẤP CỨU CHỐNG SỐC PHẢN VỆ (Kèm theo Thông tư số 08/1999-TT-BYT ngày 04 tháng 05 năm 1999) A. Các khoản cần thiết phải có trong hộp thuốc cấp cứu sốc phản vệ (tổng cộng: 7 khoản) 1. Adrenaline 1 mg - 1 ml 2 ống 2. Nước cất 10 ml 2 ống 3. Bơm kim tiêm vô khuẩn(dùng một lần): 10 ml 2 cái .1 ml 2 cái 4. Hydrocortisone hemisuccinate 100 mg hoặc methyprednisolone (Solumedrol 40 mg hoặc Depersolone 30 mg) 2 ống 5. Phương tiện khử trùng (bông, băng, gạc, cồn) 6. Dây ga-rô 7. Phác đồ cấp cứu sốc phản vệ B. Tuz theo điều kiện trang thiết bị y tế và trình độ chuyên môn kỹ thuật của từng tuyến, các phòng điều trị nên có các thiết bị y tế sau: - Bơm xịt salbutamol hoặc terbutaline - Bóng Ambu và mặt nạ - Ống nội khí quản - Than hoạt Thử test và giá trị của thử test ? • 6. Về việc làm test (thử phản ứng) • a. Trước khi tiêm penicillin, streptomycin phải làm test cho người bệnh. • b. Kỹ thuật làm test • Làm test lẩy da hoặc làm test trong da, khuyến khích làm test lẩy da vì dễ làm. • Việc làm test phải theo đúng quy định kỹ thuật (theo quy định tại phụ lục số 4) • c. Khi làm test phải có sẵn các phương tiện cấp cứu sốc phản vệ II. XỬ TRÍ: A. Xử trí ngay tại chỗ: 1. Ngừng ngay đường tiếp xúc với dị nguyên (thuốc đang dùng tiêm, uống, bôi, nhỏ mắt, mũi) 2. Cho bệnh nhân nằm tại chỗ 3.Thuốc: Adrenaline là thuốc cơ bản để chống sốc phản vệ Adrenaline dung dịch 1/1.000, ống 1ml = 1mg, tiêm dưới da ngay sau khi xuất hiện sốc phản vệ với liều như sau: + 1/2 - 1 ống ở người lớn + Không quá 0,3 ml ở trẻ em (ống 1 ml (1mg) + 9ml nước cất = 10 ml sau đó tiêm 0,1 ml/kg) + Hoặc adrenaline 0,01 mg/kg cho cả trẻ em lẫn người lớn. Tiếp tục tiêm adrenaline liều như trên 10 - 15 phút/lần cho đến khi huyết áp trở lại bình thường. • Tiêm dưới da hay tiêm bắp? Nhắc lại sau mỗi 10-15 phút có châm quá không ? Một số nhận xét • Nên sắp xếp lại.chỉ cần thấy dấu hiệu ở da hoặc niêm mạc kèm 1 trong các dấu hiệu đe dọa tính mạng : A :Airway : + phù lưỡi, họng, nuốt khó +khàn tiếng hoặc thở khò khè B: Breathing: + khó thở nhanh, + có tiếng rít, mệt + sPo2 ↓ < 92% + lẫn lộn, vật vã do thiếu oxy, xanh tím + ngừng thở C: Circulation: + mạch nhanh, yếu + da lạnh hoặc dấu hiệu thiếu oxy não ( vật vã ) + trụy mạch ,tụt huyết áp + ngừng tim D. hoặc cơ quan tiêu hóa : buồn nôn, đau bụng, nôn, ỉa chảy Một số nhận xét • Nên phân mưc độ nặng để có hướng xử trí thích hợp, Nên phân 3 mức độ : Nhẹ . Nặng , và Nguy kịch cho dễ nhớ , và điều trị sớm • Nhẹ : chỉ có dấu hiệu ở da hoặc niêm mạc không có suy chức năng bất cứ tạng nào • Nặng : là khi có dấu hiệu ở bất cứ tạng nào A :Airway : phù lưỡi, họng, nuốt khó hoặc khàn tiếng , thở khò khè B: Breathing: khó thở nhanh, thở có tiếng rít, mệt sPO2 ↓ < 92%. lẫn lộn, vật vã do thiếu oxy, xanh tím, ngừng thở C: Circulation: mạch nhanh, yếu da lạnh hoặc dấu hiệu thiếu oxy não ( vật vã ) trụy mạch ,tụt huyết áp , ngừng tim D. hoặc cơ quan tiêu hóa : buồn nôn, đau bụng, nôn, ỉa chảy Các mức độ không cố định ,có thể chuyển biến nhanh • Nguy kịch: dấu hiệu thiếu oxy nặng (chẹn ngực, mạch nhanh hoặc chậm , HA cao , hoặc thấp <90 mmHg, thở nhanh hoặc ngạt thở , SpO2<92% , hoặc có hôn mê Một số nhận xét • Thử test giá trị đến đâu ( thế giới không làm ) • Kỹ thuật thử và kết quả tin cậy ở mức nào ? • Nếu âm tính dễ làm cho người ta lơ là cảnh giác,không chuẩn bị sẵn sàng cả về tinh thần và dụng cụ cấp cứu • NỘI DUNG HỘP THUỐC CẤP CỨU CHỐNG SỐC PHẢN VỆ Chuẩn bị hộp chống sốc với 2 ống adrenalin là ít quá Không cho phác đồ cấp cứu vào hộp chống sốc ( treo trên tường hoặc phải được tập huấn thành thạo ) Xử trí : adrenalin nên tiêm bắp , khoảng cách tiêm là 5 phút hoặc ngắn hơn tùy theo đáp ứng của bệnh nhân ( 10-15 phút lâu quá ) Ai là người cấp cứu ban đầu? Bác sỹ hay điều dưỡng ? Bác sĩ ở đâu ? Dụng cụ , thuốc ,oxy sẵn sàng Sơ đồ Phân loại mức độ nặng của khoa HSTC Bạch Mai Kết quả cấp cứu phản vệ áp dụng theo phác đồ khoa HSTC tại một số bệnh viện Phân bố số liệu trong nghiên cứu Gồm 161 BN. Trong đó 154 BN áp dụng PHÁC ĐỒ và có 7 BN (chiếm 4.3%) không áp dụng theo phác đồ Kết quả điều trị 154 BN điều trị theo phác đồ , không có tử vong. 63 BN (40.9%) hết phản ứng dị ứng, không xuất hiện nặng thành phản vệ. 91 bệnh nhân (59.1%) phản vệ khỏi 7 BN không theo phác đồ , trong đó có 5/7 trường hợp (71.4%) tử vọng Phân bố theo lứa tuổi và giới tính Nhóm điều trị theo phác đồ Nhóm theo phác đồ: 154 Tuổi trung bình 41.5 ± 18.4, BN, 7nam và 79 nữ. Tỉ lệ từ 3 tháng - 89 tuổi. nam/ nữ là 1/1 Có 2.6% dưới 12 tuổi (từ số liệu bệnh viện Hùng Vương) Tiền sử và nguyên nhân dị ứng 151/153 bệnh nhân khai thác được tiền Trong nhóm có tiền sử dị ứng: sử dị ứng chỉ có 14.9% bệnh nhân phản - Dị ứng thuốc (63.8%) vệ có tiền sử dị ứng từ trước. -Dị ứng thức ăn 27.3% Nguyên nhân gây phản vệ tại BV Khoa HSTC – Bạch Mai Trong số 70 BN phản vệ tại Khoa HSTC BM - Do chế phẩm máu 48BN (66.8%) - Do kháng sinh 18 BN (25.7%) Mức độ phản vệ phân loại theo phác đồ khoa HSTC – Bạch Mai - Tại Bạch Mai: 70 BN, mức độ nhẹ chiếm tỉ lệ cao nhất Trong 154 bệnh nhân,: (61.4%), do phát hiện và điều trị sớm - Mức độ nhẹ: 66 bệnh nhân - Các BV tỉnh: có 21bệnh nhân, trong đó mức độ nhẹ chỉ (42.9%) chiếm 19% và mức độ nguy kịch lên đến 42.9%. - Nặng: 52 BN (33.8%) • BV nhỏ: có 63 bệnh nhân, nhóm nhẹ 30.2% và nhóm - Nguy kích: 36 BN (23.4%) nguy kịch chỉ chiếm 25.4% (do được phát hiện và xử trí kịp thời), trong đó có 50 BN (79.4%) đươc dùng adrenalin và chỉ 20.6% không phải dùng đến adrenalin. Diễn biến lâm sàng phản vệ Phản vệ xảy ra ngay tức thì: 6BN (chiếm 3.3%) Nhóm từ 2 – 20 phút chiếm tỉ lệ cao nhất (34.2%) Nhân viên y tế đầu phát hiện phản vệ -Tại ICU Bạch Mai: 68/70 (97.1%) phát hiện ban đầu bởi điều dưỡng - Tại BV Hùng Vương: có 29/32 (90.3%) do điều dưỡng và được xử trí ngay lập tức bằng cách tiêm ½ ống adrenalin - Tại BV QT Hải Phòng: 10/11 (91%) phát hiện ngay bởi điều dưỡng Các triệu chứng lâm sàng của phản vệ 77%có triệu chứng da và niêm mạc. 52.6% có Khó thở và thở rít không có thứ tự xuất hiện , BN có thể có 1-2 hoặc 3 triệu chứng Triệu chứng lâm sàng của phản vệ Tăng HA: 16 BN (10,6%), HA tâm thu cao nhất 250 mmHg Tụt huyết áp: 40 BN (26.5%) Ngay khi phát hiện phản vệ, huyết áp trung bình 97 ± 33 mmHg Tình hình sử dụng adrenalin trong phản vệ Tình trạng sử dụng adrenalin Sử dụng adrenalin Tổng Adrenalin Có không Mức độ n % n % Nhẹ 13 13.3 53 94.6 66 Nặng 49 50.0 3 5.4 52 Nguy kịch 36 36.7 0 0 36 Tổng 98 100 56 100 154 98 BN được sử dụng adrenalin, . 66 BN nhẹ, có 13 BN (19.6%) được sử dụng adrenalin 56BN không được sử dụng adrenalin, có 3 BN(5.4%) ở mức độ nặng. Tình hình sử dụng adrenalin ở các BV Adrenalin BVBM BV tỉnh BV tư nhân nhỏ Tổng Mức độ n = 27 % n = 21 % n = 50 % Nhẹ 1 3.7 4 19.0 8 16.9 Nặng 15 55.6 8 38.1 26 52.0 Nguy kịch 11 40.7 9 42.9 16 32.0 Tổng 27 21 50 ở bệnh viện Bạch Mai, bệnh nhân được phát hiện và xử lí kịp thời ngay từ đầu nên số lượng bệnh nhân được sử dụng adrenalin ít hơn, chỉ định adrenalin cho nhóm nhẹ ít hơn. Cách sử dụng adrenalin Ngay ban đầu, 95.9% adrenalin được tiêm tắp, không có trường hợp nào tiêm dưới da. Liều adrenalin trong phản vệ Liều adrenalim Trung bình Nhỏ nhất Lớn nhất Khởi đầu ( n= 98) 0.64 ± 0.23 mg 0.3 1.0 mg Lặp lại ( n = 23) 0.99 ± 0.56 mg 0.3 2.0 mg Duy trì ( n = 46) 0.20 ± 0.29 mcg 0.05 1.5 mcg/kg/phút 98 BN dùng adrenalin khởi đầu (½ - 1 mg ) 23/98 phải dùng liều lặp lại 46/98 ( chiếm 46.9%) chỉ cần phải truyền TM duy trì adrenalin 1-2 ngày Diễn biến lâm sàng sau tiêm adrenalin có 21 bệnh nhân không kịp đo mạch, huyết áp khi phản vệ Sau phản vệ 15 – 60 phút nhịp tim của các BN , nhanh nhất là 195 ck/p. Sau điều trị khoảng 2h, nhịp tim của bệnh nhân ổn định.100-120 /phút Diễn biến lâm sàng sau tiêm adrenalin Có 21 bệnh nhân không đo mạch, huyết áp trước khi xẩy ra phản vệ. Ngay khi bắt đầu phản vệ có bệnh nhân tăng huyết áp, cao nhất lên 250 mmHg Sau khi được tiêm adrenalin huyết áp có xu hướng ổn định dần sau 1 h Diễn biến lâm sàng sau tiêm adrenalin Kết quả điều trị Nhóm bệnh nhân điều trị theo phác đồ có 154 bệnh nhân: - 63 BN (40.9%) hết phản ứng dị ứng, không Nhóm không theo phác đồ: xuất hiện nặng thành phản vệ. -5/7 BN (71.4%) phản hiện, xử trí - 91 bệnh nhân (59.1%) phản vệ khỏi muộn nên đã tử vọng. - Tử vong: 0% - 13 BN(19.6%) trong nhóm nhẹ có dùng -2 trường hợp phản vệ kéo dài dẫn adrenalin không gây biến chứng: nhịp nhanh, đau đến suy đa tạng đầu, tức ngực Trân trọng cám ơn !
File đính kèm:
 bao_cao_cap_nhat_cap_cuu_phan_ve.pdf
bao_cao_cap_nhat_cap_cuu_phan_ve.pdf

