Tiêu hóa: Tiến bộ trong điều trị ngoại khoa ung thư tụy tạng
Tiến bộ trong điều trị ngoại khoa ung thư tụy.
Ung thư tụy là ung thư đứng hàng thứ 9 ở nam giới và đứng hàng thứ 10 ở nữ giới. Tiên lượng bệnh rất
xấu với dự hậu sống 5 năm khoảng 6%.
Bệnh lan tràn sớm và xâm lấn các mạch máu lớn và các cơ quan thường hạn chế việc cắt bỏ u.
Điều trị ngoại khoa hiếm khi tận gốc dù đã có nhiều cải tiến như phẫu thuật Beger, cắt tụy bảo tồn môn vị.
Quan niệm mới là cắt tụy cùng meso tụy nhằm cắt trọn mô tụy và mô sau phúc mạc là quan niệm mà phẫu
thuật viên cần lưu tâm.

Trang 1

Trang 2

Trang 3
Trang 4
Trang 5

Trang 6
Bạn đang xem tài liệu "Tiêu hóa: Tiến bộ trong điều trị ngoại khoa ung thư tụy tạng", để tải tài liệu gốc về máy hãy click vào nút Download ở trên
Tóm tắt nội dung tài liệu: Tiêu hóa: Tiến bộ trong điều trị ngoại khoa ung thư tụy tạng

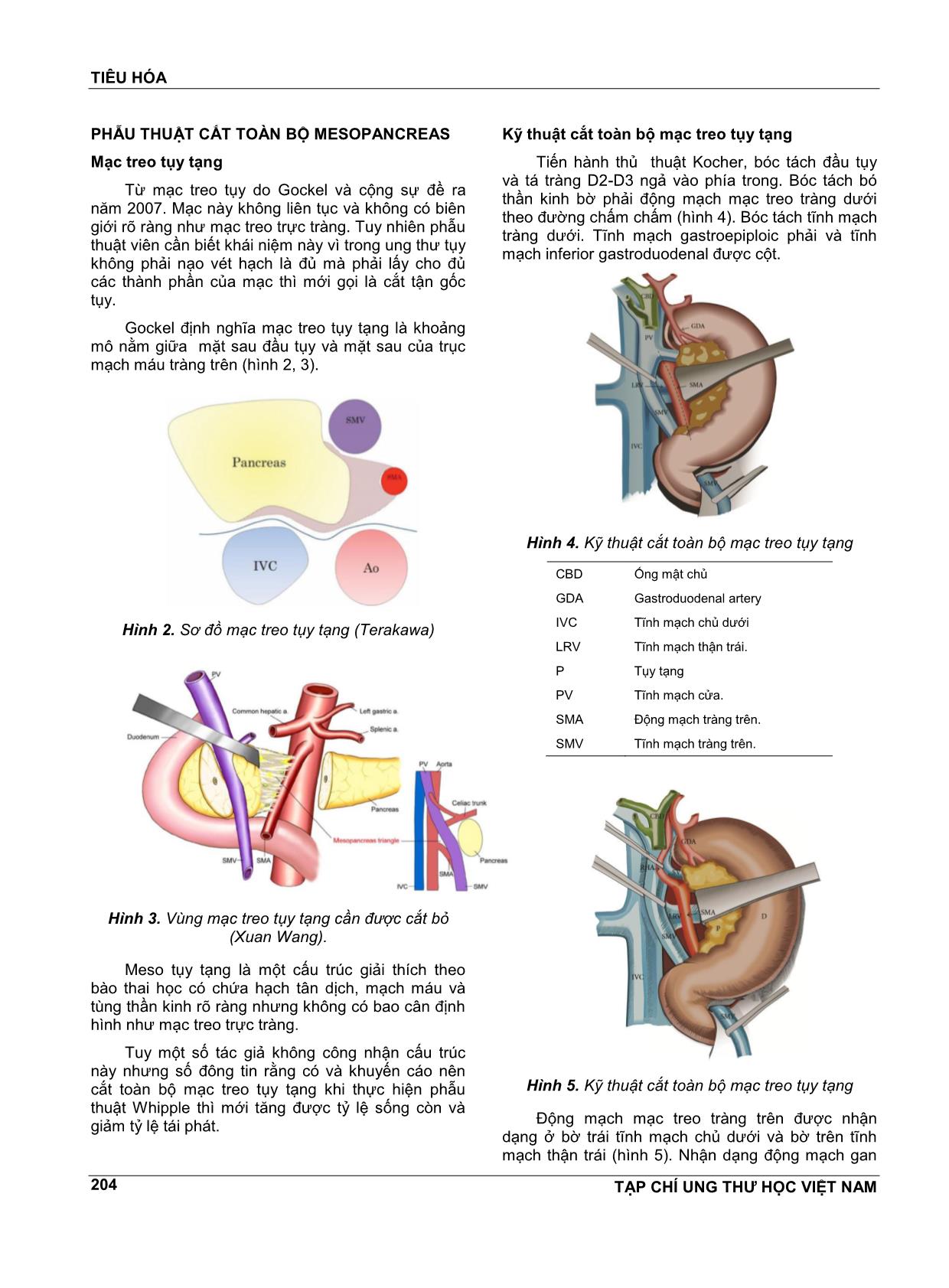
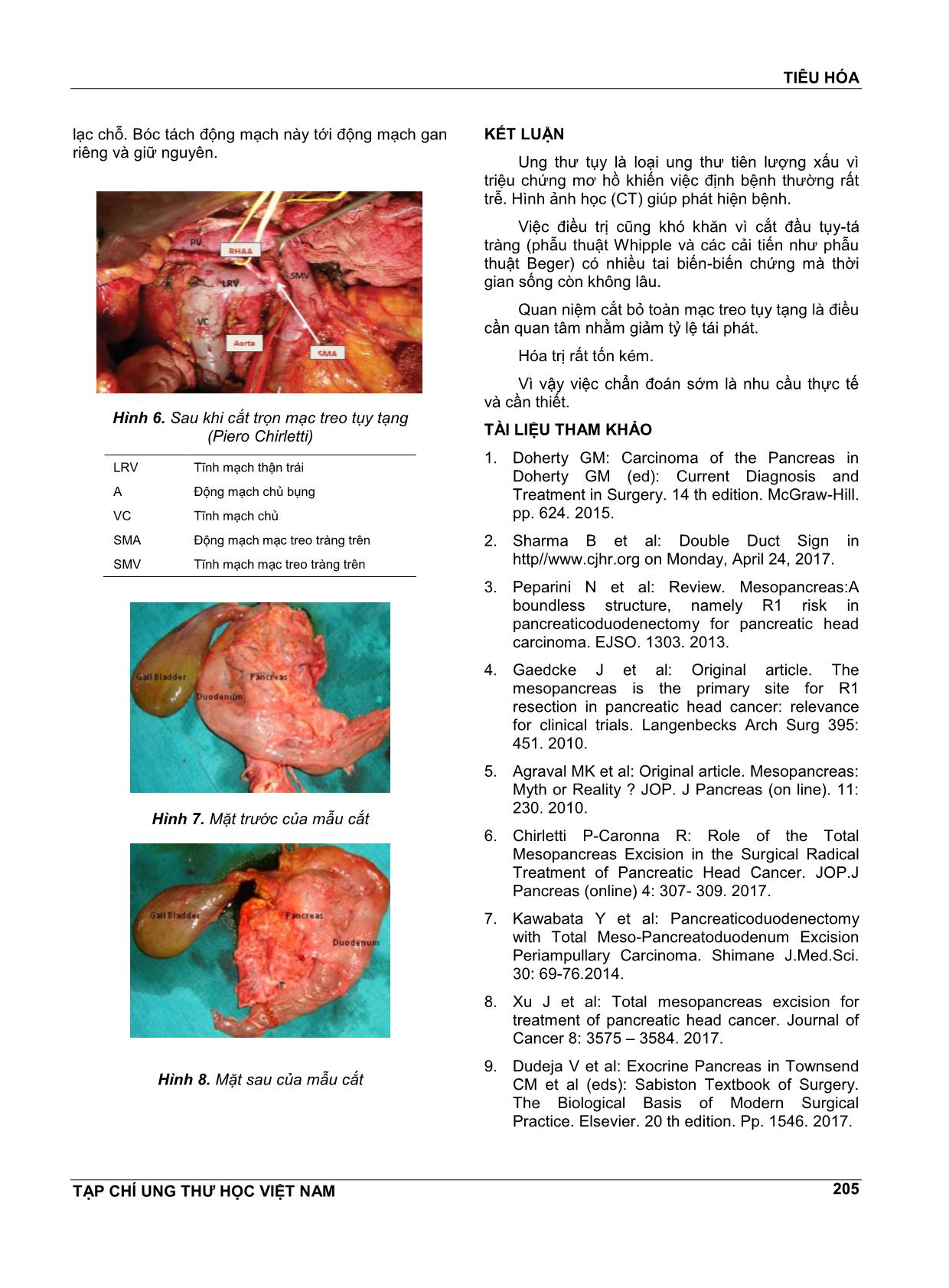
TIÊU HÓA TẠP CHÍ UNG THƯ HỌC VIỆT NAM 201 TIẾN BỘ TRONG ĐIỀU TRỊ NGOẠI KHOA UNG THƯ TỤY TẠNG LÊ QUANG NGHĨA1 TÓM LƯỢC Tiến bộ trong điều trị ngoại khoa ung thư tụy. Ung thư tụy là ung thư đứng hàng thứ 9 ở nam giới và đứng hàng thứ 10 ở nữ giới. Tiên lượng bệnh rất xấu với dự hậu sống 5 nĕm khoảng 6%. Bệnh lan tràn sớm và xâm lấn các mạch máu lớn và các cơ quan thường hạn chế việc cắt bỏ u. Điều trị ngoại khoa hiếm khi tận gốc dù đã có nhiều cải tiến như phẫu thuật Beger, cắt tụy bảo tồn môn vị. Quan niệm mới là cắt tụy cùng meso tụy nhằm cắt trọn mô tụy và mô sau phúc mạc là quan niệm mà phẫu thuật viên cần lưu tâm. ABSTRACT Pancreatic adenocarcinoma. New concept in the surgical treatment Pancreatic adenocarcinoma is the ninth most common cancer in men and the tenth most common cancer in women. The disease has a poor prognosis with overall survival at 5 years around 6%. The early systemic spread of pancreatic adenocarcinoma and the local invasion of adjacent vessels and organs often limit resectability. Surgery is rarely a cure for pancreatic adenocarcinoma though the surgical treatment has many improvements, such as Beger procedure, pylorus-preserving pancreatoduodenectomy. Our new surgical procedure “total meso-pancreatoduodenum excision” is a new concept, was developed to achieve complete clearance of the peripancreatic retroperitoneal tissue. 1 GS.TS. Bệnh viện Bình Dân TP.HCM Nĕm 2008 ở Mỹ có 37.680 trường hợp ung thư tụy và 34.290 bệnh nhân sẽ chết vì bệnh này. Từ giữa thập niên 1960 tử vong ở nam là 13/100.000 dân, nữ là 10/100.000 dân. Tỷ lệ này đến nay không thay đổi. Ở nữ bệnh đứng sau ung thư phổi, đại tràng, vú. Ở nam bệnh đứng sau ung thư tiền liệt tuyến. Bệnh đứng thứ tư và chiếm 6% mọi ung thư. Yếu tố nguy cơ gồm hút thuốc, béo phì, viêm tụy mạn, tiểu đường, xơ gan và hút thuốc điện tử. Đỉnh điểm của tần suất bệnh là 50-60 tuổi. 2/3 các trường hợp là ung thư đầu tụy, phần còn lại ở thân và đuôi tụy. 80% các trường hợp là ung thư khởi từ adenocarcinom ống tụy (ductal adenocarcinoma) biệt hóa kém. Phần còn lại là ung thư các đảo tế bào tụy (islet cell tumor) và cystadenocarcinoma. Đặc điểm của ung thư đầu tụy là xâm lấn tại chỗ sớm qua các cơ quan lân cận và di cĕn qua hạch vùng và qua gan. Sau đó mới di cĕn qua phổi, phúc mạc và di cĕn hạch xa. TRIỆU CHỨNG LÂM SÀNG Triệu chứng Ung thư đầu tụy TIÊU HÓA TẠP CHÍ UNG THƯ HỌC VIỆT NAM 202 75% bệnh nhân bị ung thư đầu tụy có triệu chứng sụt cân, vàng da và đau sâu trong bụng. 25% có đau lưng và tiên lượng xấu. Nói chung, kích thước ung thư nhỏ thì không có đau. Sụt cân trung bình khoảng 44 pounds (20 kg). 50% có gan to nhưng không có nghĩa là bướu di cĕn qua gan. 20% sờ thấy bướu, đây là dấu ung thư không còn chữa được. Vàng da thấy ở đa số bệnh nhân nhưng 10% vàng da từng đợt. 19% có viêm đường mật khi bướu gây nghẹt mật. Túi mật cĕng to ờ người vàng da cho biết có ung thư gây nghẹt mật (triệu chứng Courvoisier)(đa số là do ung thư đầu tụy) hiện diện trong 50% các trường hợp. Vàng da thường kèm với ngứa nhất ở bàn tay, bàn chân. Ung thư thân và đuôi tụy Loại này nằm xa ống mật chủ nên chỉ có chưa tới 10% bệnh nhân bị vàng da. Triệu chứng thường là sụt cân và đau, đau rất dữ dội. Một ít bệnh nhân có vàng da, gan lớn, thường di cĕn. 10% có viêm thuyên tắc tĩnh mạch. Lúc đầu người ta nghĩ biến chứng này chuyên biệt cho ung thư tụy nhưng về sau mới biết là cũng thấy trong một số bệnh ung thư khác. Định bệnh ung thư tụy chính xác rất khó. Trường hợp mẫu mực sẽ có đau bụng, sụt cân và vàng da. Tuy nhiên với người chỉ có sụt cân, đau bụng mơ hồ có khi thầy thuốc nghĩ là bệnh nhân tâm thần cho đến khi ung thư lộ rõ. Nếu bệnh nhân đau lưng thầy thuốc có thể lầm với bệnh cột sống hoặc bệnh ngoại thần kinh. Một triệu chứng điển hình của bệnh tụy là đau làm bệnh nhân ngồi gập người mới thuyên giảm. Nằm làm đau nặng hơn và làm bệnh nhân không thể ngủ được cả đêm. 25% bệnh nhân đái tháo đường là triệu chứng mở màn. Cận lâm sàng Tĕng Alkaline phosphatase và bilirubin phản ảnh nghẹt ống mật chủ hoặc di cĕn gan. Bilirubin trung bình trong nghẹt do ung thư là 18 mg/dl, cao hơn nhiều trong bệnh lành tính. Hiếm khi Aminotransferase tĕng rất cao. Trong nhiều trường hợp thử phân nhiều lần sẽ thấy có máu dương tính. CA 19-9 tĕng trong đa số các trường hợp ung thư tụy. Tuy nhiên độ nhạy ở ung thư còn cắt được (<4 cm) chỉ có 50% nên không thể dùng để tầm soát được. Hơn nữa chỉ số này cũng tĕng trong các bệnh ung thư tiêu hóa khác. Công dụng chính của CA 19-9 là theo dõi bệnh. Cắt trọn bướu rồi CA 19-9 giảm, khi nó tĕng lại là tái phát. Hình ảnh học Mọi bệnh nhân đều nên được chụp CT scan bụng. CT scan 95% bệnh nhân sẽ thấy khối u giữa có giảm âm và 90% các trường hợp sẽ thấy u đã lan ra khỏi vùng tụy. 70% có giãn ống tụy và 60% giãn ống mật (nhất là ở bệnh nhân có vàng da). Hai ống này giãn chắc chắn là có ung thư đầu tụy dù không thấy khối u (hình 1). Hình 1. Double duct sign ERCP Nếu bệnh nhân đã có bệnh sử kinh điển và thấy khối u trên CT thì ERCP không cần thiết. Nếu không có khối u thì nên thực hiện ERCP. Đây là xét nghiệm rất nhạy (95%) để tầm soát ung thư tụy tạng. Tuy nhiên độ đặc hiệu giữa ung thư tụy và viêm tụy khác nhau. Nên chụp Pancreatogram trong trường hợp sớm để thấy hẹp hay nghẹt ống tụy. Giãn cả ống mật chủ và ống tụy (Double Duct Sign)(hình 1) khiến nghĩ đến ung thư tụy. X quang tiêu hóa trên Chụp hệ tiêu hóa trên có cản quang (barit) không tốt để phát hiện ung thư tụy tạng nhưng cho biết tá tràng còn thông tốt không xem cần nối vị- tràng có cần thiết không ? Triệu chứng cổ điển là khung tá tràng giãn rộng và hẹp lòng kèm dấu số 3 ngược. TIÊU HÓA TẠP CHÍ UNG THƯ HỌC VIỆT NAM 203 Các xét nghiệm khác Chụp mạch máu (angiography) không có lợi khi phân độ (staging) và siêu âm kém hơn CT scan trong ung thư tụy. Aspiration biopsy 85% ung thư tụy khi sinh thiết qua da sẽ cho kết quả dương tính. Thủ thuật này an toàn nhưng có khả nĕng lan truyền ung thư còn khu trú. Vì vậy sẽ chống chỉ định nếu liệu thấy bệnh nhân còn khả nĕng cắt được bướu. Nếu được thì sinh thiết khi mở bụng (laparotomy). Với bệnh nhân qua hình ảnh học thấy hết khả nĕng cắt bướu thì nên sinh thiết qua da. Trong trường hợp này kết quả tế bào học rất quan trọng. Lầm lẫn khi định bệnh sai là lymphoma sau phúc mạc hay sarcoma vì cách điều trị khác hẳn. ĐỊNH BỆNH PHÂN BIỆT Cần phân biệt với ung thư vùng quanh nhú Vater, ung thư đoạn cuối ống mật chủ hay ung thư tá tràng. Tất cả đều gây đau bụng, sụt cân, vàng da do tắc mật và túi mật cĕng to. BIẾN CHỨNG Khi ung thư gây nghẹt tĩnh mạch lách gây ra lách to là cao áp tĩnh mạch cửa từng vùng với xuất huyết tiêu hóa do vỡ búi tĩnh mạch dạ dày hoặc búi tĩnh mạch thực quản. ĐIỀU TRỊ Cắt tụy khi nào phẫu thuật viên cắt lấy hết mô bị ung thư, khi đó phải thỏa các điều kiện như: -Động mạch gan chung gần khởi điềm của động mạch vị-tá tràng không bị bướu xâm lấn. -Động mạch tràng trên đoạn nằm dưới tụy phải nguyên vẹn. -Gan và các hạch vùng nguyên vẹn chưa bị di cĕn qua. Vì tụy nằm sát bên nên tĩnh mạch cửa và tĩnh mạch tràng trên có thể bị xâm lấn rất sớm. 20% các trường hợp ung thư đầu tụy còn cắt tận gốc được. Còn trường hợp ung thư ở thân và đuôi tụy thì hiếm khi cắt được vì bướu thường di cĕn xa và xâm lấn hạch tại chỗ. Trong khi mổ thường có thể làm Aspiration biopsy để xác định chẩn đoán. Với tổn thương nhỏ ở vùng đầu tụy bao quanh bởi mô viêm nên có thể khó sinh thiết và định bệnh phải dựa vào các triệu chứng gián tiếp. Muốn cắt tận gốc ung thư đầu tụy phẫu thuật viên phải thực hiện phẫu thuật Whipple. Nội dung bao gồm: cắt ống mật chủ, túi mật, tá tràng và đầu tụy. Ngày nay có khuynh hướng giữ lại hang vị tá tràng. Ung thư xâm lấn ngắn < 1,5 cm tĩnh mạch cửa không phải là chống chỉ định cắt đầu tụy vì phẫu thuật viên có thể cắt một phần hay cắt khuyết vùng bị ĕn lan qua. Trong tay chuyên gia quen thực hiện phẫu thuật này thì tử vong là 5%. Không quen thì tử vong lên đến 20-30%. Tử vong thường do các biến chứng hậu phẫu như viêm tụy, rò mật, xuất huyết và nhiễm trùng. Một khuynh hướng khác cho rằng ung thư tụy có nhiều nơi vì thế khuyến khích cắt toàn phần tụy. Tuy nhiên, phẫu thuật này sẽ gây tiểu đường ảnh hưởng nặng trên phẩm chất cuộc sống của bệnh nhân mà cũng không hiệu quả hơn cắt đầu tụy-tá tràng. Đối với ung thư lan rộng không cắt được, phẫu thuật viên có thể nối túi mật-ruột non hay nối ống mật chủ-ruột non để giải áp mật và giúp bệnh nhân bớt ngứa. Phẫu thuật viên phải chắc chắn là miệng nối này thông tốt (túi mật và ống mật chủ không bị ung thư làm tắc). Nên nối vị-tràng vì trước sau tá tràng cũng bị tắc. Nên nội soi ổ bụng nếu dự tính thực hiện phẫu thuật Whipple. Nếu thấy ung thư ĕn lan không còn cắt được đều tụy thì qua nội soi phẫu thuật viên sẽ nối túi mật-ruột non và nối vị-tràng. Nếu trở ngại nữa thì chuyển mổ mở. Khoảng 15% trước mổ liệu cắt được đầu tụy thì khi nội soi ổ bụng không cắt được. Nghĩa là tiên liệu trước mổ rất khó. Đối với ung thư di cĕn thì phác đồ có Gemcitabine rất hữu dụng. Vai trò của hóa trị kèm xạ trị còn đang được đánh giá. TIÊN LƯỢNG (DỰ HẬU) Sau mổ tạm (palliative) thì bệnh nhân sống thêm 7 tháng. Sau phẫu thuật Whipple bệnh nhân sống 18 tháng. Các yếu tố gây tái phát và thời gian sống sót ngắt là di cĕn hạch, bướu lớn hơn 2,5 cm, mạch máu bị xâm lấn và lượng máu cần phải truyền. Nếu còn tế bào ung thư ở diện cắt thì hiếm khi bệnh nhân sống lâu. Nếu diện cắt tốt thì 20% bệnh nhân sống được 5 nĕm. Nói chung, tỷ lệ sống 5 nĕm là 10% nhưng chỉ có 60% là hết bướu. TIÊU HÓA TẠP CHÍ UNG THƯ HỌC VIỆT NAM 204 PHẪU THUẬT CẮT TOÀN BỘ MESOPANCREAS Mạc treo tụy tạng Từ mạc treo tụy do Gockel và cộng sự đề ra nĕm 2007. Mạc này không liên tục và không có biên giới rõ ràng như mạc treo trực tràng. Tuy nhiên phẫu thuật viên cần biết khái niệm này vì trong ung thư tụy không phải nạo vét hạch là đủ mà phải lấy cho đủ các thành phần của mạc thì mới gọi là cắt tận gốc tụy. Gockel định nghĩa mạc treo tụy tạng là khoảng mô nằm giữa mặt sau đầu tụy và mặt sau của trục mạch máu tràng trên (hình 2, 3). Hình 2. Sơ đồ mạc treo tụy tạng (Terakawa) Hình 3. Vùng mạc treo tụy tạng cần được cắt bỏ (Xuan Wang). Meso tụy tạng là một cấu trúc giải thích theo bào thai học có chứa hạch tân dịch, mạch máu và tùng thần kinh rõ ràng nhưng không có bao cân định hình như mạc treo trực tràng. Tuy một số tác giả không công nhận cấu trúc này nhưng số đông tin rằng có và khuyến cáo nên cắt toàn bộ mạc treo tụy tạng khi thực hiện phẫu thuật Whipple thì mới tĕng được tỷ lệ sống còn và giảm tỷ lệ tái phát. Kỹ thuật cắt toàn bộ mạc treo tụy tạng Tiến hành thủ thuật Kocher, bóc tách đầu tụy và tá tràng D2-D3 ngả vào phía trong. Bóc tách bó thần kinh bờ phải động mạch mạc treo tràng dưới theo đường chấm chấm (hình 4). Bóc tách tĩnh mạch tràng dưới. Tĩnh mạch gastroepiploic phải và tĩnh mạch inferior gastroduodenal được cột. Hình 4. Kỹ thuật cắt toàn bộ mạc treo tụy tạng CBD Ống mật chủ GDA Gastroduodenal artery IVC Tĩnh mạch chủ dưới LRV Tĩnh mạch thận trái. P Tụy tạng PV Tĩnh mạch cửa. SMA Động mạch tràng trên. SMV Tĩnh mạch tràng trên. Hình 5. Kỹ thuật cắt toàn bộ mạc treo tụy tạng Động mạch mạc treo tràng trên được nhận dạng ở bờ trái tĩnh mạch chủ dưới và bờ trên tĩnh mạch thận trái (hình 5). Nhận dạng động mạch gan TIÊU HÓA TẠP CHÍ UNG THƯ HỌC VIỆT NAM 205 lạc chỗ. Bóc tách động mạch này tới động mạch gan riêng và giữ nguyên. Hình 6. Sau khi cắt trọn mạc treo tụy tạng (Piero Chirletti) LRV Tĩnh mạch thận trái A Động mạch chủ bụng VC Tĩnh mạch chủ SMA Động mạch mạc treo tràng trên SMV Tĩnh mạch mạc treo tràng trên Hình 7. Mặt trước của mẫu cắt Hình 8. Mặt sau của mẫu cắt KẾT LUẬN Ung thư tụy là loại ung thư tiên lượng xấu vì triệu chứng mơ hồ khiến việc định bệnh thường rất trễ. Hình ảnh học (CT) giúp phát hiện bệnh. Việc điều trị cũng khó khĕn vì cắt đầu tụy-tá tràng (phẫu thuật Whipple và các cải tiến như phẫu thuật Beger) có nhiều tai biến-biến chứng mà thời gian sống còn không lâu. Quan niệm cắt bỏ toàn mạc treo tụy tạng là điều cần quan tâm nhằm giảm tỷ lệ tái phát. Hóa trị rất tốn kém. Vì vậy việc chẩn đoán sớm là nhu cầu thực tế và cần thiết. TÀI LIỆU THAM KHẢO 1. Doherty GM: Carcinoma of the Pancreas in Doherty GM (ed): Current Diagnosis and Treatment in Surgery. 14 th edition. McGraw-Hill. pp. 624. 2015. 2. Sharma B et al: Double Duct Sign in http//www.cjhr.org on Monday, April 24, 2017. 3. Peparini N et al: Review. Mesopancreas:A boundless structure, namely R1 risk in pancreaticoduodenectomy for pancreatic head carcinoma. EJSO. 1303. 2013. 4. Gaedcke J et al: Original article. The mesopancreas is the primary site for R1 resection in pancreatic head cancer: relevance for clinical trials. Langenbecks Arch Surg 395: 451. 2010. 5. Agraval MK et al: Original article. Mesopancreas: Myth or Reality ? JOP. J Pancreas (on line). 11: 230. 2010. 6. Chirletti P-Caronna R: Role of the Total Mesopancreas Excision in the Surgical Radical Treatment of Pancreatic Head Cancer. JOP.J Pancreas (online) 4: 307- 309. 2017. 7. Kawabata Y et al: Pancreaticoduodenectomy with Total Meso-Pancreatoduodenum Excision Periampullary Carcinoma. Shimane J.Med.Sci. 30: 69-76.2014. 8. Xu J et al: Total mesopancreas excision for treatment of pancreatic head cancer. Journal of Cancer 8: 3575 – 3584. 2017. 9. Dudeja V et al: Exocrine Pancreas in Townsend CM et al (eds): Sabiston Textbook of Surgery. The Biological Basis of Modern Surgical Practice. Elsevier. 20 th edition. Pp. 1546. 2017. TIÊU HÓA TẠP CHÍ UNG THƯ HỌC VIỆT NAM 206 10. Fisher WE et al: Pancreatic Neoplasms in Brunicardi FCh et al: Schwartz’s Principles of Surgery. Mc Graw-Hill Medical. 10th edition. pp. 1418. 2015. 11. Georgescu S et al: Clinical Study. Hind Right Approach Pancreaticoduodenectomy: From Skill to Indications. Hindawi Publishing Corporation. Gastroenterology Research and Practice. Volume 2014. Article ID 210835. 12. Xuan Wang et al: The concept and controversy of retroperitoneal nerve dissection in pancreatic head carcinoma (Review). Intern. Journ. Oncol. 47: 2017-2027. 2015. 13. Terakawa H et al: Location of the meso- pancreatoduodenum as a regional lymphatic basin for pancreatic head carcinoma. Oncology letters. 14: 397-403- 2017. 14. Chirletti P et al: Role of the Total Mesopancreas Excision in the Surgical Radical Treatment of Pancreatic head Cancer. JOP J Pancreas (on line). 4: 307-309. 2017.
File đính kèm:
 tieu_hoa_tien_bo_trong_dieu_tri_ngoai_khoa_ung_thu_tuy_tang.pdf
tieu_hoa_tien_bo_trong_dieu_tri_ngoai_khoa_ung_thu_tuy_tang.pdf

