Nghiên cứu một số đặc điểm lâm sàng và cận lâm sàng của trẻ sơ sinh già tháng điều trị tại khoa nhi Bệnh viện Trường Đại học Y dược Huế
1. Ghi nhận tần suất các triệu chứng lâm sàng, cận lâm sàng của loại sơ sinh già tháng (SSGT) điều trị tại Khoa Nhi Bệnh viện Trường Đại học Y Dược Huế. 2. Xác định sự liên quan giữa các triệu chứng lâm sàng và cận lâm sàng.

Trang 1

Trang 2

Trang 3
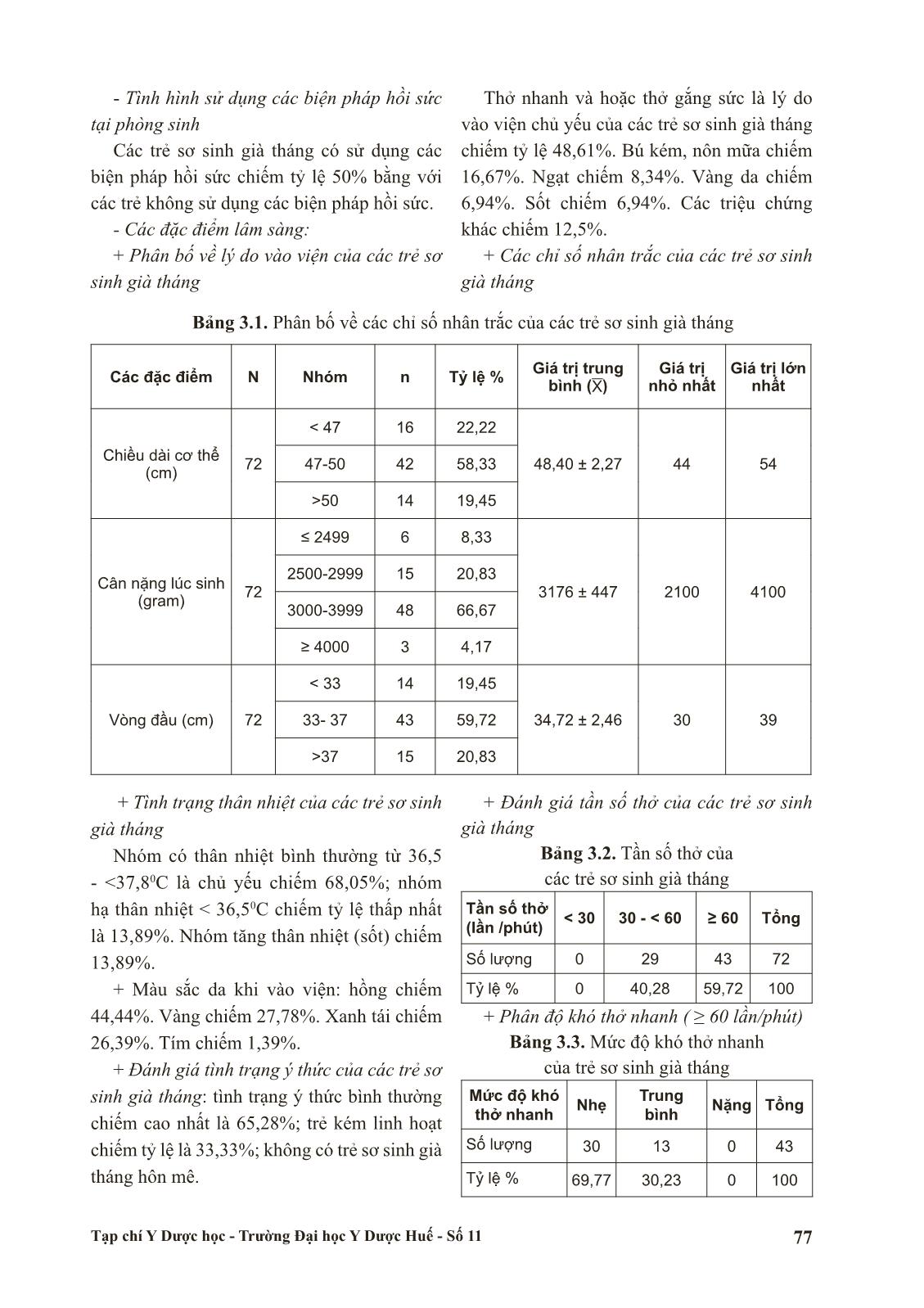
Trang 4
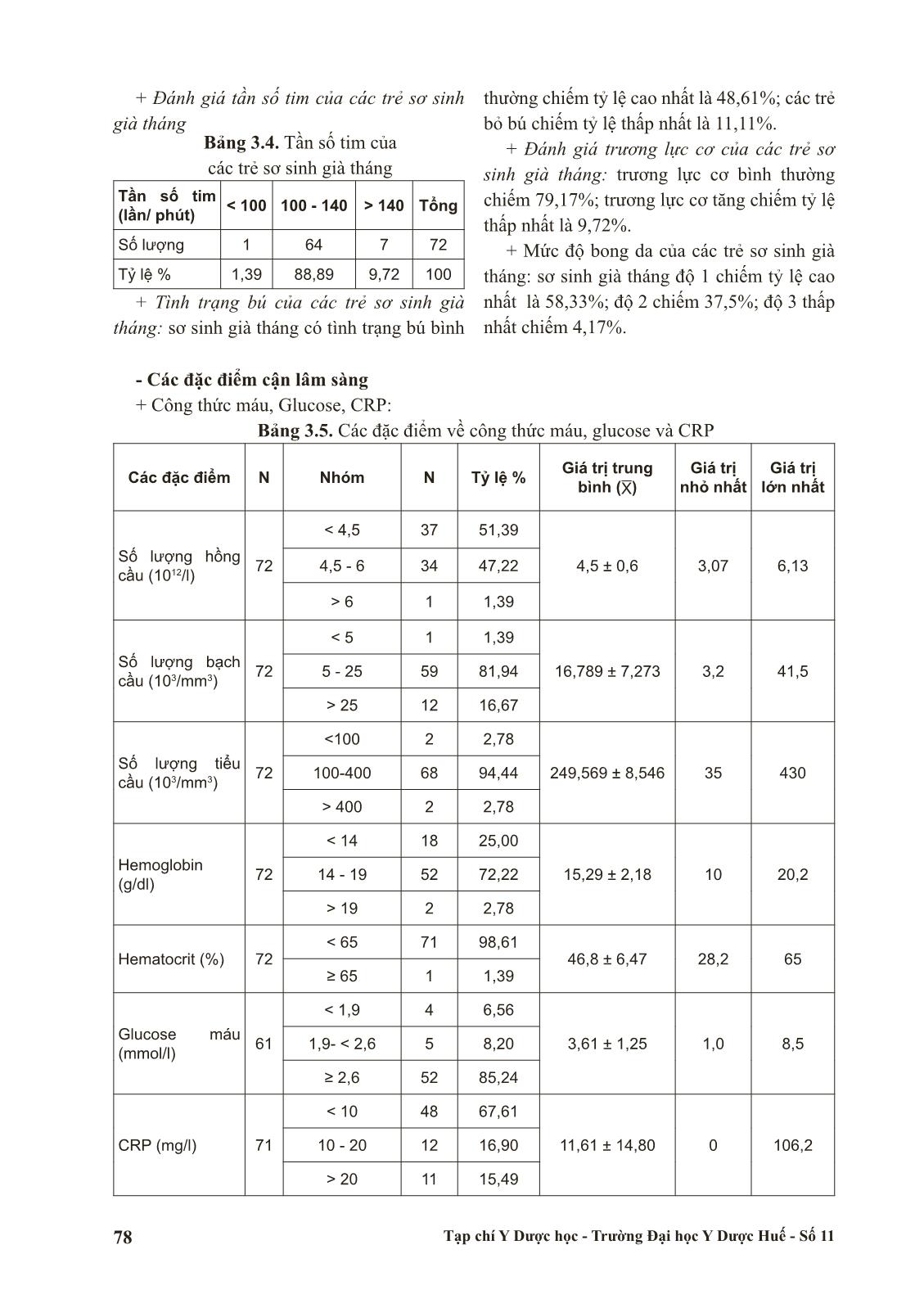
Trang 5
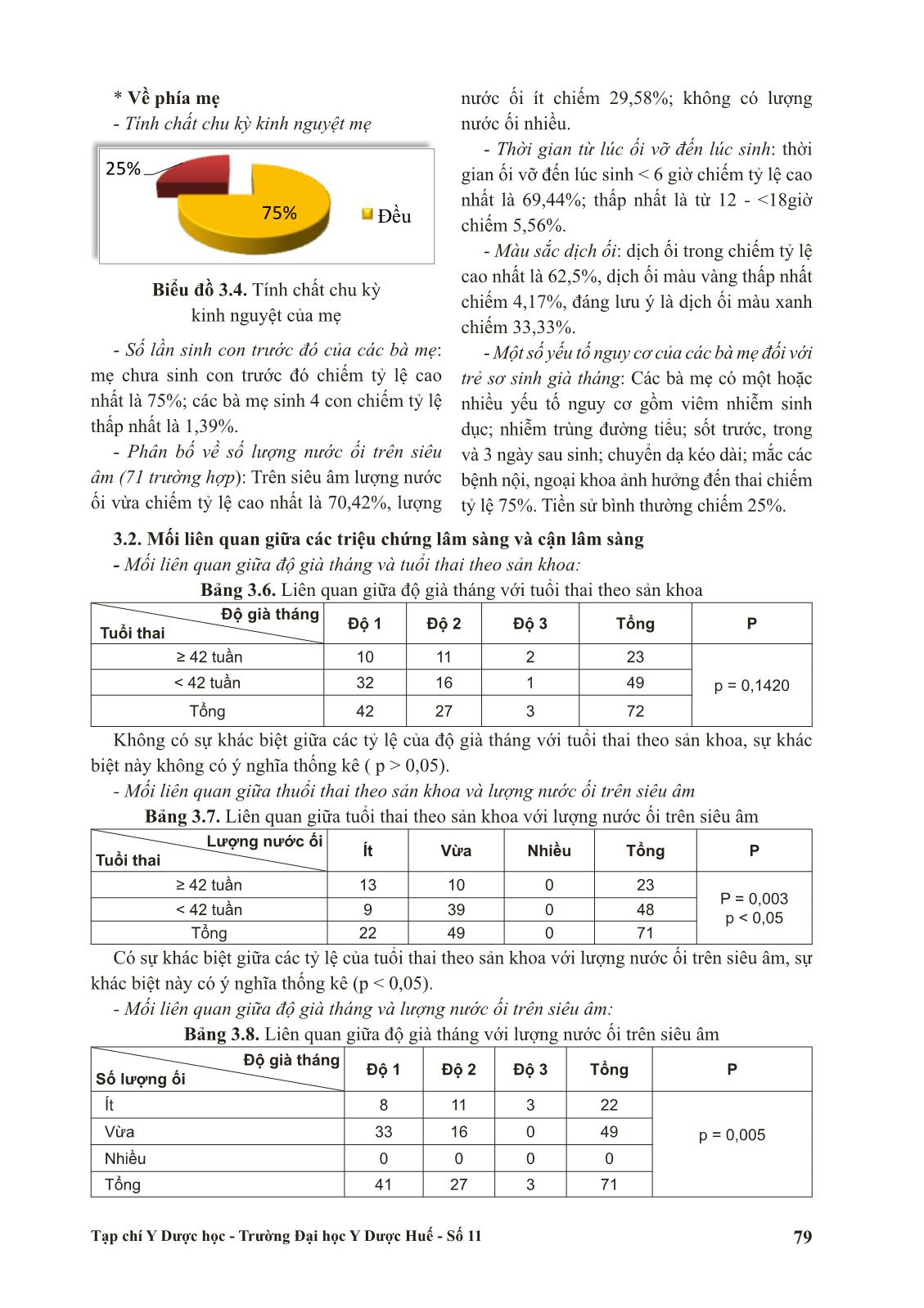
Trang 6
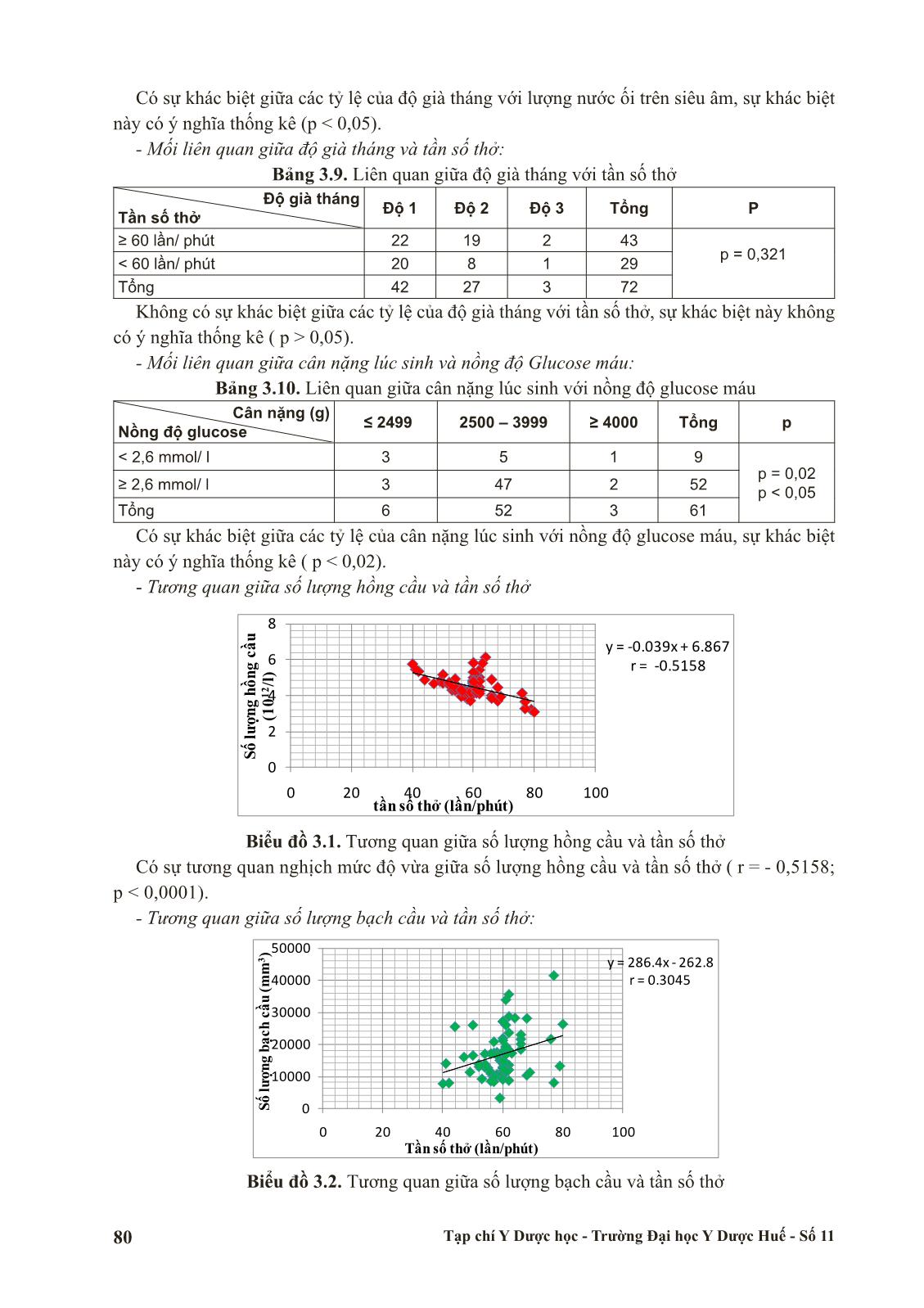
Trang 7

Trang 8

Trang 9

Trang 10
Tải về để xem bản đầy đủ
Bạn đang xem 10 trang mẫu của tài liệu "Nghiên cứu một số đặc điểm lâm sàng và cận lâm sàng của trẻ sơ sinh già tháng điều trị tại khoa nhi Bệnh viện Trường Đại học Y dược Huế", để tải tài liệu gốc về máy hãy click vào nút Download ở trên
Tóm tắt nội dung tài liệu: Nghiên cứu một số đặc điểm lâm sàng và cận lâm sàng của trẻ sơ sinh già tháng điều trị tại khoa nhi Bệnh viện Trường Đại học Y dược Huế

74 Tạp chí Y Dược học - Trường Đại học Y Dược Huế - Số 11 NGHIÊN CỨU MỘT SỐ ĐẶC ĐIỂM LÂM SÀNG VÀ CẬN LÂM SÀNG CỦA TRẺ SƠ SINH GIÀ THÁNG ĐIỀU TRỊ TẠI KHOA NHI BỆNH VIỆN TRƯỜNG ĐẠI HỌC Y DƯỢC HUẾ Nguyễn Thị Kiều Nhi Bộ môn Nhi, Trường Đại học Y Dược Huế Tóm tắt Mục tiêu: 1. Ghi nhận tần suất các triệu chứng lâm sàng, cận lâm sàng của loại sơ sinh già tháng (SSGT) điều trị tại Khoa Nhi Bệnh viện Trường Đại học Y Dược Huế. 2. Xác định sự liên quan giữa các triệu chứng lâm sàng và cận lâm sàng. Đối tượng và phương pháp nghiên cứu: 72 SSGT < 7 ngày tuổi vào điều trị tại đơn nguyên sơ sinh của Khoa nhi Bệnh viện Trường Đại học Y Dược Huế. Loại sơ sinh già tháng được chẩn đoán xác định theo WHO 2003: Tuổi thai ≥ 42 tuần kèm triệu chứng lâm sàng: da bong khi miết hoặc bong tự nhiên, từng mảng, rốn héo hoặc xanh thẫm phân su, móng tay dài nhuốm xanh hoặc tuổi thai chưa đến 42 tuần nhưng có các triệu chứng lâm sàng. Thiết kế nghiên cứu quan sát mô tả. Kết quả: Các đặc điểm lâm sàng: Thở nhanh và hoặc thở gắng sức là lý do vào viện chủ yếu của các trẻ sơ sinh già tháng (48,61%). Bú kém, nôn mữa (16,67%). Ngạt (8,34%). Vàng da (6,94%). Sốt (6,94%). Hạ thân nhiệt < 36,50C (13,89%), tăng thân nhiệt (sốt) chiếm 13,89%. Nhịp thở nhanh (59,72%). Tần số tim chậm (1,39%). Bỏ bú (11,11%). Trương lực cơ tăng (9,72%). Các đặc điểm cận lâm sàng: Số lượng hồng cầu < 4,5.1012/l (51,39%), số lượng bạch cầu từ 5 – 25.103/mm3 (81,94%), số lượng tiểu cầu từ 100- 400.103/mm3 (94,44%). Nồng độ hemoglobin < 17g/dl (77,78%). Giá trị hematocrit < 65% ( 98,61%). Nồng độ glucose máu ≥ 2,6mmol/l (85,24%). Nồng độ CRP < 10mg/l (67,61%). Về phía mẹ: Chu kỳ kinh nguyệt đều (75%). Mẹ chưa sinh con trước đó (75%); các bà mẹ sinh 4 con (1,39%). Trên siêu âm lượng nước ối vừa (70,42%), lượng nước ối ít (29.58%). Dịch ối trong (62,5%), dịch ối màu vàng (4,17%), ối màu xanh (33,33%). Các bà mẹ có một hoặc nhiều yếu tố nguy cơ gồm viêm nhiễm sinh dục; nhiễm trùng đường tiểu; sốt trước, trong và 3 ngày sau sinh; chuyển dạ kéo dài; mắc các bệnh nội, ngoại khoa ảnh hưởng đến thai (75%). Mối liên quan giữa các triệu chứng lâm sàng và cận lâm sàng: Có sự khác biệt: giữa các tỷ lệ của tuổi thai theo sản khoa với lượng nước ối trên siêu âm (p < 0,05); giữa các tỷ lệ của cân nặng lúc sinh với nồng độ glucose máu (p < 0,02). Có sự tương quan nghịch mức độ vừa giữa số lượng hồng cầu và tần số thở (r = - 0,5158; p < 0,0001), tương quan thuận mức độ yếu giữa số lượng bạch cầu và tần số thở (r = 0,3045; p = 0,0093). Kết luận: Cần phân loại SSGT theo mức độ bong da trên lâm sàng. Mẹ có kinh nguyệt đều vẫn sinh con bong da. SSGT có đặc điểm lâm sàng và cận lâm sàng riêng. Abstract STUDYING SOME CLINICAL AND PARACLINICAL CHARACTERISTICS OF POST-TERM BABIES IN NICU AT HUE UNIVERSITY HOSPITAL Nguyen Thi Kieu Nhi Dept. Of Pediatric, Hue University of Medicine and Pharmacy Objectives: 1. Estimating the ratios of clinical and paraclinical signs of post-term newborns hospitalized at Department of Pediatric Hue University Hospital. 2. Identifying the relation 75 Tạp chí Y Dược học - Trường Đại học Y Dược Huế - Số 11 between clinical signs and paraclinical signs. Materials and Method: 72 post- term babies < 7 days of life hospitalized at NICU from 2010/5 to 2011/4. Classification of post - term newborn was based on WHO 2003: gestational age ≥ 42 weeks with clinical manifestations: desquamation on press with fingers or natural desquamation, withered or meconial umbilicus, meconial long finger nails (*) or geatational age still < 42 weeks with theses clinical manifestations (*). Data were recorded on a clinical record form. Per-protocol analysis of clinical outcomes was performed by using Medcalc 11.5 and Excell 2007. Analyses used the χ2 test or Fisher’s exact test for categorical data; Student’s t test was used for continuous data and the Mann-Whitney U test for nonparametric data. Data were presented as means or proportions with 95% CIs. Results: Clinical characteristics: Tachypnea and grasp were main reasons of hospitalisation (48.61%). Poor feeding, vomitting (16.67%). Asphyxia (8.34%). Jawndice (6.94%). Hypothermia < 36.50C (13.89%), fever (13.89%). Tachypnea (59.72%). Bradycardia (1.39%). Poor feeding (11.11%). Hypertonia (9.72%). Paraclinical characteristics: Erythrocytes < 4.5.1012/l (51.39%), Leucocytes 5 – 25.103/mm3 (81.94%), Thrombocytes 100- 400.103/mm3 (94.44%). Hemoglobinemia < 10mg/l (67.61%). Maternal characteristics: Menstrual cycles regular (75%). Primiparity (75%). Amniotic volume average (70.42%), little (29.58%). Aminiotic liquid clair (62.5%), aminiotic liquid yellow (4.17%), aminiotic meconial liquid (33.33%). Maternal manifestation of one of many risk factors consist of genital infection; urinary infection; fever before, during, after 3 days of birth; prolonged delivery; medical diseases influence the foetus (75%). The relation between clinical signs and paraclinical signs: There was significantly statistical difference: between gestationnal age based on obstetrical criteria and amniotic volume on ultrasound (p < 0.05); between birth weight and glucosemia (p < 0.02). There was conversional correlation of average level between erythroctes number and respiratory rate (r = - 0.5158; p < 0.0001), concordance correlation of weak level betwwen leucocytes number and respiratory rate (r = 0.3045; p = 0.0093). Conclusion: It should made diagnosis of postterm baby based on degree of desquamation. The mother who has menstrual cycles regular is still delivered of a postterm baby. A postterm baby has the individual clinical and paraclinical signs. 1. ĐẶT VẤN ĐỀ Tại Việt Nam, trong vài thập niên gần đây, tỷ lệ tử vong của trẻ em dưới 5 tuổi nói chung đã giảm một cách đáng kể còn 28‰ năm 2005. Tuy nhiên tỷ lệ tử vong sơ sinh đã giảm không đáng kể. Tử vong sơ si ... g nước và ngoài nước nói về vấn đề này. - Phân bố về cách sinh: tỷ lệ trẻ SSGT sinh bằng mổ lấy thai chiếm tỷ lệ cao nhất 72,22%, sinh có sử dụng thủ thuật có tỷ lệ thấp nhất 2,78%. Điều này là hoàn toàn phù hợp vì thai già tháng là có nhiều nguy cơ cho cả mẹ và con nên việc mổ lấy thai là chỉ định ưu tiên hơn cả. Tỷ lệ mổ lấy thai ở trẻ SSGT là cao hơn so với trẻ SSĐT [5], [6]. - Đánh giá chỉ số Apgar: ở phút thứ 1, chỉ số Apgar < 7 điểm chiếm tỷ lệ gần 28% (5 - 7 điểm chiếm 20,83%, từ 3 - < 5 điểm chiếm 5,56%, đặc biệt Apgar <3 điểm chiếm 1,39%). Điều này nói lên ngạt là một trong những nguy cơ của loại SSGT. - Tình hình sử dụng các biện pháp hồi sức tại phòng sinh: Nghiên cứu cho thấy 50% loại SSGT cần được sử dụng các biện pháp hồi sức sơ sinh. Điều này là phù hợp, giúp khẳng định thêm loại SSGT là loại sơ sinh có tỷ lệ ngạt cao và có nguy cơ mắc nhiều bệnh lý khác. *Các đặc điểm lâm sàng: - Lý do vào viện chính của các trẻ SSGT là tình trạng thở nhanh và hoặc thở gắng sức chiếm tỷ lệ 48,61%; tiếp đến là tình trạng bú kém, nôn mữa chiếm 16,67%; ngạt chiếm 8,34%; sốt và vàng da cùng chiếm 6,94%, các nguyên nhân khác chiếm 12,5%. Đây là những triệu chứng chính thể hiện các bệnh lý hay gặp ở loại SSGT như NTSS, ngạt, cô đặc máu, vàng da, hạ đường máu - Phân bố về các chỉ số nhân trắc: Trẻ SSGT phát triển, trưởng thành đầy đủ nên các chỉ số nhân trắc cũng tương tự như các trẻ SSĐT. Bảng 3.1 cho thấy các giá trị trung bình về chiều dài cơ thể, cân nặng lúc sinh, vòng đầu lần lượt là 48,40 + 2,27 cm; 3176 + 447 g; 34,72 + 2,46 cm đều ở mức bình thường. - Tình trạng thân nhiệt: loại SSGT có thân nhiệt ổn định từ 36,50C - < 37,80C chiếm cao nhất là 68,05%, tình trạng rối loạn thân nhiệt bao gồm tăng thân nhiệt ≥ 37,80C chiếm 18,06% và hạ thân nhiệt < 36,50C chiếm 13,89%. So sánh với nghiên cứu của Nguyễn Thị Ý Nhi, tỷ lệ tăng thân nhiệt và hạ thân nhiệt cùng chiếm 14,77% thì kết quả của chúng tôi là gần tương đương [6]. - Phân bố về màu sắc da: Tùy thuộc vào bệnh lý mà màu sắc da của trẻ SSGT cũng biến đổi. - Tình trạng ý thức: Trẻ SSGT có tình trạng ý thức bình thường chiếm cao nhất 65,26%; tăng đáp ứng, kích thích chiếm 1,39%; không có trẻ hôn mê; đáng chú ý là ý thức kém linh hoạt chiếm tỷ lệ khá cao 33,33%. Điều này là phù hợp vì những trẻ này đều có bệnh lý và sự biểu hiện ra bên ngoài một phần là thông qua ý thức, vẻ mặt của trẻ. Từ đó giúp cho các nhà lâm sàng nhi khoa có thể phát hiện sớm và chẩn đoán bệnh, theo dõi diễn tiến và đánh giá hiệu quả của việc điều trị bên cạnh các dấu hiệu lâm sàng và cận lâm sàng khác. So sánh với Nguyễn Thị Ý Nhi thì tỷ lệ này cũng gần tương đương [6]. - Tần số thở và mức độ khó thở nhanh: SSGT có nhịp thở nhanh chiếm tỷ lệ cao nhất 59,72%, không có nhịp thở chậm. Điều này cho thấy suy hô hấp là một hội chứng rất hay 82 Tạp chí Y Dược học - Trường Đại học Y Dược Huế - Số 11 gặp trong nhiều bệnh lý ở trẻ sơ sinh và đáp ứng của trẻ để thích nghi với tình trạng thiếu oxy là tăng tần số thở là chủ yếu. Vì vậy, khi phân độ khó thở nhanh sẽ giúp cho việc điều trị được tiến hành nhanh chóng, thuận tiện hơn và đánh giá hiệu quả của điều trị. - Tần số tim: Theo dõi biến đổi nhịp tim thai có giá trị trong việc phát hiện sớm một số bệnh lý như NTSS, bất thường tim bẩm sinh. Đa số tần số tim của trẻ SSGT ở trong giới hạn bình thường chiếm 88,89%; biến đổi tần số tim bao gồm nhịp tim < 100 lần/phút, nhịp tim > 140 lần/phút chiếm 11,11%. Hiện nay, một số tác giả vẫn đang còn nghiên cứu. Trong tương lai, chúng tôi cũng sẽ tiếp tục nghiên cứu về vấn đề này. - Tình trạng bú của trẻ SSGT: Khi trẻ mắc bệnh, bú là một hoạt động gắng sức đối với trẻ. Do đó trẻ phải giảm số lần bú hoặc là không bú nữa. Nghiên cứu cho thấy trẻ bú bình thường chiếm 48,61%; bú kém chiếm 40,28%, bỏ bú chiếm 11,11%. Điều này thể hiện tình trạng bú là một dấu hiệu lâm sàng khá tin cậy để phát hiện sớm bệnh. - Trương lực cơ của trẻ SSGT: Đánh giá trương lực cơ cũng giống như các dấu hiệu lâm sàng khác có ích rất lớn trong việc đánh giá tuổi thai, phát hiện một số bệnh lý...[1].Ở trẻ SSGT, trương lực cơ giống trẻ SSĐT chỉ thay đổi khi có bệnh lý. Qua nghiên cứu cho thấy rằng trương lực cơ bình thường chiếm 79,17%; trương lực cơ tăng chiếm 9,72%; trương lực cơ giảm chiếm 11,11%. - Mức độ bong da: Đây là tiêu chuẩn hình thái chính để chẩn đoán loại SSGT. Do bánh nhau thoái hóa không đảm bảo chức năng nuôi dưỡng các cơ quan trong cơ thể thai nhi trong đó có da làm cho da thiếu oxy và bị bong ra. Vì vậy, dù chưa quá tháng nhưng nếu bánh nhau bị suy chức năng không đủ khả năng tưới máu thì lâm sàng vẫn biểu hiện bong da và được xếp loại sơ sinh già tháng. Tùy theo mức độ bong da mà Clifford đã chia loại SSGT làm 3 độ. - Các triệu chứng lâm sàng khác: Nghiên cứu còn cho thấy một số triệu chứng lâm sàng hay gặp ở trẻ SSGT, trong đó bú kém so với trước chiếm tỷ lệ 26,39%; nôn mữa chiếm 27,78%; vận động kém so với trước chiếm 19,44%; bụng chướng chiếm 8,33%; co giật chiếm 1,39%, chậm đi phân su chiếm 1,39%, dị tật bẩm sinh chiếm 5,56%. Các dấu hiệu này đều thể hiện những bệnh lý hay gặp ở trẻ SSGT. So sánh với Nguyễn Thị Ý Nhi thì các tỷ lệ % này là có sự khác biệt nhưng không đáng kể, bao gồm bú kém chiếm tỷ lệ 37,5%; nôn mữa chiếm 26,14%; dị tật bẩm sinh chiếm 11,36% [6]. * Các đặc điểm cận lâm sàng - Các đặc điểm về công thức máu: Nghiên cứu cho thấy giá trị trung bình các chỉ số hồng cầu, bạch cầu, tiểu cầu, hematocrit lần lượt là 4,5 ± 0,60 (1012/l); 16,789 ± 7,273 (103/mm3); 249,569 ± 8,546 (103/mm3); 46,8 ± 6,47 (%) đều ở mức bình thường. Riêng giá trị trung bình nồng độ hemoglobin là 15,29 ± 2,18 (g/dl) thì thấp hơn so với bình thường. Nghiên cứu của chúng tôi cho kết quả gần tương đương với nghiên cứu của Cao Văn Minh, Nguyễn Tự Đại bao gồm giá trị trung bình của hồng cầu, bạch cầu, hemoglobin, hematocrit lần lượt là 4,77 ± 0,81 (1012/l); 16,92 ± 8,12 ( 103/mm3); 15,37 ± 1,54 (g/dl); 46,35 ± 6,18 (%) [3]. - Các đặc điểm về glucose máu, CRP: Ở trẻ SSGT có hiện tượng giảm kho dự trữ glycogen, insulin huyết tương nên dễ bị hạ đường máu. Nghiên cứu cho thấy nhóm trẻ có nồng độ glucose máu <1,9 mmol/l là 6,56%, từ 1,9 - <2,6 mmol/l là 8,20%. Trẻ SSGT cũng rất dễ bị nhiễm trùng sơ sinh đặc biệt khi mẹ có thêm các yếu tố nguy cơ nên nồng độ CRP cũng tăng cao có ý nghĩa. Từ nghiên cứu cho biết giá trị nồng độ CRP trung bình là 11,61 ± 14,80 mg/l, trong đó nồng độ CRP > 20mg/l chiếm 15,49%, từ 10 – 20 mg/l chiếm 16,9%. Theo nghiên cứu của Nguyễn Thị Ý Nhi tỷ lệ trẻ SSGT có nồng độ 83 Tạp chí Y Dược học - Trường Đại học Y Dược Huế - Số 11 glucose máu < 2,6 mmol/l là 22,73%, nồng độ CRP > 10mg/l là 61,36%. Kết quả này cao hơn nhiều so với nghiên cứu của chúng tôi. Điều này cho thấy những hiểu biết về cơ chế bệnh sinh của loại SSGT đã giúp các nhà nhi khoa can thiệp kịp thời và làm giảm đi mức độ nặng của bệnh lý hay gặp ở loại SSGT. * Về phía mẹ - Tính chất chu kỳ kinh nguyệt mẹ: Chu kỳ kinh nguyệt mẹ là một yếu tố để chẩn đoán tuổi thai, chu kỳ kinh nguyệt đều sẽ có ích cho việc xác định tuổi thai. Các bà mẹ có chu kỳ kinh nguyệt không đều chiếm 25%, điều này góp phần giải thích thêm cho sự không chính xác khi tính tuổi thai theo chu kỳ kinh cuối ở nghiên cứu này. - Số lần sinh con trước đó của các bà mẹ: các bà mẹ sinh con so chiếm 75%, tỷ lệ giảm dần khi số lần sinh con tăng lên. Tuy chưa có nghiên cứu nào trong nước và ngoài nước khẳng định bà mẹ mang thai lần đầu thì dễ mang thai quá ngày sinh nhưng một số tác giả nhận thấy mang thai lần đầu thì hay gặp thai già tháng hơn [4]. - Số lượng ối trên siêu âm: Số lượng ối tăng dần cho đến 30-32 tuần và giữ hằng định cho tới khi thai đủ tháng. Sau đó thể tích nước ối giảm dần đi, đặc biệt khi thai già tháng [2]. Nghiên cứu cho biết thể tích ối lượng vừa 70,24%, lượng ối ít chiếm 29,76%, không có lượng ối nhiều. Khảo sát lượng ối có thể cho biết mức độ trưởng thành của thai, gián tiếp đánh giá hiện tượng lão hóa bánh rau, hiện tượng suy thai. Mối liên quan giữa tuổi thai và lượng nước ối ở nghiên cứu này chúng tôi sẽ đề cập đến ở phần tiếp theo. - Thời gian từ lúc ối vỡ đến lúc sinh: Từ nghiên cứu cho thấy thời gian ối vỡ đến lúc sinh ≥ 18 giờ chiếm 9,72%. Nếu thời gian này > 6 giờ thì có nguy cơ NTSS, nguy cơ càng tăng nếu > 18 giờ [16]. Việc xác định thời gian vỡ ối giúp cho chỉ định kháng sinh kịp thời nhằm điều trị NTSS – một bệnh lý hay gặp ở loại SSGT. - Màu sắc dịch ối: Hội chứng hít nước ối phân su hay gặp ở trẻ SSGT. Theo nhiều nghiên cứu tỷ lệ này thay đổi từ 25 -30% cho đến 44% [5], [8]. Nước ối có phân su liên quan đến rối loạn tim thai, tình trạng thiếu oxy trong tử cung và hoặc suy thai. Khi suy thai cấp ối có màu xanh, suy thai mạn ối có màu vàng. Từ nghiên cứu cho thấy dịch ối màu trong chiếm tỷ lệ 62,5%; màu xanh chiếm 33,33%; màu vàng chiếm 4,17%; không có màu đỏ, nâu đen. Tỷ lệ này cao hơn so tỷ lệ chung các cuộc sinh có phân su nhuộm dịch ối là từ 10 - 20%. Điều này hoàn toàn phù hợp vì thai già tháng có nhiều nguy cơ và suy thai là nằm trong số đó. - Một số yếu tố nguy cơ của mẹ đối với trẻ SSGT: Từ nghiên cứu cho thấy các bà mẹ có các yếu tố nguy cơ chiếm tỷ lệ 75%. Đây là các nguy cơ làm dễ mắc các bệnh lý như NTSS, ngạt, hạ thân nhiệt, hạ đường máu Kiểm soát và điều trị các yếu tố nguy cơ ở mẹ sẽ góp phần làm giảm các bệnh lý ở trẻ SSGT. 3.2. Mối liên quan giữa các triệu chứng lâm sàng và cận lâm sàng - Liên quan giữa độ già tháng với tuổi thai theo sản khoa: Bảng 3.6 cho ta thấy không có sự liên quan giữa độ già tháng với tuổi thai theo sản khoa (p > 0,05). Điều này có thể giải thích do một phần tuổi thai tính theo sản khoa không chính xác. Hơn nữa, độ già tháng được phân loại theo mức độ bong da mà điều này lại tùy thuộc vào chức năng của bánh rau. Mỗi trẻ khác nhau được nuôi dưỡng bởi một bánh rau khác nhau. Nếu chức năng bánh rau suy giảm sớm thì mức độ bong da sẽ nặng hơn. - Liên quan giữa độ già tháng và tần số thở: Nghiên cứu cho thấy không có mối liên quan giữa độ già tháng và tần số thở (p > 0,05). Giải thích vấn đề này là do các triệu chứng lâm sàng biểu hiện cho các loại bệnh lý hay gặp ở trẻ SSGT, phụ thuộc vào các yếu tố nguy cơ gặp phải sau khi sinh. - Liên quan giữa cân nặng và nồng độ glucose máu: Từ bảng 3.10 cho thấy có mối liên quan giữa cân nặng lúc sinh và nồng độ glucose máu (p < 0,05). Trẻ có cân nặng thấp 84 Tạp chí Y Dược học - Trường Đại học Y Dược Huế - Số 11 thì có nguy cơ hạ glucose máu cao hơn sơ sinh có cân nặng bình thường. Sau khi sinh nguồn glucose từ mẹ bị cắt đứt trẻ phải sử dụng nguồn glycogen dự trữ, ở trẻ SSGT có hiện tượng giảm kho dự trữ glycogen, insulin huyết tương nên hạ glucose máu càng dễ xảy ra hơn. - Tương quan giữa số lượng hồng cầu và tần số thở: Từ biểu đồ 3.1. cho thấy có sự tương quan nghịch mức độ vừa giữa số lượng hồng cầu và tần số thở (r = -0,5158; p < 0,0001). Điều này có thể giải thích do trẻ SSGT có số lượng hồng cầu thấp thì khả năng cung cấp oxy cho cơ thể giảm. Để tăng lượng oxy cho nhu cầu cơ thể hoặc trẻ phải tăng số lượng hồng cầu hoặc phải tăng cường vận chuyển oxy. Nhưng trong giai đoạn sơ sinh sớm, SSGT chưa đủ thời gian để tăng số lượng hồng cầu, vì vậy trẻ phải tăng tần số thở để tăng cường vận chuyển oxy. - Tương quan giữa số lượng bạch cầu và tần số thở: Từ biểu đồ 3.2 cho thấy có sự tương quan thuận mức độ yếu giữa số lượng bạch cầu và tần số thở (r = 0,3045; p = 0,0093). Trong mô hình bệnh tật của loại SSGT thì NTSS chiếm tỷ lệ cao nhất 17% [7]. Trẻ SSGT bị NTSS thường có số lượng bạch cầu tăng. Khi bị NTSS dạng viêm phổi thì tần số thở của trẻ cũng biến đổi, trong đó gia tăng tần số thở là chủ yếu... Điều này lý giải vì sao có mối tương quan thuận mức độ yếu giữa số lượng bạch cầu và tần số thở. 4. KẾT LUẬN Phân loại sơ sinh già tháng và/hoặc rối loạn chức năng nhau phải dựa vào đặc điểm da bong trên lâm sàng. Loại trẻ này có đặc điểm lâm sàng và cận lâm sàng khác biệt nên kế hoạch chăm sóc và nuôi dưỡng khác với loại sơ sinh đủ tháng. TÀI LIỆU THAM KHẢO 5. Nguyễn Thị Kiều Nhi (2009), “Xác định các yếu tố nguy cơ mẹ liên quan bệnh nhiễm trùng sơ sinh sớm ở con tại khoa sản Bệnh viện Trường Đại học Y Dược Huế”, Tạp chí Y học Việt Nam, 4 (2), tr 506 – 514. 6. Nguyễn Thị Ý Nhi (2010), Nghiên cứu đặc điểm lâm sàng, cận lâm sàng các loại sơ sinh bệnh lý điều trị tại khoa nhi Bệnh viện Trường Đại học Y Dược Huế, Luận văn tốt nghiệp bác sỹ y khoa, Trường Đại học Y Dược Huế - Đại học Huế, Huế. 7. The Saskatchewan Prevention Institute (2007), Post –Term Pregnancy, The Saskatchewan Prevention Institute, Saskatchewan. 8. World Health Organization (2009), Home visits for the newborn child: a strategy to improve survival, WHO-UNICEF Joint Statement, Geneva. 1. Bộ môn Nhi, Đại học Y Dược Huế (2009), Giáo trình sau đại học Nhi khoa Sơ sinh - Cấp cứu, tập 1, Nhà xuất bản Đại học Huế, Huế, tr 41-50. 2. Bộ môn Nhi, Đại học Y Dược Huế (2009), Giáo trình sau đại học Nhi khoa Sơ sinh - Cấp cứu, tập 1, Nhà xuất bản Đại học Huế, Huế, tr 89-94. 3. Cao Văn Minh, Nguyễn Tự Đại (2003), Thử tìm hiểu giá trị các chỉ số của công thức máu ở trẻ sơ sinh bình thường và bệnh lý trong 3 ngày đầu, Luận văn tốt nghiệp bác sỹ y khoa, Trường Đại học Y Dược Huế - Đại học Huế, Huế. 4. Phan Thị Bích Ngọc (2008), Tìm hiểu các yếu tố liên quan ảnh hưởng đến chỉ số Apgar của trẻ sơ sinh tại Bệnh viện Trường Đại học Y Dược Huế, Luận văn tốt nghiệp bác sỹ y khoa, Trường Đại học Y Dược Huế -Đại học Huế, Huế.
File đính kèm:
 nghien_cuu_mot_so_dac_diem_lam_sang_va_can_lam_sang_cua_tre.pdf
nghien_cuu_mot_so_dac_diem_lam_sang_va_can_lam_sang_cua_tre.pdf

