Nghiên cứu chức năng nhai trên bệnh nhân sau điều trị gãy xương hàm trên Le Fort I, Le Fort II và gò má cung tiếp
Chấn thương hàm mặt nói chung, gãy xương hàm trên và gò má cung
tiếp nói riêng là một tai nạn thường gặp trong thời chiến cũng như trong thời
bình và ngày càng gia tăng, thường gặp nhất là do tai nạn giao thông, lao
động hay tai nạn sinh hoạt.
Nhiều công trình nghiên cứu trong và ngoài nước gần đây cho thấy, gãy
xương hàm trên (XHT) và gò má cung tiếp (GMCT) phổ biến trong gãy
xương hàm mặt. Tanaka [1] nghiên cứu gãy xương hàm mặt trong 11 năm, từ
1997 - 1989 cho thấy, 4 năm đầu (1987 - 1980), mỗi năm trung bình có 35,5
người bị gãy xương hàm mặt, 4 năm giữa (1981 - 1985) trung bình mỗi năm
có 57,2 người bị gãy xương hàm mặt và 3 năm cuối cùng, trung bình mỗi năm
có 66,8 người bị gãy xương hàm mặt. Theo nghiên cứu của Rowe NL &
Williams JL [2] cho kết quả là tỷ lệ gãy xương gò má cung tiếp tăng hơn
300% trong thời gian từ 1960 - 1969. Theo Nguyễn Văn Thụ [3], tỷ lệ gãy
xương hàm trên được ghi nhận tại viện Răng Hàm Mặt (1990) và trung tâm
RHM thành phố Hồ Chí Minh (1993) là trên dưới 60,0% gãy xương hàm mặt,
tỷ lệ này cao hơn so với những tổng kết trước đây. Gãy xương hàm trên
thường kết hợp với xương gò má cung tiếp, tỷ lệ này tại viện RHM năm 1993
và của trung tâm RHM năm 1992 là 54,7% so với các gãy xương hàm nói
chung. Hoàng Ngọc Lan (2006) [4] khi đánh giá kết quả điều trị chấn thương
tầng giữa mặt về phương diện khớp cắn, thấy tỷ lệ gãy xương hàm trên phối
hợp với gãy xương gò má cung tiếp chiếm tỷ lệ cao nhất (42,2%)

Trang 1

Trang 2

Trang 3

Trang 4

Trang 5
Trang 6

Trang 7

Trang 8

Trang 9

Trang 10
Tải về để xem bản đầy đủ
Tóm tắt nội dung tài liệu: Nghiên cứu chức năng nhai trên bệnh nhân sau điều trị gãy xương hàm trên Le Fort I, Le Fort II và gò má cung tiếp

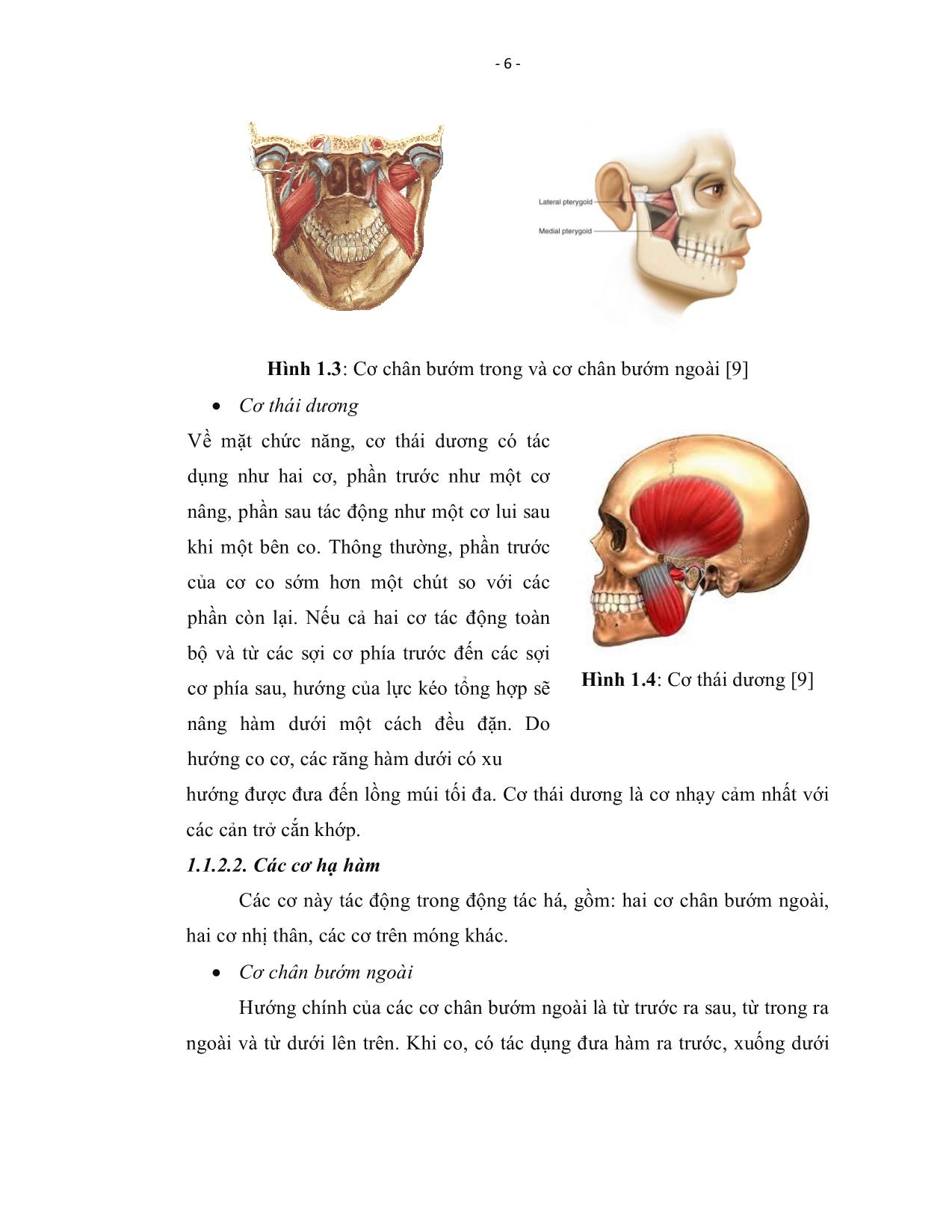
- 1 - ĐẶT VẤN ĐỀ Chấn thương hàm mặt nói chung, gãy xương hàm trên và gò má cung tiếp nói riêng là một tai nạn thường gặp trong thời chiến cũng như trong thời bình và ngày càng gia tăng, thường gặp nhất là do tai nạn giao thông, lao động hay tai nạn sinh hoạt. Nhiều công trình nghiên cứu trong và ngoài nước gần đây cho thấy, gãy xương hàm trên (XHT) và gò má cung tiếp (GMCT) phổ biến trong gãy xương hàm mặt. Tanaka [1] nghiên cứu gãy xương hàm mặt trong 11 năm, từ 1997 - 1989 cho thấy, 4 năm đầu (1987 - 1980), mỗi năm trung bình có 35,5 người bị gãy xương hàm mặt, 4 năm giữa (1981 - 1985) trung bình mỗi năm có 57,2 người bị gãy xương hàm mặt và 3 năm cuối cùng, trung bình mỗi năm có 66,8 người bị gãy xương hàm mặt. Theo nghiên cứu của Rowe NL & Williams JL [2] cho kết quả là tỷ lệ gãy xương gò má cung tiếp tăng hơn 300% trong thời gian từ 1960 - 1969. Theo Nguyễn Văn Thụ [3], tỷ lệ gãy xương hàm trên được ghi nhận tại viện Răng Hàm Mặt (1990) và trung tâm RHM thành phố Hồ Chí Minh (1993) là trên dưới 60,0% gãy xương hàm mặt, tỷ lệ này cao hơn so với những tổng kết trước đây. Gãy xương hàm trên thường kết hợp với xương gò má cung tiếp, tỷ lệ này tại viện RHM năm 1993 và của trung tâm RHM năm 1992 là 54,7% so với các gãy xương hàm nói chung. Hoàng Ngọc Lan (2006) [4] khi đánh giá kết quả điều trị chấn thương tầng giữa mặt về phương diện khớp cắn, thấy tỷ lệ gãy xương hàm trên phối hợp với gãy xương gò má cung tiếp chiếm tỷ lệ cao nhất (42,2%). Hậu quả của gãy xương hàm trên và gò má cung tiếp không những ảnh hưởng tới chức năng, thẩm mỹ mà còn tác động xấu tới tâm lý bệnh nhân. Đặc biệt, do cấu trúc phức tạp, khối xương hàm trên và gò má cung tiếp liên quan nhiều đến chức năng hệ thống nhai [5], tham gia tích cực vào chức năng ăn nhai trên hai phương diện khớp cắn và khớp thái dương hàm. Nếu sau điều - 2 - trị gãy xương hàm trên, cung răng trên không ăn khớp với cung răng dưới, sẽ ảnh hưởng đến vận động của xương hàm dưới về tư thế chạm múi tối đa, đưa hàm sang bên và đưa hàm ra trước. Nếu việc điều trị gãy xương GMCT không tốt sẽ ảnh hưởng đến việc há miệng và đưa hàm sang bên hạn chế, làm giảm chức năng nhai, gây nên những di chứng lâu dài cho nạn nhân. Mặt khác, khối xương tầng giữa mặt dù ít cơ bám (ngoại trừ cơ chân bướm trong) nhưng việc điều trị nắn chỉnh khối xương này khó hơn nhiều so với xương hàm dưới, nhất là các trường hợp gãy vụn nhiều mảnh, gây nên những di chứng sai khớp cắn sau mổ. Đã có những trường hợp phải mở xương để đặt lại tương quan khớp cắn, gây khó khăn cho việc phục hồi khớp cắn bình thường. Trước đây, những nghiên cứu về chấn thương hàm mặt chủ yếu nghiên cứu về kỹ thuật và phục hồi giải phẫu, mà không nói đến phục hồi về chức năng nhai như thế nào. Trong những năm gần đây, đã có những nghiên cứu khảo sát về chức năng nhai, nhưng chỉ nghiên cứu những hoạt động bình thường của hệ thống nhai mà chưa ứng dụng nó cho việc đánh giá hiệu quả sau điều trị chấn thương hàm mặt. Có thể việc đánh giá có khó khăn và phức tạp. Xuất phát từ những lý do trên, chúng tôi đã đi sâu vào đề tài: “Nghiên cứu chức năng nhai trên bệnh nhân sau điều trị gãy xương hàm trên Le Fort I, Le Fort II và gò má cung tiếp”, với các mục tiêu sau đây: 1. Mô tả đặc điểm lâm sàng, khớp cắn, hình ảnh X-quang bệnh nhân sau điều trị phẫu thuật gãy xương hàm trên Le Fort I, Le Fort II và gò má cung tiếp. 2. Đánh giá chức năng nhai tĩnh và động, về phương diện khớp cắn và khớp thái dương hàm trên 3 mặt phẳng: đứng dọc, đứng ngang và nằm ngang. - 3 - CHƯƠNG 1 TỔNG QUAN Hệ thống nhai còn được gọi dưới những tên khác: hệ thống hàm miệng, bộ máy nhaiTrong mối tương quan rộng về giải phẫu và chức năng, hệ thống nhai là một hệ thống đa thành phần, đa chức năng. Mối liên hệ giữa các thành phần của hệ thống nhai vốn rất phức tạp và cần được nhận thức một cách toàn diện [6], [7]. 1.1. GIẢI PHẪU CHỨC NĂNG CỦA HỆ THỐNG NHAI 1.1.1. Đặc điểm thành phần xương của hệ thống nhai 1.1.1.1. Sọ và khối xương mặt Hình 1.1: Hình sọ thẳng [8] Có hai thành phần chính về xương tạo nên hệ thống nhai: sọ và xương hàm dưới. Sọ là phần cố định, gồm sọ não và sọ mặt. Sọ mặt gồm có 13 xương (trừ xương hàm dưới), tạo nên khối xương hàm trên liên quan nhiều đến chức năng của hệ thống nhai. - 4 - Tầng giữa khối xương mặt có cấu trúc đặc thù, chống lại các lực tác động theo hướng thẳng đứng phát sinh trong quá trình ăn nhai, khối xương này được tăng cường bởi sáu trụ thẳng (mỗi bên ba trụ) thuộc răng nanh, xương gò má và chân xương bướm. Các trụ này có tác dụng truyền các lực theo phương đứng thẳng, tiếp nhận từ cung răng để phân phối tới nền sọ. Các lực do hoạt động nhai của các cung răng trên có khuynh hướng đi theo các trụ nâng đỡ cho đến khi chúng yếu dần và tan biến. Các răng cửa, răng hàm nhỏ và chân ngoài răng hàm lớn dẫn truyền lực nhai theo thành ngoài của sọ mặt và vòm sọ. Các chân trong truyền lực nhai theo thành trong và vòm miệng cứng [7]. Hình 1.2: Hướng lực tác dụng từ răng truyền qua khối xương mặt lên nền sọ [9] 1.1.1.2. Xương hàm dưới Xương hàm dưới là phần di động của hệ thống nhai, mang và vận động cung răng dưới. Về cấu trúc, xương hàm dưới có một số điểm đáng chú ý sau đây: ống răng dưới chạy từ lỗ ống răng dưới, ở mặt trong cành lên đến lỗ cằm, để dây thần kinh và mạch máu đi qua. Lỗ ống răng dưới nằm ở vùng ít di động nhất trong quá trình há ngậm miệng thông thường, vì vậy có tác dụng bảo vệ đối với thần kinh và mạch máu, tránh những xoắn vặn quá mức. Ở vùng răng hàm lớn, cung của mỏm ổ răng hẹp hơn so với thân xương hàm. Điều này làm cho hướng trục răng hàm lớn hàm dưới nghiêng từ ngoài vào trong và từ dưới lên trên, đồng thời cho phép các răng hàm lớn hàm dưới ăn khớp với các răng hàm lớn hàm trên theo hướng thuận lợi về mặt chức năng và tạo một khoang - khoang răng hàm lớn - cho các cấu trúc nền lưỡi, các cơ tr ... acture of the zygomatic complex, British Journal of Oral Surgery; 21: 208 - 218. 58. Brow J. B, Fryer L & McDowell F (1952). Internal wire pin fixation for fractures of the upper face, orbit, zygoma and severe facial crushes, Plastic and Reconstructive Surgery; 9: 276 - 281. 59. Kruger G. O. (1959). Textbook of Oral Surgery, St. Louis: C.V. Mosby. NewYork, pp. 286 - 354. 60. Fordyce G. L. (1960). L’embrochage transmaxillaire seul et associe dans 16 cas de fracture de la machoire superieure, Revue de Stomatologie; 61: 538 - 542. 61. Zaydon T. J & Brown J. B. (1964). Early treatment of facial injuries, Lea & Febiger Philadelphia, pp. 783 - 892. 62. Vero D. (1968). Jaw injuries: The use of Kirschner wires to supplement fixation. Bitish Journal of Oral Surgery; 6: 18 - 25. 63. Rinechart G. C, Marsh J. L, Hemmer K. M. et al (1989). Internal fixation of malar fractures: An experimental biophysical study. Plast Reconstr Surg; 84: 18 - 21. 64. Wright EF, Schiffman EL (1995). Treatment alternatives for patients with masticatory myofascial pain, The journal of The American Dental Association; pp. 1030 - 1039. 65. Nguyễn Văn Cát (1997). Bài giảng khớp cắn học, Bộ môn Răng Hàm Mặt, trường Đại học Y Hà Nội. - 120 - 66. Mai Đình Hưng (1997). Điều trị lâm sàng khớp cắn, Bộ môn Răng Hàm Mặt, trường Đại học Y Hà Nội. 67. Karppinen K, Eklund S, Souninen E (1999). Adjustment of dental occlusion in treatment of chronic cervicobrachial and headache. Journal of oral rehabilitation, 26: 715 - 721. 68. De Boever J. A, Carlsson G. E, Klineberg I. J (2000). Need for occlusal therapy and prosthodontic treatment in the management of temporomandibular disorders, Journal of Oral Rehabilitation; 27: 367 -379. 69. Klineberg Iven, Jagger R.G (2004). Occlusion amd Clinical Practice: An Evidence-Based Approach. Bristish Library Publishers. 70. Kirveskari P (1997). The role of occlusal adjustment in the management of temporomandibular disorders, Oral surgery, 83(1): 87 - 90 71. Clark G.T, Eligman D.A, Olberg S (1990). Guidelines for the treatment of temporomandibular disorders, Journal of Craniomandibular Disorders and Facial Oral Pain, 4, 80. 72. Mukerji R, Mukerji G, Mc Gurk M (2006). Mandibular fractures: Historical perspective, British Journal of Oral and Maxillofacial Surgery; 44: 222 - 228. 73. Adam WM (1942). Internal wiring fixation of facial fractures. Oral and Maxillofacial Surgery; 12: 523 - 540. 74. Nguyễn Dương Hồng (1965). Chấn thương vùng hàm mặt, Tài liệu nghiên cứu, Hội Răng Hàm Mặt, 2:2 - 38. 75. Nguyễn Huy Phan (1967). Vấn đề điều trị gãy xương hàm trên bằng thủ thuật Adams, Tài liệu nghiên cứu, Hội Răng Hàm Mặt, 2: 24 - 38. 76. Nguyễn Văn Thụ (1968). Nhận xét vết thương hàm mặt qua 3 năm chiến đấu tại miền Bắc, Tài liệu nghiên cứu, Hội Răng Hàm Mặt, 2:20 - 39. - 121 - 77. Nguyễn Hoành Đức (1971). Nhân 226 trường hợp gãy xương hàm mặt, Tài liệu nghiên cứu Răng Hàm Mặt, Tổng hội Y học Việt Nam, tr. 6 -17. 78. Mai Đình Hưng (1972). Điều trị gãy xương tầng giữa mặt bằng phương pháp phẫu thuật, Tài liệu nghiên cứu, Hội Răng Hàm Mặt, trang 20 - 22. 79. Nguyễn Huy Phan (1973). 110 trường hợp gãy xương hàm mặt do chấn thương thời bình, Nội san Hội Răng Hàm Mặt, 4: 28 - 42. 80. Nguyễn Khắc Giảng (1978). Nhân hai trường hợp gãy rời phần dưới tầng giữa mặt thuộc xương hàm trên theo Le Fort không điển hình trong cấp cứu hàm mặt. Tổng Hội Y học Việt Nam, 1: 78 - 83. 81. Trần Văn Trường, Trương Mạnh Dũng (2000). Tình hình chấn thương hàm mặt tại Viện Răng Hàm Mặt Hà Nội trong 11 năm (1988 - 1998) trên 2149 bệnh nhân, Tạp chí Y học Việt Nam, 10: 27 - 36. 82. S.K Lwanga and S. Jemeshow (1991): Sample size determination in health studies. A practical manual, WHO, Geneva 1991. 83. Athanassios Kyrgidis, Georgios Koloutsos, Argyro Kommata, Nikolaos Lazarides, Konstantinos Antoniades (2013). Incidence, aetiology, treatment outcome and complications of maxillofacial fractures. A retrospective study from Northern Greece. Journal of Cranio-Maxillo-Facial Surgery;41: 637 - 643 84. Bither S, Mahindra U, Halli R, Kini Y (2008). Incidence and pattern of mandibular fractures in rural population: a review of 324 patients at a tertiary hospital in Loni, Maharashtra, India. Dent Traumatol; 24: 468 - 470. 85. Bakardjiev A, Pechalova P (2007). Maxillofacial fractures in Southern Bulgaria - a retrospective study of 1706 cases, J Craniomaxillofac Surg; 35: 147 - 150. - 122 - 86. Bormann KH, Wild S, Gellrich NC, Kokemuller H, Stuhmer C, Schmelzeisen R, et al (2009). Five-year retrospective study of mandibular fractures in Freiburg, Germany: incidence, etiology, treatment, and complications. J Oral Maxillofac Surg; 67: 12 51 - 1255. 87. Subhashraj K, Nandakumar N, Ravindran C (2007). Review of maxillofacial injuries in Chennai, India: a study of 2748 cases. Br J Oral Maxillofac Surg 45: 637 - 639. 88. van den Bergh B, Heymans MW, Duvekot F, Forouzanfar T (2012). Treatment and complications of mandibular fractures: a 10-year analysis. J Craniomaxillofac Surg; 40: 108 - 111. 89. Ramli R, Rahman NA , Rahman RA, Hussaini HM, Hamid AL (2011). A retrospective study of oral and maxillofacial injuries in Seremban Hospital, Malaysia. Dent Traumatol; 27: 122 - 126. 90. Engin D Arslan et al (2004). Assessment of maxillofacial trauma in Emergency Department, World J Emergency Surg; 9: 13 91. Majambo M H, Sasi R M, Mumena C H, Museminari G, Nzamukosha J, Nzeyimana A, Rutaganda E (2013). Prevalence of Oral and Maxillofacial Injuries among Patients Managed at a Teaching Hospital in Rwanda; Rwanda j. health sci; 2(2): 20 - 24 2013. 92. Cláudio Maranhaxo Pereira et al (2011). Epidemiology of maxillofacial injuries at a regional hospital in Goiania, Brazil, between 2008 and 2010; RSBO; 8(4):381 - 385. 93. Sumir Gandhi, Laxman Kumar Ranganathan, Manisha Solanki, George C. Mathew, Inderjot Singh andSaurab Bither (2011). Pattern of maxillofacial fractures at a tertiary hospital in northern India: a 4-year retrospective study of 718 patients. Dental Traumatology; 27(4): 257 - 262. - 123 - 94. Roszalina Ramli, Normastura Abdul Rahman, Roslan Abdul Rahman, Haizal Mohd Hussaini and Abdul Latif Abdul Hamid (2011). A retrospective study of oral and maxillofacial injuries in Seremban Hospital, Malaysia, Dental Traumatology; 27(2): 122– 126 95. Van den Bergh B, et al (2012). Aetiology and incidence of maxillofacial trauma in Amsterdam: a retrospective analysis of 579 patients, J Craniomaxillofac Surg; 40(6):165 - 169. 96. Jung Hoon LEE, Byung Ki CHO, Woo Jin PARK (2010). A 4-year retrospective study of facial fractures on Jeju, Korea. Journal of Cranio-Maxillo-Facial Surgery; 38(3): 192 - 196. 97. Ashwini Naveen Shankar, Vemanna Naveen Shankar, Nidarsh Hegde, Sharma, Rajendra Prasad (2012). The pattern of the maxillofacial fractures - A multicentre retrospective study. Journal of Cranio-Maxillo-Facial Surgery: 40(8): 675 - 679. 98. Bruno Ramos Chrcanovic, Mauro Henrique Nogueira Guimarães Abreu, Belini Freire-Maia, Leandro Napier Souza (2012). 1,454 mandibular fractures: A 3-year study in a hospital in Belo Horizonte, Brazil. Journal of Cranio-Maxillo-Facial Surgery; 40: 116 - 123. 99. Lucca M, Shastri K, McKenzie W, Kraus J, Finkelman M, Wein R (2010). Comparison of treatment outcomes associated with early versus late treatment of mandible fractures: a retrospective chart review and analysis. J Oral Maxillofac Surg: 68: 2484 - 2488. 100. Lalitha Ramanujam, Saumya Sehgal, Ranganath Krishnappa, Kavitha Prasad (2013). Panfacial fractures - A retrospective analysis at M.S. Ramaiah Group of Hospitals, Bangalore. Journal of Oral and Maxillofacial Surgery, Medicine, and Pathology: 25: 333 - 340. - 124 - 101. Lâm Hoài Phương (2002). Phẫu thuật tạo hình di chứng chấn thương tầng giữa mặt, Tuyển tập công trình nghiên cứu khoa học Răng Hàm Mặt, Trường Đại học Y Dược TP Hồ Chí Minh: 146 - 132. 102. Anne Margareth Batista, Leandro Silva Marques, Aline Elizabeth Batista, Saulo Gabriel Moreira Falci, Maria Letícia Ramos-Jorge (2012). Urban-rural differences in oral and maxillofacial trauma. Braz Oral Res: 26(2):132 - 138. 103. Kai-Hendrik Bormann, Sarah Wild, Nils-Claudius Gellrich, Horst Kokemüller, Constantin Stühmer, Rainer Schmelzeisen, Ralf Schön (2009). Five-Year Retrospective Study of Mandibular Fractures in Freiburg, Germany: Incidence, Etiology, Treatment, and Complications. Journal of Oral and Maxillofacial Surgery; 67(6): 1251 - 1255. 104. Kaleem Ahmad, Sajid Ansari, Kanchan Dhungel, Mukesh Kumar Gupta, R.K. Rauniyar, Md. Farid Amanullah, Mohammad Azfar Siddiqui (2013). Radiological evaluation of maxillofacial trauma: Role of MDCT with MPR and 3-D reconstruction. Indian Journal of Basic & Applied Medical Research; 8(2): 1027 - 1034. 105. Nisha Mehta, Parag Butala, Mark P. Bernstein (2012). The Imaging of Maxillofacial Trauma and its Pertinence to Surgical Intervention. Radiol Clin N Am: 50: 43 - 57. 106. Hardt N., Kuttenberger J. (2010). Craniofacial Trauma, NXB Springer-Verlag Berlin Heidelberg, chương 2: “Radiology of Craniofacial Fractures”, 2010, trang 15 - 17. 107. Ichiro Ogura, Yusuke Sasaki, Takashi Kaneda (2014). Multidetector computed tomography of maxillofacial fractures. Japanese Dental Science Review; 50(4): 86 - 90. - 125 - 108. Ann Arbor, MI. Justin L. Bellamy, Gerhard S. Mundinger, Sashank K. Reddy, José M. Flores, Eduardo D. Rodriguez, Amir H. Dorafshar (2013). Le Fort II Fractures Are Associated With Death: A Comparison of Simple and Complex Midface Fractures Presented in part at the 57th Annual Meeting of the Plastic Surgery Research Council, June 15, 2012. J Oral and Maxillofacial Surg; 71(9): 1556 -1562. 109. Wilson D.M. (2013). Retrospective Study: A Study Evaluating the Anatomical Variances of the Pterygomaxillary Junction and its Impact on Pterygoid Plate Fractures With Le Fort I Osteotomies. J Oral and Maxillofacial Surg; 71(9) suppl. 1: 61 - 62. 110. Gerhard S. Mundinger, Amir H. Dorafshar, Marta M. Gilson, Paul N. Manson, Eduardo D. Rodriguez (2013). Blunt-Mechanism Facial Fracture Patterns Associated With Internal Carotid Artery Injuries: Recommendations for Additional Screening Criteria Based on Analysis of 4,398 Patients. J Oral and Maxillofacial Surg; 71(12): 2092–2100 111. Edward I. Lee, Kriti Mohan, John C. Koshy, and Larry H. Hollier (2010). Optimizing the Surgical Management of Zygomaticomaxillary Complex Fractures. Seminars in plastic Surgery; 24(4): 389 - 397. 112. Bryce J. D. Williams, Alex Isom, José R. Laureano Filho, and Felice S. O’Ryan (2013). Nasal Airway Function After Maxillary Surgery: A Prospective Cohort Study Using the Nasal Obstruction Symptom Evaluation Scale. J Oral Maxillofac Surg; 71:343 - 350. 113. Lalitha Ramanujam, Saumya Sehgal, Ranganath Krishnappa, Kavitha Prasad (2013). Panfacial fractures - A retrospective analysis at M.S. Ramaiah Group of Hospitals, Bangalore. Journal of Oral and Maxillofacial Surgery, Medicine, and Pathology; 25 : 333 - 340. - 126 - 114. Powers DB, Will MJ, Bourgeois Jr SL, Hatt HD (2005). Maxillofacial trauma treatment protocol. Oral Maxillofac Surg Clin North Am; 17:341 - 55. 115. Louis P (2004). Management of panfacial fractures. In: Miloro M, editor. Peterson’s principles of oral and maxillofacial surgery. 2nd ed. BC Decker Inc: Hamilton; 2004. 116. Fritz M, Koltai P (2002). Sequencing and organization of the repair of panfacial fractures. Oper Technol Otolaryngol:13: 261 - 264. 117. Chen C-T, Chen R-F, Wei F-C (2010). Craniofacial trauma and reconstruction. In: Siemionow MZME-K, editor. Plastic and reconstructive surgery. London: Springer-Verlag; p. 22. 118. Hardt N, Kuttenberger J (2010). Surgical strategy for complex craniofacial fractures. Craniofacial trauma. Berlin: Springer-Verlag; 2010. p. 205 - 38. 119. Marciani R (2009). Integrating the care and treatment of the complex facial trauma patient. In: Fonseca R, Marciani R, editors. Oral and maxillofacial surgery. 2nd ed. Saunders/Elsevier; 2009.p.395 - 11. 120. Ali F, Gwanmesia I, Simmons J (2012). Maxillofacial trauma. In: Hettiaratchy S, editor. Plastic surgery. London: Springer-Verlag; 2012. p. 93 - 102. 121. Jain M K, Manjunath K.S,. Bhagwan B.K. Shah, DK (2010). Comparison of 3-Dimensional and Standard Miniplate Fixation in the Management of Mandibular Fractures, J Oral Maxillofac Surg., 68(7): 1568 - 72. 122. Hardt N, Kuttenberger J (2010). Surgical strategy for complex craniofacial fractures. Craniofacial trauma. Berlin: Springer- Verlag; 2010. p. 205 - 38. - 127 - 123. Phạm Như Hải (2006). Nghiên cứu dịch tễ học loạn năng bộ máy nhai và đề xuất giải pháp can thiệp, Luận án Tiến sĩ Y học, trường Đại học Y Hà Nội, trang 52 - 87. 124. Matsuka Y, Yatani H, Yamashita A (1996). Temporomandibular disorders in the adult population of Okayama City, Japan. J. Cranio; 14(2): 158 - 162. 125. Gesch D, Bernhardt O, Alte D, Schwahn C, Kocher T, John U. Hensel E (2004). Prevalence of signs and symptoms of temporomandibular disorders in an urban and rural German population: results of a population-base study of health in Pomerania; Oral Pathology; 35(2): 143 - 150. 126. Schiffman EL, Fricton JR, Haley DP, Shapiro BL (1990). The prevalence and treatment needs of subjects with temporomandibular disorders, The Journal of The American Dental Association- JADA;120(3): 295 - 303. 127. Otuyemi OD, Owotade FJ, Ugboko VI (2000). Prevalence of signs and symptoms of temporomandibular disorders in young Nigerian adults. Joural of Orthodontics; 27(1): 61 - 65. ------------------------***------------------------ - 128 -
File đính kèm:
 nghien_cuu_chuc_nang_nhai_tren_benh_nhan_sau_dieu_tri_gay_xu.pdf
nghien_cuu_chuc_nang_nhai_tren_benh_nhan_sau_dieu_tri_gay_xu.pdf

