Khảo sát mối liên quan giữa mức độ hồi phục khi ra viện với một số thang điểm của bệnh nhân đột quỵ nhồi máu não không do nguyên nhân từ tim
Mục tiêu: Nhận xét các yếu tố nguy cơ, đặc điểm
lâm sàng và các thang điểm đột quỵ của BN Đột quỵ
nhồi máu não cấp không do nguyên nhân từ tim và
khảo sát mối liên quan giữa mức độ hồi phục khi ra
viện với các thang điểm đột quỵ. Đối tượng và
phương pháp: 159 BN Đột quỵ nhồi máu não lần
đầu không do nguyên nhân từ tim được điều trị tại
Khoa Đột quỵ, Bệnh viện Quân y 103 từ tháng 6/2020
đến tháng 1/2021, thời gian nhập viện dưới 7 ngày
tính từ khi khởi phát. Kết quả: Các yếu tố nguy cơ
đột quỵ: tuổi ≥ 55 83,6%, nam 64,8%, tăng huyết áp
51,6%, đái tháo đường 11,9%, rối loạn lipid 26,4%,
béo phì 15,7%, hút thuốc lá 29,6% và uống rượu bia
30,4%. Các thang điểm lúc nhập viện: Điểm GCS
trung bình 14,41 ± 1,31 GCS = 15 điểm là 74,2%;
điểm NIHSS trung bình 7,47 ± 5,80, NIHSS < 5 điểm
là 39,6% và điểm ASPECT trung bình 7,87 ± 1,39
ASPECT > 7 là 71,7%. Lúc ra viện điểm mRS trung
bình là 2,19± 1,34, mRS ≤ 2 là 72,3%. Có mối liên
quan giữa mức độ hồi phục khi ra viện theo thang
điểm mRS với thang điểm GCS (p = 0,002, OR = 3
(1,5-6,8)) , NIHSS (p < 0,01, OR = 7,2 (2,8 – 18,2))
và ASPECT (p=0,029, OR = 2,3 (1,1-4,7)). Tuy nhiên
khi phân tích hồi quy logistic đa biến thì chỉ có thang
điểm NIHSS là có tương quan với mRS (r < 0,001) và
dự báo được kết quả hồi phục ra viện. Kết luận:
Thang điểm GCS, NIHSS và ASPECT có mối liên quan
với mức độ hồi phục khi ra viện được đánh giá theo
thang điểm mRS. Tuy nhiên chỉ có thang điểm NIHSS
có giá trị hậu dự báo được mức độ hồi phục lúc ra viện

Trang 1

Trang 2

Trang 3
Trang 4
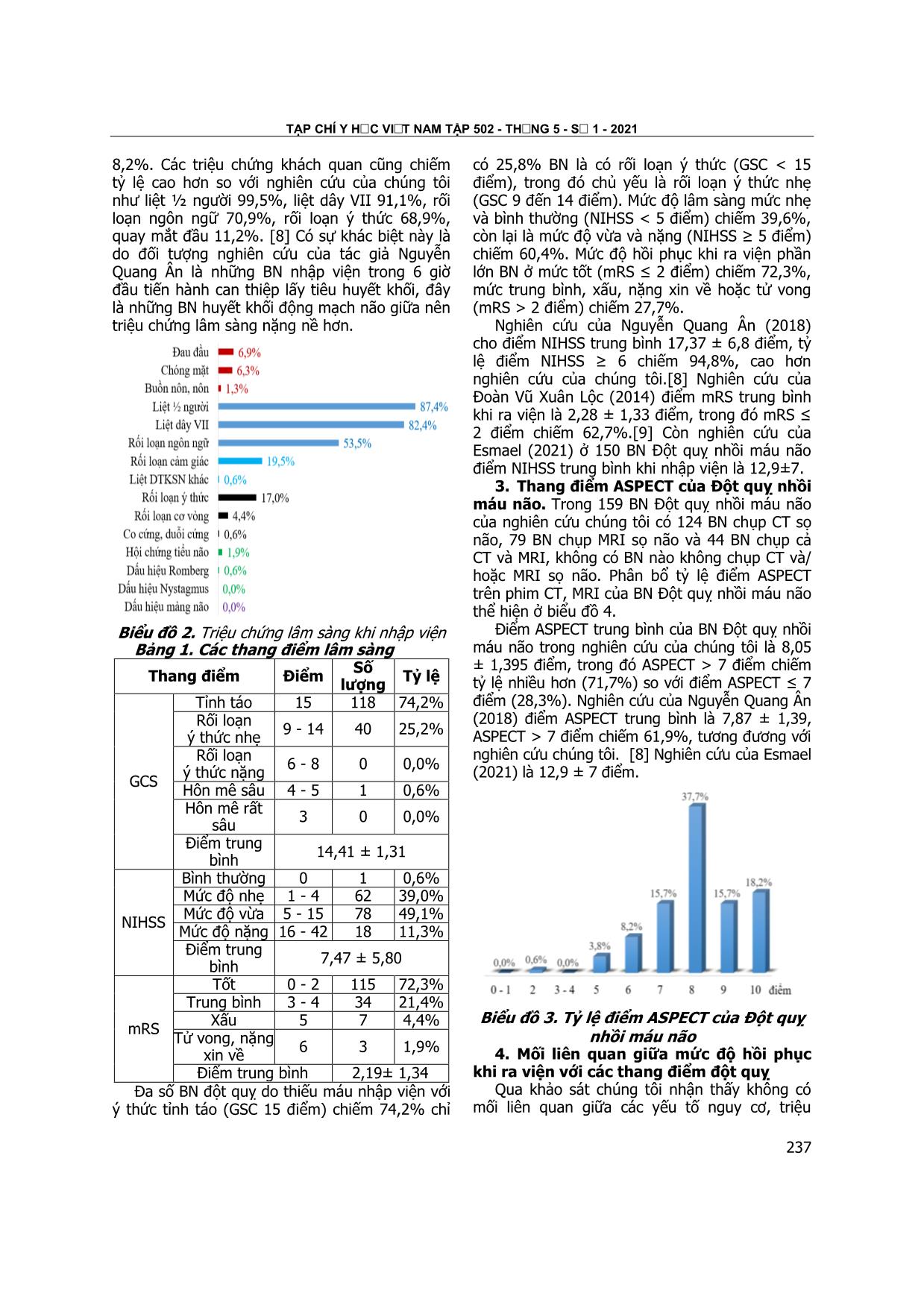
Trang 5

Trang 6
Tóm tắt nội dung tài liệu: Khảo sát mối liên quan giữa mức độ hồi phục khi ra viện với một số thang điểm của bệnh nhân đột quỵ nhồi máu não không do nguyên nhân từ tim

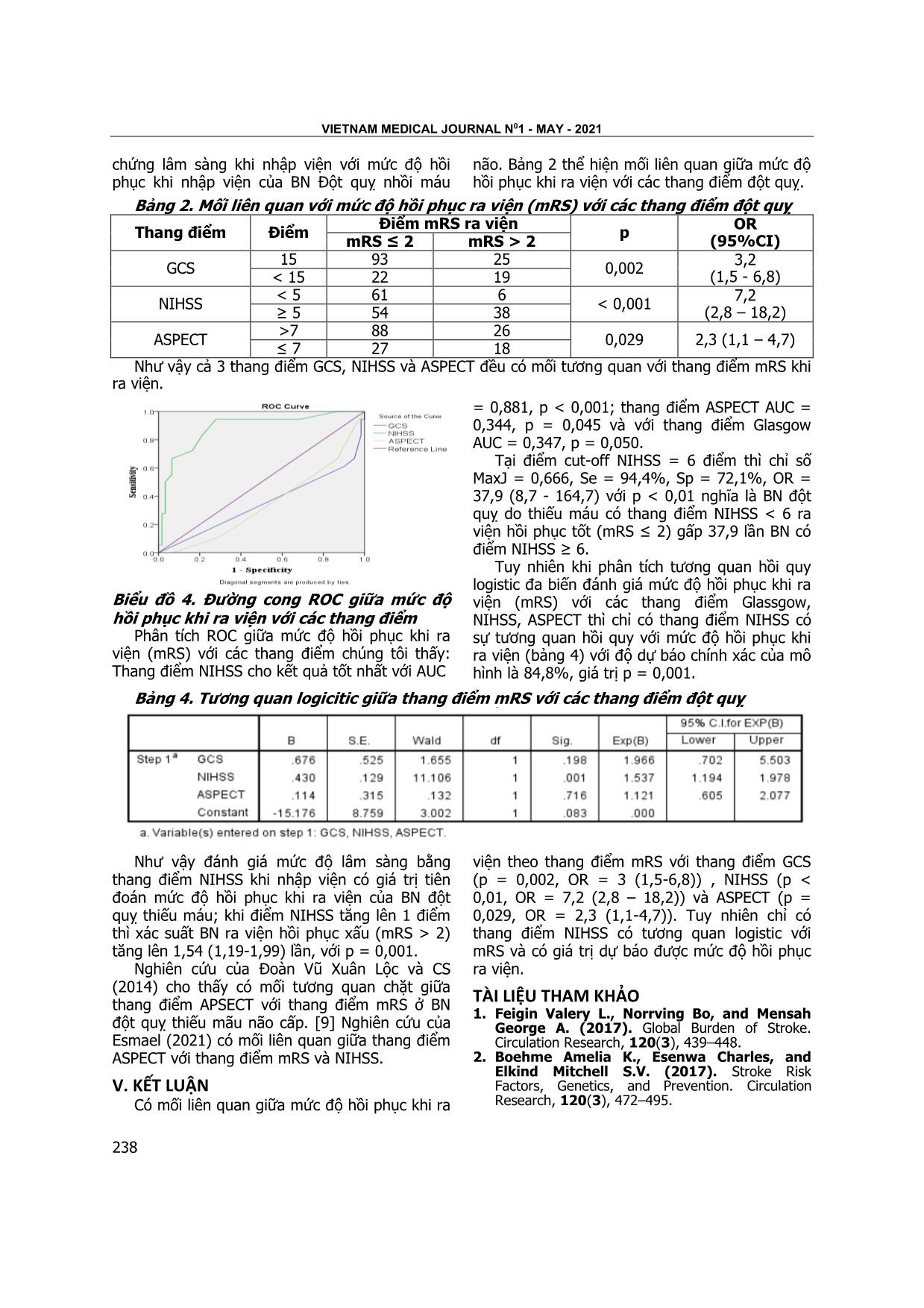
vietnam medical journal n01 - MAY - 2021 234 có ý nghĩa thống kê. Kết quả NC bảng 6 cũng cho thấy triệu chứng ho không hiệu quả là yếu tố nguy cơ có liên quan đến tình trạng viêm phổi. Tỷ lệ BN ho không hiệu quả trong nhóm viêm phổi cao hơn nhóm không viêm phổi, có sự khác biệt có ý nghĩa thống kê. Nguy cơ mắc viêm phổi ở nhóm ho không hiệu quả cao hơn 20 lần so với nhóm ho có hiệu quả OR = 20 (4,8- 82,2), có sự khác biệt có ý nghĩa thống kê với p <0,05. Kết quả này cũng giống với NC của Nguyễn Thị Dung nguy cơ viêm phổi của nhóm ho không hiệu quả cao nhóm ho hiệu quả. V. KẾT LUẬN 1. Tỷ lệ BN tham gia NC trên 70 tuổi khá cao là 46,6%. Độ tuổi trung bình: 69,2 ± 12,90. - Tỷ lệ BN có RLN khá cao 38,4%. Nam giới mắc nhiều hơn nữ giới. 2. Một số yếu tố nguy cơ liên quan nổi trội của RLN: Độ tuổi cao, nam giới có nguy cơ bị rối loạn nuốt cao hơn nữ. BN có tình trạng ý thức thông qua điểm Glasgow thấp có nguy cơ bị rối loạn nuốt cao hơn nhóm BN có điểm Glasgow 15 điểm. Nguy cơ mắc viêm phổi ở nhóm ho không hiệu quả cao hơn so với nhóm ho có hiệu quả. KIẾN NGHỊ 1. Tất cả các bệnh nhân đột qụy cấp nên được sàng lọc RLN bởi các thang sàng lọc sớm (GUSS) ngay sau khi nhập viện tại các khoa cấp cứu và thần kinh. 2. Đào tạo nhân viên để tham gia trị liệu rối loạn nuốt cho bệnh nhân tại các khoa Thần kinh bệnh viện tuyến tỉnh để nâng cao chất lượng điều trị và chăm sóc bênh nhân đột qụy ở giai đoạn cấp. TÀI LIỆU THAM KHẢO 1. Phan Nhựt Trí (2011), “Nghiên cứu rối loạn nuốt ở bệnh nhân tai biến mạch não cấp tại Bệnh Viện Cà Mau năm 2010”, Luận văn Bác sỹ chuyên khoa cấp II, Đại học y Hà Nội. 2. Trần Văn Minh (2002), “ Nghiên cứu biến chứng sặc phổi ở các bệnh nhân điều trị hồi sức cấp cứu và chống độc”, Luân văn Bác sỹ CKII, Đại học Y HN. 3. Adam et al (2007). “Guiline for the Early Management of Adult with Ischemic Stroke”. Circilation 2007. 478 – 534. 4. Martino et al (2006), “Management of Dysphagia in Acute Stroke: An Educational Manual for the Dysphagia Screening Professional”, The Heart and Stroke Foundation of Ontario, J A N U A RY 2 0 0 6 5. Nguyễn Thị Dung (2014). Bước đầu tìm hiểu rối loạn nuốt và nhu cầu can thiệp PHCN nuốt ở bệnh nhân tai biến mạch máu não. Luận văn bác sĩ nội trú. Đại học Y Hà Nội. 6. Falsetti P et al (2009). Oropharyngeal dysphagia after stroke: insidence, diagnosis, and clinical predictors in patients admitted to a neurorehabilitation unit. J stroke cerebrovasc Dis; 18: 329-335. 7. D. Kidd et al (1993), “Aspiration in acute stroke: a clinical study with videofluoroscopy”, Quarterly journal of Medicine, 1993; 86:825-829. 8. C.Gordon et al (1987), “Dysphagia in acute stroke”, British Medical Journal, volume 295 15 August 1987. KHẢO SÁT MỐI LIÊN QUAN GIỮA MỨC ĐỘ HỒI PHỤC KHI RA VIỆN VỚI MỘT SỐ THANG ĐIỂM CỦA BỆNH NHÂN ĐỘT QUỴ NHỒI MÁU NÃO KHÔNG DO NGUYÊN NHÂN TỪ TIM Nguyễn Văn Quốc1, Dương Văn Duy2, Nguyễn Trung Kiên2, Trương Xuân Dương2, Nguyễn Quang Huy2, Nguyễn Thái Sơn2, Đặng Phúc Đức3 TÓM TẮT55 Mục tiêu: Nhận xét các yếu tố nguy cơ, đặc điểm lâm sàng và các thang điểm đột quỵ của BN Đột quỵ nhồi máu não cấp không do nguyên nhân từ tim và 1Hệ Sau đại học, Học viện Quân Y 2Hệ Đại học, Học viện Quân Y 3Bệnh viện Quân Y 103 Chịu trách nhiệm chính: Nguyễn Văn Quốc Email: bs.vanquoc@gmail.com Ngày nhận bài: 5.3.2021 Ngày phản biện khoa học: 22.4.2021 Ngày duyệt bài: 7.5.2021 khảo sát mối liên quan giữa mức độ hồi phục khi ra viện với các thang điểm đột quỵ. Đối tượng và phương pháp: 159 BN Đột quỵ nhồi máu não lần đầu không do nguyên nhân từ tim được điều trị tại Khoa Đột quỵ, Bệnh viện Quân y 103 từ tháng 6/2020 đến tháng 1/2021, thời gian nhập viện dưới 7 ngày tính từ khi khởi phát. Kết quả: Các yếu tố nguy cơ đột quỵ: tuổi ≥ 55 83,6%, nam 64,8%, tăng huyết áp 51,6%, đái tháo đường 11,9%, rối loạn lipid 26,4%, béo phì 15,7%, hút thuốc lá 29,6% và uống rượu bia 30,4%. Các thang điểm lúc nhập viện: Điểm GCS trung bình 14,41 ± 1,31 GCS = 15 điểm là 74,2%; điểm NIHSS trung bình 7,47 ± 5,80, NIHSS < 5 điểm là 39,6% và điểm ASPECT trung bình 7,87 ± 1,39, TẠP CHÍ Y häc viÖt nam tẬP 502 - th¸ng 5 - sè 1 - 2021 235 ASPECT > 7 là 71,7%. Lúc ra viện điểm mRS trung bình là 2,19± 1,34, mRS ≤ 2 là 72,3%. Có mối liên quan giữa mức độ hồi phục khi ra viện theo thang điểm mRS với thang điểm GCS (p = 0,002, OR = 3 (1,5-6,8)) , NIHSS (p < 0,01, OR = 7,2 (2,8 – 18,2)) và ASPECT (p=0,029, OR = 2,3 (1,1-4,7)). Tuy nhiên khi phân tích hồi quy logistic đa biến thì chỉ có thang điểm NIHSS là có tương quan với mRS (r < 0,001) và dự báo được kết quả hồi phục ra viện. Kết luận: Thang điểm GCS, NIHSS và ASPECT có mối liên quan với mức độ hồi phục khi ra viện được đánh giá theo thang điểm mRS. Tuy nhiên chỉ có thang điểm NIHSS có giá trị hậu dự báo được mức độ hồi phục lúc ra viện. Từ khóa: Đột quỵ nhồi máu não, hồi phục, mRS, NIHSS, GCS, ASPECT. Viết tắt: BN = bệnh nhân; GCS = Glasgow Coma Scale (thang điểm hôn mê Glasgow); NIHSS = National Institute of Health Stroke Scale (thang điểm đột quỵ của Viện Sức khỏe quốc gia Hoa Kỳ); mRS = modified Rankin Scale (thang điểm Rankin sửa đổi); ASPECT = Alberta Stroke Program Early CT Score. SUMMARY INVESTIGATE THE RELATIONSHIP BETWEEN THE OUTCOME AT DISCHARGE AND SOME STROKE SCALES OF PATIENTS WITH A NON-CARDIAC ISCHEMIC STROKE Objective: To evaluate risk factors, clinical characteristics and some stroke scales of the patients with a non-cardiac ischemic stroke and the relations between outcome and some stroke scales. Subjects and methods: 159 patients with non-cardiac ischemic stroke for the first time treated at the Department of Stroke, Military Hospital 103 from June 2020 to January 2021. They admitted to the hospital during the first 7 days. Results: Risk factors: age ≥ 55 8 ... u vào năm 2005 là 69,2 tuổi. Tuy nhiên, bằng chứng gần đây cho thấy rằng tỷ lệ mắc và tỷ lệ lưu hành đột quỵ do thiếu máu đang gia tăng ở nhóm tuổi từ 20 đến 54 tuổi, từ 12,9% năm 1993/1994 lên 18,6% năm 2005. [6] Tỷ lệ nam/ nữ ở là 1,84/1, các nghiên cứu chỉ ra rằng, gần như nam giới bị đột quỵ do thiếu máu nhiều hơn nữ giới, tỷ lệ nam/ nữ tùy theo từng tác giả và từng quốc gia mà có thể khác nhau. [2] Nghiên cứu gánh nặng bệnh tật toàn cầu GBD 2013 đã xác định tỷ lệ mắc đột quỵ do thiếu máu nam cao hơn nữ (nam 133/ 100.000 người-năm và nữ 99/ 100.000 người-năm). [1] Mối quan hệ của giới với nguy cơ đột quỵ phụ thuộc vào độ tuổi. Ở tuổi trẻ, nữ có nguy cơ đột quỵ cao hơn nam giới. Nghiên cứu của Phạm Phước Sung (2019) nam 64,14 ± 9,61, nữ 65,71 ± 9,99, tỷ lệ nam/ nữ là 1,44/ 1. [7] Tăng huyết áp là yếu tố nguy cơ có thể điều chỉnh gặp nhiều nhất 51,6%; hút thuốc lá có 29,6% BN đột quỵ do thiếu máu (nam giới 43,7%, nữ giới 3,6%). Uống rượu bia 34,0% (nam là 51,5%, nữ là 1,8%). Theo Phạm Phước Sung (2019) các yếu tố nguy cơ có thể thay đổi được ở BN Đột quỵ nhồi máu não: tăng huyết áp 78,8%, đái tháo đường 19,2%, rối loạn lipid 72,7% và hút thuốc 24,2%. [7] Theo nghiên cứu của Tổ chức đột quỵ thế giới năm 2019 thì các yếu tố nguy cơ có thể điều chỉnh được của đột quỵ chung đó là: các yếu tố nguy cơ hội chứng chuyển hóa (huyết áp cao, béo phì, tăng đường máu, tăng cholesterol và giảm mức lọc cầu thận) là 72,1%, do thói quen (hút thuốc, ăn kiêng, lười vận động) là 66,3%, môi trường (ô nhiễm không khí, nhiễm chì) là 28,1%, tăng huyết áp, tăng huyết áp tâm thu đơn độc là 57,3% và kết hợp tất cả các yếu tố nguy cơ là 88,8%.[3] 2. Đặc điểm lâm sàng Đột quỵ nhồi máu não. Triệu chứng lâm sàng khi nhập viện của nghiên cứu của chúng tôi thể hiện ở biểu đồ 2. Kết quả cho thấy triệu chứng lâm sàng thường gặp là liệt ½ người và liệt dây VII chiếm tỷ lệ nhiều nhất, rối loạn ngôn ngữ cũng là triệu chứng lâm sàng thường gặp lúc nhập viện chiếm 53,5% BN đột quỵ do thiếu máu. Các triệu chứng chủ quan như đau đầu, chóng mặt và buồn nôn, nôn ít gặp hơn, các triệu chứng này thường gặp trong đột quỵ do chảy máu. Các triệu chứng hay gặp do chảy máu như rối loạn ý thức, rối loạn cơ vòng và co cứng mất vỏ, duỗi cứng mất não gặp tỷ lệ rất thấp ở BN đột quỵ do thiếu máu, đặc biệt chúng tôi không gặp trường hợp nào có dấu hiệu màng não, đây là triệu chứng gần như chỉ điểm của chảy máu não, các triệu chứng lâm sàng biểu hiện tổn thương động mạch não sau như hội chứng tiểu não, dấu hiệu Romberg, dấu hiệu Nystagmus cũng có tỷ lệ rất thấp. Nghiên cứu của Nguyễn Quang Ân và CS (2018) ở BN đột quỵ do thiếu máu nhập viện trong 6 giờ đầu cho kết quả, các triệu chứng chủ quan gặp với tuần suất cao hơn như đau đầu 26,9%, chóng mặt 11,9% và nôn, buồn nôn TẠP CHÍ Y häc viÖt nam tẬP 502 - th¸ng 5 - sè 1 - 2021 237 8,2%. Các triệu chứng khách quan cũng chiếm tỷ lệ cao hơn so với nghiên cứu của chúng tôi như liệt ½ người 99,5%, liệt dây VII 91,1%, rối loạn ngôn ngữ 70,9%, rối loạn ý thức 68,9%, quay mắt đầu 11,2%. [8] Có sự khác biệt này là do đối tượng nghiên cứu của tác giả Nguyễn Quang Ân là những BN nhập viện trong 6 giờ đầu tiến hành can thiệp lấy tiêu huyết khối, đây là những BN huyết khối động mạch não giữa nên triệu chứng lâm sàng nặng nề hơn. Biểu đồ 2. Triệu chứng lâm sàng khi nhập viện Bảng 1. Các thang điểm lâm sàng Thang điểm Điểm Số lượng Tỷ lệ GCS Tỉnh táo 15 118 74,2% Rối loạn ý thức nhẹ 9 - 14 40 25,2% Rối loạn ý thức nặng 6 - 8 0 0,0% Hôn mê sâu 4 - 5 1 0,6% Hôn mê rất sâu 3 0 0,0% Điểm trung bình 14,41 ± 1,31 NIHSS Bình thường 0 1 0,6% Mức độ nhẹ 1 - 4 62 39,0% Mức độ vừa 5 - 15 78 49,1% Mức độ nặng 16 - 42 18 11,3% Điểm trung bình 7,47 ± 5,80 mRS Tốt 0 - 2 115 72,3% Trung bình 3 - 4 34 21,4% Xấu 5 7 4,4% Tử vong, nặng xin về 6 3 1,9% Điểm trung bình 2,19± 1,34 Đa số BN đột quỵ do thiếu máu nhập viện với ý thức tỉnh táo (GSC 15 điểm) chiếm 74,2% chỉ có 25,8% BN là có rối loạn ý thức (GSC < 15 điểm), trong đó chủ yếu là rối loạn ý thức nhẹ (GSC 9 đến 14 điểm). Mức độ lâm sàng mức nhẹ và bình thường (NIHSS < 5 điểm) chiếm 39,6%, còn lại là mức độ vừa và nặng (NIHSS ≥ 5 điểm) chiếm 60,4%. Mức độ hồi phục khi ra viện phần lớn BN ở mức tốt (mRS ≤ 2 điểm) chiếm 72,3%, mức trung bình, xấu, nặng xin về hoặc tử vong (mRS > 2 điểm) chiếm 27,7%. Nghiên cứu của Nguyễn Quang Ân (2018) cho điểm NIHSS trung bình 17,37 ± 6,8 điểm, tỷ lệ điểm NIHSS ≥ 6 chiếm 94,8%, cao hơn nghiên cứu của chúng tôi.[8] Nghiên cứu của Đoàn Vũ Xuân Lộc (2014) điểm mRS trung bình khi ra viện là 2,28 ± 1,33 điểm, trong đó mRS ≤ 2 điểm chiếm 62,7%.[9] Còn nghiên cứu của Esmael (2021) ở 150 BN Đột quỵ nhồi máu não điểm NIHSS trung bình khi nhập viện là 12,9±7. 3. Thang điểm ASPECT của Đột quỵ nhồi máu não. Trong 159 BN Đột quỵ nhồi máu não của nghiên cứu chúng tôi có 124 BN chụp CT sọ não, 79 BN chụp MRI sọ não và 44 BN chụp cả CT và MRI, không có BN nào không chụp CT và/ hoặc MRI sọ não. Phân bổ tỷ lệ điểm ASPECT trên phim CT, MRI của BN Đột quỵ nhồi máu não thể hiện ở biểu đồ 4. Điểm ASPECT trung bình của BN Đột quỵ nhồi máu não trong nghiên cứu của chúng tôi là 8,05 ± 1,395 điểm, trong đó ASPECT > 7 điểm chiếm tỷ lệ nhiều hơn (71,7%) so với điểm ASPECT ≤ 7 điểm (28,3%). Nghiên cứu của Nguyễn Quang Ân (2018) điểm ASPECT trung bình là 7,87 ± 1,39, ASPECT > 7 điểm chiếm 61,9%, tương đương với nghiên cứu chúng tôi. [8] Nghiên cứu của Esmael (2021) là 12,9 ± 7 điểm. Biểu đồ 3. Tỷ lệ điểm ASPECT của Đột quỵ nhồi máu não 4. Mối liên quan giữa mức độ hồi phục khi ra viện với các thang điểm đột quỵ Qua khảo sát chúng tôi nhận thấy không có mối liên quan giữa các yếu tố nguy cơ, triệu vietnam medical journal n01 - MAY - 2021 238 chứng lâm sàng khi nhập viện với mức độ hồi phục khi nhập viện của BN Đột quỵ nhồi máu não. Bảng 2 thể hiện mối liên quan giữa mức độ hồi phục khi ra viện với các thang điểm đột quỵ. Bảng 2. Mối liên quan với mức độ hồi phục ra viện (mRS) với các thang điểm đột quỵ Thang điểm Điểm Điểm mRS ra viện p OR (95%CI) mRS ≤ 2 mRS > 2 GCS 15 93 25 0,002 3,2 (1,5 - 6,8) < 15 22 19 NIHSS < 5 61 6 < 0,001 7,2 (2,8 – 18,2) ≥ 5 54 38 ASPECT >7 88 26 0,029 2,3 (1,1 – 4,7) ≤ 7 27 18 Như vậy cả 3 thang điểm GCS, NIHSS và ASPECT đều có mối tương quan với thang điểm mRS khi ra viện. Biểu đồ 4. Đường cong ROC giữa mức độ hồi phục khi ra viện với các thang điểm Phân tích ROC giữa mức độ hồi phục khi ra viện (mRS) với các thang điểm chúng tôi thấy: Thang điểm NIHSS cho kết quả tốt nhất với AUC = 0,881, p < 0,001; thang điểm ASPECT AUC = 0,344, p = 0,045 và với thang điểm Glasgow AUC = 0,347, p = 0,050. Tại điểm cut-off NIHSS = 6 điểm thì chỉ số MaxJ = 0,666, Se = 94,4%, Sp = 72,1%, OR = 37,9 (8,7 - 164,7) với p < 0,01 nghĩa là BN đột quỵ do thiếu máu có thang điểm NIHSS < 6 ra viện hồi phục tốt (mRS ≤ 2) gấp 37,9 lần BN có điểm NIHSS ≥ 6. Tuy nhiên khi phân tích tương quan hồi quy logistic đa biến đánh giá mức độ hồi phục khi ra viện (mRS) với các thang điểm Glassgow, NIHSS, ASPECT thì chỉ có thang điểm NIHSS có sự tương quan hồi quy với mức độ hồi phục khi ra viện (bảng 4) với độ dự báo chính xác của mô hình là 84,8%, giá trị p = 0,001. Bảng 4. Tương quan logicitic giữa thang điểm mRS với các thang điểm đột quỵ Như vậy đánh giá mức độ lâm sàng bằng thang điểm NIHSS khi nhập viện có giá trị tiên đoán mức độ hồi phục khi ra viện của BN đột quỵ thiếu máu; khi điểm NIHSS tăng lên 1 điểm thì xác suất BN ra viện hồi phục xấu (mRS > 2) tăng lên 1,54 (1,19-1,99) lần, với p = 0,001. Nghiên cứu của Đoàn Vũ Xuân Lộc và CS (2014) cho thấy có mối tương quan chặt giữa thang điểm APSECT với thang điểm mRS ở BN đột quỵ thiếu mãu não cấp. [9] Nghiên cứu của Esmael (2021) có mối liên quan giữa thang điểm ASPECT với thang điểm mRS và NIHSS. V. KẾT LUẬN Có mối liên quan giữa mức độ hồi phục khi ra viện theo thang điểm mRS với thang điểm GCS (p = 0,002, OR = 3 (1,5-6,8)) , NIHSS (p < 0,01, OR = 7,2 (2,8 – 18,2)) và ASPECT (p = 0,029, OR = 2,3 (1,1-4,7)). Tuy nhiên chỉ có thang điểm NIHSS có tương quan logistic với mRS và có giá trị dự báo được mức độ hồi phục ra viện. TÀI LIỆU THAM KHẢO 1. Feigin Valery L., Norrving Bo, and Mensah George A. (2017). Global Burden of Stroke. Circulation Research, 120(3), 439–448. 2. Boehme Amelia K., Esenwa Charles, and Elkind Mitchell S.V. (2017). Stroke Risk Factors, Genetics, and Prevention. Circulation Research, 120(3), 472–495. TẠP CHÍ Y häc viÖt nam tẬP 502 - th¸ng 5 - sè 1 - 2021 239 3. Lindsay M.P., Norrving B., Sacco R.L., et al. (2019). World Stroke Organization (WSO): Global Stroke Fact Sheet 2019. Int J Stroke, 14(8), 806–817. 4. Feigin V.L., Krishnamurthi R.V., Parmar P., et al. (2015). Update on the Global Burden of Ischemic and Hemorrhagic Stroke in 1990-2013: The GBD 2013 Study. NED, 45(3), 161–176. 5. O’Donnell M.J., Chin S.L., Rangarajan S., et al. (2016). Global and regional effects of potentially modifiable risk factors associated with acute stroke in 32 countries (INTERSTROKE): a case-control study. Lancet, 388(10046), 761–775. 6. Kissela B.M., Khoury J.C., Alwell K., et al. (2012). Age at stroke: Temporal trends in stroke incidence in a large, biracial population. Neurology, 79(17), 1781–1787. 7. Phạm Phước Sung (2019), Kết quả điều trị nhồi máu não trong giai đoạn từ 3 đến 4,5 giờ bằng thuốc tiêu huyết khối Alteplase liều thấp, Luận án tiến sĩ, Trường Đại học Y Hà Nội. 8. Nguyễn Quang Ân, Nguyễn Minh Hiện, Nguyễn Hoàng Ngọc, et al. (2018). Nghiên cứu mối liên quan giữa đặc điểm lâm sàng và hình ảnh cắt lớp vi tính ở bệnh nhân Đột quỵ nhồi máu não cấp trong 6 giờ đầu kể từ khi khởi phát. Tạp chí Y - Dược học quân sự, 4, 84–92. 9. Đoàn Vũ Xuân Lộc, Nguyễn Thanh Thảo, Hoàng Minh Lợi, et al. (2014). Ứng dụng thang điểm ASPECTS trong tiên lượng sớm dự hậu đột quỵ nhồi máu não cấp. Tạp chí Y Dược học - Trường Đại học Y Dược Huế, 22 + 23, 169 (9). YẾU TỐ TIÊN LƯỢNG THÀNH CÔNG CUẢ PHƯƠNG THỨC AVAPS Ở BỆNH NHÂN ĐỢT CẤP BỆNH PHỔI TẮC NGHẼN MẠN TÍNH (COPD) ĐƯỢC THÔNG KHÍ NHÂN TẠO KHÔNG XÂM NHẬP Đỗ Ngọc Sơn1, Đặng Thị Xuân2, Vũ Trung Kiên3 TÓM TẮT56 Mục tiêu: Đánh giá yếu tố tiên lượng thành công của bệnh nhân đợt cấp bệnh phổi tắc nghẽn mạn tính (COPD) được thông khí nhân tạo không xâm nhập bằng phương thức AVAPS. Phương pháp: Nghiên cứu tiến cứu so sánh trước sau can thiệp trên 40 bệnh nhân đợt cấp COPD nhập khoa Cấp cứu bệnh viện Bạch Mai có chỉ định thông khí không xâm nhập từ tháng 05/2019 đến tháng 8/2020. Các thông số theo dõi chính như tuổi, giới, các chỉ số khí máu: pH, PaCO2, PaO2, HCO3, PaO2/FiO2, các thông số thở máy: Vt, Vte, PIP, Leak được thu thập tại các thời điểm: trước thở AVAPS, sau thở AVAPS 3 giờ, sau 6 giờ, sau 12 giờ. Bệnh nhân được đánh giá thành công khi không phải đặt nội khí quản, lâm sàng và khí máu ổn định sau bỏ máy 24 giờ. Kết quả: Nghiên cứu trên 40 bệnh nhân (tuổi trung bình 70,3 ± 9,87 tuổi; 7,5% nữ giới) cho kết quả có 29 (72,5%) bệnh nhân thở máy thành công. Ở nhóm thành công, PaCO2, HCO3, PIP, Leak giảm dần theo thời điểm theo dõi, giảm nhanh nhất từ T0 đến T3-6; Vt, Vte tăng dần (p<0,05); Ở nhóm thất bại PaCO2, PaO2, PIP, Vt, Vte tăng dần theo thời điểm. PaCO2với điểm cắt ≥88 mmHg (diện tích dưới đường cong ROC, AUC=0,8364), PIP với điểm cắt ≥17cmH2O (AUC=0,8871), Leak với điểm cắt ≥ 29 lít/phút (AUC=0,7884), cho độ nhạy, độ đặc hiệu, giá trị dự báodương tính và giá trị dự báo âm tính cao. Kết luận: Các thông số như PaCO2, PIP và leak tại thời điểm bắt 1Trung tâm Cấp cứu A9- Bệnh viện Bạch Mai, 2Trung tâm Chống độc – Bệnh viện Bạch Mai 3Bệnh viện Đa khoa Nông Nghiệp Chịu trách nhiệm chính: Đỗ Ngọc Sơn Email: sonngocdo@gmail.com Ngày nhận bài: 9.3.2021 Ngày phản biện khoa học: 28.4.2021 Ngày duyệt bài: 7.5.2021 đầu tiến hành thở AVAPS là những yếu tố tiên lượng thành công khi thông khí nhân tạo không xâm nhập cho bệnh nhân đợt cấp COPD. Từ khóa: Thông khí nhân tạo không xâm nhập, AVAPS, đợt cấp bệnh phổi tắc nghẽn mạn tính SUMMARY SUCCESSFUL PREDICTION FACTORS OF AVAPS IN PATIENTS WITH THE ACUTE EXACERBATION OF CHRONIC PULMONARY OBSTRUCTIVE DISEASE (COPD) ON NON- INVASIVE MECHANICAL VENTILATION Objective: to identify a successful prediction factors in patients with exacerbation of chronic obstructive pulmonary disease (COPD) who were on noninvasive mechanical ventilation by Average Volume Assured Pressure Support (AVAPS) mode. Methods: A prospective, pre & post-intervention comparison study on 40 non-invasive ventilated patients with COPD exacerbations admitted to the Emergency Department of Bach Mai Hospital from May 2019 to August 2020. The main variables such as age, sex, blood gas indices: pH, PaCO2, PaO2, HCO3, PaO2/FiO2 ratio, mechanical ventilation parameters: Vt, Vte, PIP, Leak were collected at the timelines: before AVAPS, 3 hours, 6 hours, 12 hours after AVAPS. Successful ventilation was defined as no requirement for endotracheal intubation, clinical and blood gas stability within 24 hours. Results: The study on 40 patients (mean age 70.3 ± 9.87 years; 7.5% women) showed that there were 29 (72.5%) patients with successful ventilation. In the successful group, PaCO2, HCO3, PIP, Leak levels decreased gradually, the fastest decrease was occurred from T0 to T3-6; Vt, Vte levels increased gradually (p <0.05); In the failed group PaCO2, PaO2, PIP, Vt, Vte levels increased gradually, leak level decreased gradually (p
File đính kèm:
 khao_sat_moi_lien_quan_giua_muc_do_hoi_phuc_khi_ra_vien_voi.pdf
khao_sat_moi_lien_quan_giua_muc_do_hoi_phuc_khi_ra_vien_voi.pdf

