Các yếu tố liên quan đến kết quả điều trị phẫu thuật glôcôm ác tính
Mục tiêu: Đánh giá kết quả và các yếu tố ảnh
đến điều trị phẫu thuật Glôcôm ác tính. Bệnh nhân
và phương pháp nghiên cứu: Nghiên cứu can thiệp
theo dõi dọc theo thời gian được tiến hành tại khoa
Glôcôm bệnh viện Mắt Trung ương từ tháng 10 năm
2012 đến tháng 10 năm 2017 trên 53 mắt với thời
gian theo dõi tối thiểu 6 tháng. Kết quả: 39 mắt
(73,6%) được phẫu thuật lấy TTT/IOL kết hợp cắt DK
cắt màng hyaloid- dây chằng Zinn - mống mắt chu
biên (HZV), 14 mắt có IOL được phẫu thuật CDK +
HZV. Thị lực cải thiện rõ rệt sau mổ, tại thời điểm 6
tháng sau phẫu thuật 51/53 mắt chiếm 96,4% thị lực
tăng, chỉ có 2 mắt thị lực không tăng so với trước
phẫu thuật (3,8%). Nhãn áp sau phẫu thuật giảm rõ
rệt. 36 mắt thành công hoàn toàn (67,9%), 16 mắt
thành công 1 phần, chiếm 30,3% (chủ yếu do những
mắt này phải dùng thuốc hạ nhãn áp bổ sung), 1 mắt
thất bại (1,8%) và đã được phẫu thuật cắt bè củng
giác mạc.

Trang 1

Trang 2

Trang 3
Trang 4
Trang 5

Trang 6

Trang 7
Tóm tắt nội dung tài liệu: Các yếu tố liên quan đến kết quả điều trị phẫu thuật glôcôm ác tính

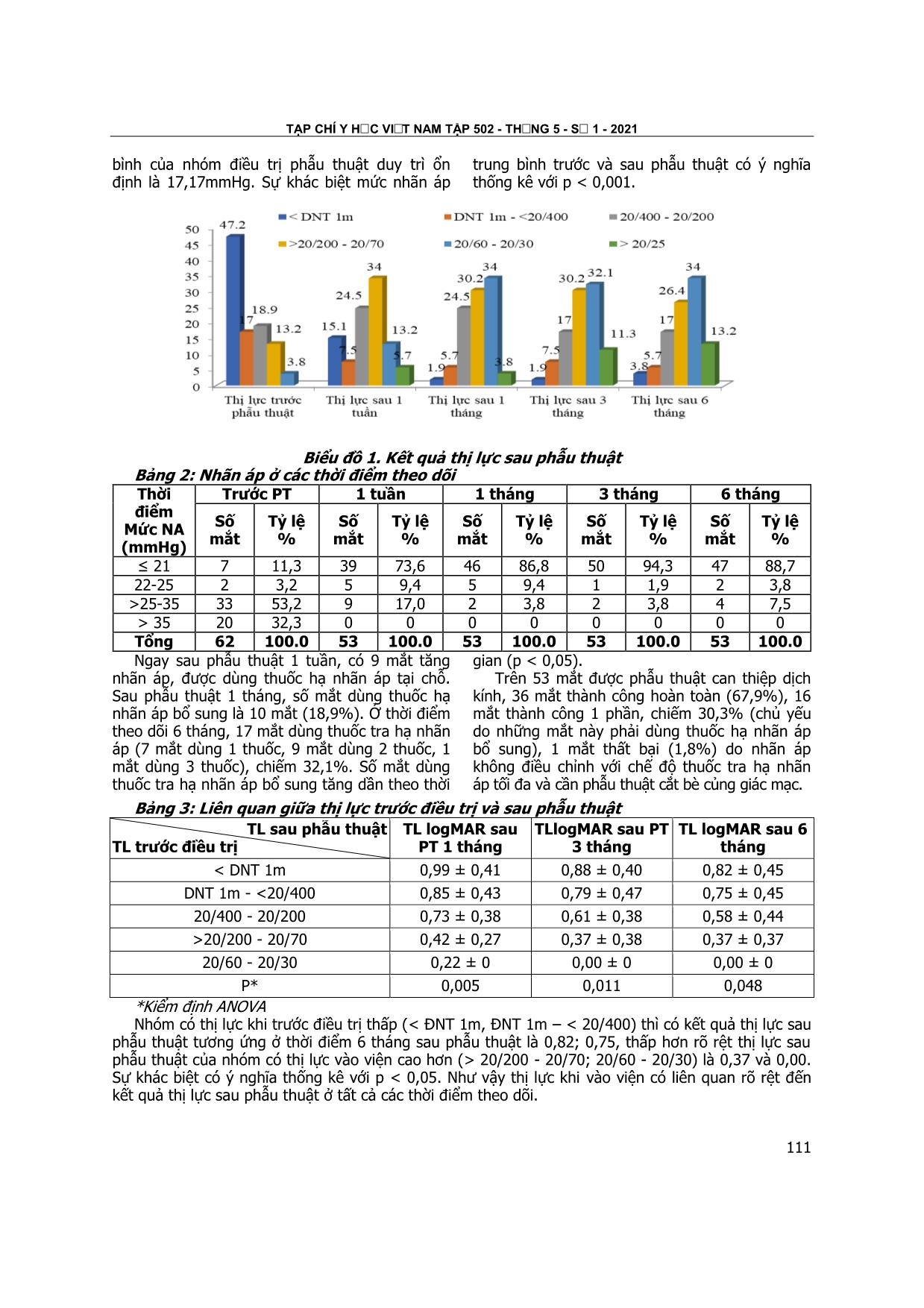
vietnam medical journal n01 - MAY - 2021 108 chúng tối đạt 80%, trong đó tái thông tốt đạt 60%(TICI 2b 17.14%, TICI 3 42.86%). Tỷ lệ tái thông tốt của chúng tôi thấp hơn so với các thử nghiệm ngẫu nhiên: MR CLEAN (75.4%)[1], ESCAPE (72.4%) [2], EXTENDED IA (86%)[3], SWIFT – PRIME (88%) [4] và Vũ Đăng Lưu 71.9% [6]. Theo chúng tôi, lí do chính dẫn tới sự khác biệt này, đó là kinh nghiệm can thiệp của chúng tôi còn chưa nhiều bằng các trung tâm lớn khác. Về biến chứng sau can thiệp, chúng tôi có 3 trường hợp xuất huyết não có triệu chứng, chiếm tỷ lệ khá cao (8.57%). Trong khi đó, xuất huyết não có triệu chứng ở nghiên cứu MR CLEAN là 7.7% [1], ESCAPE là 3.6% [2], và EXTENDED IA là 6% [3]. Nguyên nhân có thể là do yếu tố chủng tộc, bệnh mạn tính kèm theo. Mặt khác, yếu tố kinh nghiệm can thiệp cũng cần phải tính đến. Về mức độ phục hồi chức năng thần kinh theo thang điểm Rankin sửa đổi, tỷ lệ phục hồi tốt tại thời điểm 3 tháng chiếm 34.29%. Kết quả này tương tự nghiên cứu MR CLEAN (33%), nhưng thấp hơn các nghiên cứu REVASCAT (43,7%), EXTENDED IA (72%), SWIFT - PRIME (60%) và Vũ Đăng Lưu (58,2%). Sự khác biệt này có thể phần lớn là do tiêu chuẩn lựa chọn bệnh nhân ở mỗi nghiên cứu khác nhau. Trong nghiên cứu này, tiêu chuẩn lựa chọn bệnh nhân của chúng tôi tương tự thử nghiệm MR CLEAN. V. KẾT LUẬN Can thiệp lấy huyết khối đường động mạch bằng dụng cụ cơ học Solitaire cho loạt 35 bệnh nhân đột quỵ nhồi máu não tối cấp cửa sổ điều trị dưới 6 giờ tại Bệnh viện Đa khoa tỉnh Thanh Hóa cho thấy thành công về mặt kỹ thuật. Tỷ lệ có tái thông cao (94.29%), trong đó tái thông hoàn toàn đạt 42.86%. Tỷ lệ xuất huyết não có triệu chứng chiếm 8.57%. Mức độ hồi phục chức năng thần kinh tốt (mRS 0 – 2) tại thời điểm 3 tháng đạt 34.29%. Tử vong sau 3 tháng chiếm 14.29%. Cần tiếp tục nghiên cứu để có số liệu đầy đủ hơn trong những năm tiếp theo. TÀI LIỆU THAM KHẢO 1. Olvert A. Berkhemer, Puck S.S. Fransen, Debbie Beumer, et al., for the MR CLEAN Investigators (2015): A Randomized Trial of Intraarterial Treatment for Acute Ischemic Stroke. N Engl J Med 2015; 372:11-20. 2. Mayank Goyal, Andrew M. Demchuk, Bijoy K. Menon, et al., for the ESCAPE Trial Investigators (2015): Randomized Assessment of Rapid Endovascular Treatment of Ischemic Stroke N Engl J Med 2015; 372:1019-1030 3. Bruce C.V. Campbell, Peter J. Mitchell, Timothy J. Kleinig, et al.,for the EXTEND-IA Investigators Endovascular (2015): Therapy for Ischemic Stroke with Perfusion-Imaging Selection N Engl J Med 2015; 372:1009-1018 4. Jeffrey L. Saver, Mayank Goyal, Alain Bonafe, et al., for the SWIFT PRIME Investigators (2015): Stent-Retriever Thrombectomy after Intravenous t-PA vs. t-PA Alone in Stroke N Engl J Med 2015; 372:2285-2295 5. Tudor G. Jovin, Angel Chamorro, Erik Cobo, et al., for the REVASCAT Trial Investigators (2015): Thrombectomy within 8 Hours after Symptom Onset in Ischemic N Engl J Med 2015; 372:2296-2306 6. Vũ Đăng Lưu, Nguyễn Quang Anh (2016): Kết quả của phương pháp lấy huyết khối bằng dụng cụ cơ học Stent Solitaire trong điều trị nhồi máu não tối cấp. Tạp chí nghiên cứu Y học. 94(2), 35 – 39. CÁC YẾU TỐ LIÊN QUAN ĐẾN KẾT QUẢ ĐIỀU TRỊ PHẪU THUẬT GLÔCÔM ÁC TÍNH Đỗ Tấn1, Phạm Thị Thu Hà1 TÓM TẮT27 Mục tiêu: Đánh giá kết quả và các yếu tố ảnh đến điều trị phẫu thuật Glôcôm ác tính. Bệnh nhân và phương pháp nghiên cứu: Nghiên cứu can thiệp theo dõi dọc theo thời gian được tiến hành tại khoa Glôcôm bệnh viện Mắt Trung ương từ tháng 10 năm *Bệnh Viện Mắt Trung Ương. Chịu trách nhiệm chính: Phạm Thị Thu Hà Email: haptt321@gmail.com Ngày nhận bài: 5.3.2021 Ngày phản biện khoa học: 23.4.2021 Ngày duyệt bài: 5.5.2021 2012 đến tháng 10 năm 2017 trên 53 mắt với thời gian theo dõi tối thiểu 6 tháng. Kết quả: 39 mắt (73,6%) được phẫu thuật lấy TTT/IOL kết hợp cắt DK cắt màng hyaloid- dây chằng Zinn - mống mắt chu biên (HZV), 14 mắt có IOL được phẫu thuật CDK + HZV. Thị lực cải thiện rõ rệt sau mổ, tại thời điểm 6 tháng sau phẫu thuật 51/53 mắt chiếm 96,4% thị lực tăng, chỉ có 2 mắt thị lực không tăng so với trước phẫu thuật (3,8%). Nhãn áp sau phẫu thuật giảm rõ rệt. 36 mắt thành công hoàn toàn (67,9%), 16 mắt thành công 1 phần, chiếm 30,3% (chủ yếu do những mắt này phải dùng thuốc hạ nhãn áp bổ sung), 1 mắt thất bại (1,8%) và đã được phẫu thuật cắt bè củng giác mạc. Thị lực trước điều trị liên quan có ý nghĩa TẠP CHÍ Y häc viÖt nam tẬP 502 - th¸ng 5 - sè 1 - 2021 109 đến kết quả thị lực sau phẫu thuật. Hình thái sẹo bọng trước phẫu thuật ảnh hưởng đến nhãn áp sau phẫu thuật. Độ sâu tiền phòng trước phẫu thuật có ảnh hưởng đến tỷ lệ biến chứng sau phẫu thuật như viêm màng bồ đào, phù giác mạc. Kết luận: Điều trị phẫu thuật cắt dịch kính tái tạo tiền phòng là phương pháp điều trị an toàn, hiệu quả. Thị lực, hình thái sẹo bọng, độ sâu tiền phòng trước mổ là các yếu tố tiên lượng có ý nghĩa đến kết quả phẫu thuật. Từ khóa: Glôcôm ác tính, cắt dịch kính, lấy thể thủy tinh SUMMARY AFFECTING FACTORS FOR SURGICAL TREATMENT OF MALIGNANT GLAUCOMA Objectives: To evaluate the outcome and affecting factors of surgical treatment for malignant Glaucoma. Patients and Methods: Interventional, prospective study on 53 malignant Glaucoma eyes at Glaucoma department, VNEH from 10/2012 to 10/2017 with minimum follow-up of 6 months. 39 (73.6%) eyes were operated with lens removal/ IOL and vitrectomy + hyalo-zonulo-iridectomy (HZV), the remaining 14 pseudophakic eyes were treated with vitrectomy + HZV only. VA was significantly improved postoperatively, at 6 months, 51/53 eyes (96.4%) got some VA increase, while VA remained unchanged in only 2 eyes (3.8%). IOP was remarkably reduced after the surgery. The complete success rate was 67.9%, partial success rate was 30.3% and only 1 failure that needed t ... an rõ rệt đến kết quả thị lực sau phẫu thuật ở tất cả các thời điểm theo dõi. vietnam medical journal n01 - MAY - 2021 112 Bảng 4: Liên quan giữa hình thái sẹo bọng và nhãn áp sau phẫu thuật Mức nhãn áp (mmHg) Tình trạng sẹo bọng ≤ 21 22 – 25 > 25 – 35 P ** Số mắt % Số mắt % Số mắt % 0,000 Sẹo bọng sau PT 1 tháng Tốt 37 94,7% 1 2,6% Xơ dẹt 8 80% 1 10% 1 10% Khu trú + quá phát 2 100% Sẹo bọng sau PT 3 tháng Tốt 37 100% 0,039 Xơ dẹt 10 90,9% 1 9,1% Khu trú + quá phát 0 2 100% Sẹo bọng sau PT 6 tháng Tốt 32 97% 1 3% 0,021 Xơ dẹt 12 70,6% 2 11,8% 3 17,6% Khu trú + quá phát ** Kiểm định χ2 Nhóm có sẹo bọng xấu (xơ dẹt và khu trú) có mức nhãn áp sau phẫu thuật cao hơn nhóm có sẹo bọng tốt ở cả 1 tháng, 3 tháng, 6 tháng sau phẫu thuật. Sự khác biệt có ý nghĩa thống kê với p < 0,05. Như vậy, tình trạng sẹo bọng có ảnh hưởng rõ rệt đến chỉ số nhãn áp sau phẫu thuật. Tương tự, nhóm có sẹo bọng xơ dẹt và sẹo bọng khu trú có nhãn áp trung bình cao hơn nhóm có sẹo bọng tốt với p < 0,05. Như vậy hình thái sẹo bọng ảnh hưởng đến giá trị nhãn áp sau phẫu thuật. Bảng 5: Liên quan giữa độ sâu tiền phòng trước phẫu thuật và biến chứng sớm sau phẫu thuật Độ sâu TP (mm) Biến chứng 1mm Tổng Không BC 3 (23,1%) 15 (50%) 9 (90%) 27 (50,9%) Viêm MBD trước 9 (69,2%) 13 (43,3%) 1 (10%) 23 (43,3%) Bong HM 0 (0%) 2 (6,7%) 0 (0%) 2 (3,8%) Bong Descemet 1 (7,7%) 0 (0%) 0 (0%) 1 (1,9%) Tổng 13 (100%) 30 (100%) 10 (100%) 53 (100%) Khi phân tích mối liên quan giữa độ sâu tiền phòng trung tâm trước phẫu thuật với các biến chứng sớm sau phẫu thuật nhận thấy nhóm có độ sâu tiền phòng 0,5 - 1mm gặp biến chứng sớm sau phẫu thuật nhiều hơn hai nhóm còn lại với p = 0,028 (kiểm định χ2). Như vậy độ sâu tiền phòng trung tâm trước phẫu thuật liên quan đến biến chứng sớm sau phẫu thuật. Ngược lại, tỷ lệ gặp biến chứng sớm sau phẫu thuật ở 3 nhóm nhãn áp vào viện (≤ 21mmHg, 22-25 mmHg, > 25 mmHg) không có sự khác biệt với p > 0,05 (kiểm định χ2). Như vậy, mức nhãn áp trước phẫu thuật không liên quan đến biến chứng sớm sau phẫu thuật. IV. BÀN LUẬN Phân tích sự thay đổi thị lực ở các thời điểm sau phẫu thuật so với trước phẫu thuật nhận thấy thị lực sau can thiệp phẫu thuật được cải thiện rõ rệt. Sau phẫu thuật 1 tuần có 42 mắt, chiếm 79,2% số mắt thị lực tăng, 9 mắt (17%) thị lực không cải thiện, 2 mắt có thị lực giảm so với trước phẫu thuật. Nguyên nhân của giảm thị lực sớm ở 1 số trường hợp là do quá trình phẫu thuật đòi hỏi thao tác tách dính mống mắt - giác mạc khôi phục tiền phòng để thực hiện bước phẫu thuật tán nhuyễn thể thủy tinh đặt thể thủy tinh nhân tạo, thao tác này là nguyên nhân làm khởi phát phản ứng viêm bán phần trước. Ngoài ra bước cắt mống mắt chu biên ở cuối thì phẫu thuật cũng làm tăng nguy cơ gây phản ứng viêm màng bồ đào trước ở giai đoạn hậu phẫu sớm. Trong số những mắt thị lực không tăng có 5 mắt có màng xuất tiết trong tiền phòng, diện đồng tử gây hạn chế thị lực, một mắt bong màng descemet, cần được bơm hơi tiền phòng để điều trị. Đây cũng là những nguyên nhân gây hạn chế thị lực trong những ngày đầu sau phẫu thuật. Hơn nữa, trên những mắt phẫu thuật cắt dịch kính tái tạo tiền phòng kết hợp với phẫu thuật tán nhuyễn thể thủy tinh đặt thể thủy tinh nhân tạo thì giác mạc ở những ngày đầu sau phẫu thuật bị phù ở nhiều mức độ khác nhau (chiếm 84,9%), cũng làm hạn chế sự phục hồi thị lực. Sau khi điều trị chống viêm, giảm phù tích cực, phản ứng viêm màng bồ đào giảm, xuất tiết tiêu dần, giác mạc giảm phù, trong hơn thì thị lực cải thiện rõ ràng. Sau phẫu thuật 1 tháng, chỉ còn 1 mắt có thị lực không tăng so với trước phẫu thuật do mắt này có tổn hại gai thị nặng do glôcôm (lõm/đĩa = 0,9), kết hợp với tổn thương võng mạc cũ do tắc tĩnh mạch trung tâm võng mạc từ trước, 52/53 mắt (98,2%) thị lực tăng so TẠP CHÍ Y häc viÖt nam tẬP 502 - th¸ng 5 - sè 1 - 2021 113 với trước mổ. Sau phẫu thuật 6 tháng, 2 mắt thị lực không cải thiện, một mắt do lõm đĩa hoàn toàn, đĩa thị bạc màu, một mắt tiến triển thành glôcôm tân mạch sau tắc tĩnh mạch trung tâm võng mạc cũ. Trường hợp này sau đó đã được laser quang đông võng mạc và làm laser quang đông thể mi để điều chỉnh nhãn áp. Ở thời điểm theo dõi cuối 96,2% số mắt trong nhóm điều trị phẫu thuật có thị lực cải thiện tốt. Tác dụng của phẫu thuật cắt dịch kính tái tạo tiền phòng điều trị glôcôm ác tính lên chức năng thị giác của bệnh nhân cũng được khẳng định ở nhiều nghiên cứu của các tác giả khác nhau [5], [6],[7]. Kết quả trong nghiên cứu cho thấy nhãn áp sau phẫu thuật giảm rõ rệt. Nếu trước khi phẫu thuật có 88,7% số mắt có nhãn áp cao trên 21mmHg, thì ở thời điểm ngay sau phẫu thuật 1 tuần, số mắt có nhãn áp không điều chỉnh giảm xuống còn 14 mắt (26,4%), 39 mắt (73,6%) có nhãn áp điều chỉnh < 21mmHg. Sau 1 tháng, số mắt có nhãn áp điều chỉnh tăng lên 46 mắt (86,8%). Sau phẫu thuật 3 tháng, số mắt có nhãn áp điều chỉnh tăng lên 50 mắt (94,3%). Tuy vậy, ở thời điểm 6 tháng sau phẫu thuật, số mắt có nhãn áp điểu chỉnh giảm nhẹ xuống 47 mắt (88,7%), 4 mắt nhãn áp cao trên 25 mmHg (7,5%) (bảng 2). Nhãn áp cao là hiện tượng thứ phát do màn mống mắt – thể thủy tinh bị đẩy ra phía trước gây che lấp vùng dẫn lưu thủy dịch. Sau khi tiền phòng được tái tạo sau phẫu thuật cắt dịch kính có hoặc không thay thể thủy tinh, màn mống mắt - thể thủy tinh lui ra sau, giải phóng vùng bè bị che lấp, khôi phục lưu thông bình thường của thủy dịch, vì vậy nhãn áp trở về giá trị bình thường. Như vậy có thể thấy phẫu thuật cắt dịch kính đã tác động đúng cơ chế của glôcôm ác tính, không chỉ cải thiện thị lực, phục hồi giải phẫu mà còn hạ nhãn áp hiệu quả, giúp phục hổi chức năng thị giác cho người bệnh. Phẫu thuật cắt dịch kính đã được chứng minh tác dụng hạ nhãn áp rất hiệu quả ở nhiều nghiên cứu khác nhau [5], [6]. Mức thị lực vào viện có ảnh hưởng rõ rệt lên kết quả thị lực sau phẫu thuật ở tất cả các thời điểm sau phẫu thuật (1 tháng, 3 tháng, 6 tháng) với p < 0,05 (kiểm định ANOVA). Thị lực vào viện càng thấp thì mức thị lực đạt được sau phẫu thuật càng thấp và ngược lại. Thị lực vào viện phản ánh khá trung thực mức độ nặng của bệnh nhân khi vào viện. Thị lực vào viện thấp thể hiện tình trạng xẹp tiền phòng trầm trọng và kéo dài, nhãn áp tăng cao, có thể kèm theo giác mạc phù và đục thể thủy tinh ở nhiều mức độ khác nhau. Với tình trạng vào viện nặng nề như vậy thì khả năng phục hồi thị lực sau phẫu thuật sẽ không hoàn toàn. Ngoài ra trong nhóm mắt được điều trị phẫu thuật cắt dịch kính, có 5 mắt có kèm theo các bệnh khác phối hợp: 2 mắt bị bệnh võng mạc sắc tố, 3 mắt bị tắc tĩnh mạch trung tâm võng mạc trước đó. Chính vì vậy trên những mắt này thị lực không phục hồi nhiều sau phẫu thuật dù tiền phòng tái tạo tốt và nhãn áp điều chỉnh trong giới hạn bình thường. Trên những mắt đã được phẫu thuật cắt bè củng giác mạc, chúng tôi phân tích chỉ số nhãn áp sau phẫu thuật và hình thái sẹo bọng ở các thời điểm hậu phẫu khác nhau. Nhận thấy hình thái sẹo bọng có ảnh hưởng rõ rệt đến chỉ số nhãn áp ở các thời điểm với p < 0,005. Sẹo bọng thể hiện chức năng dẫn lưu thủy dịch qua vị trí lỗ dò. Những mắt có sẹo bọng tốt có nhãn áp điều chỉnh tốt. Ngược lại nếu sẹo bọng xấu (dẹt, khu trú) thể hiện suy giảm hoặc mất chức năng dẫn lưu thủy dịch, lúc này nhãn áp sẽ tăng cao trở lại. Độ sâu tiền phòng trước phẫu thuật liên quan đến biến chứng sau phẫu thuật với p < 0,05. Nhóm mắt có độ sâu tiền phòng dưới 0,5mm có tỷ lệ biến chứng sớm sau phẫu thuật (chủ yếu phản ứng viêm màng bồ đào) lên đến 76,9%, cao hơn rõ rệt tỷ lệ biến chứng của nhóm có độ sâu tiền phòng 0,5-1mm (50%) và trên 1mm (10%). Khi tiền phòng rất nông hoặc xẹp hoàn toàn dẫn đến hiện tượng tiếp xúc giữa mống mắt – giác mạc hoặc hình thành cầu dính thực sự. Thao tác tách dính trong phẫu thuật sẽ gây phân tán sắc tố mống mắt và/hoặc tổn thương nội mô giác mạc, dẫn đến tỷ lệ phản ứng viêm màng bồ đào cao trong nhóm này. Ngoài ra nhóm này có tỷ lệ phù giác mạc ở nhiều mức độ sau phẫu thuật trên 22,6% số mắt (Bảng 5). V. KẾT LUẬN Điều trị phẫu thuật cắt dịch kính tái tạo tiền phòng là phương pháp điều trị an toàn, hiệu quả. Yếu tố liên quan đến kết quả thị lực sau phẫu thuật là thị lực trước điều trị. Yếu tố liên quan đến nhãn áp sau phẫu thuật bao gồm: hình thái sẹo bọng ở các thời điểm. Độ sâu tiền phòng trước phẫu thuật có ảnh hưởng đến tỷ lệ biến chứng sau phẫu thuật như viêm màng bồ đào, phù giác mạc. TÀI LIỆU THAM KHẢO 1. Debrouwere V and S. P, Outcomes of different management options for malignant glaucoma: A retrospective study. Graefes Arch Clin Exp Ophthalmol, 2012. 250: p. 131-141. 2. Pasaoglu IB and A. C, Surgical management of pseudphakic malignant glaucoma via anterior vietnam medical journal n01 - MAY - 2021 114 segment-peripheral iridectomy capsule- hyaloidectomy and anterior vitrectomy. Case Rep Ophthalmol Med, 2012: p. 25-32. 3. Phạm Thị Thu Hà and Trần T Nguyệt Thanh, Kết quả bước đầu điều trị glôcôm ác tính bằng phẫu thuật cắt dịch kính trước tái tạo tiền phòng. Tạp chí Nhãn khoa Việt Nam, 2014. 42: p. 3-11. 4. Spaeth GL and A. S, Comparison of the configuration of the human anterior chamber angle, as determined by the Spaeth gonioscopic grading system and ultrasound biomicroscopy. Trans Am Acad Ophthalmol Soc., 1995. 93: p. 337-347. 5. Xing Liu and M. Li, Phacoemulsification combined with posterior capsulorhexis and anterior vitrectomy in the management of malignant glaucoma in phakic eyes Acta Ophthalmologca, 2013. 91: p. 660-665. 6. Karolina Krix-Jachym and M. Rekas, Evaluation of the E ffectiveness of Surgical Treatment of Malignant Glaucoma in Pseudophakic Eyes through Partial PPV with Establishment of Communication between the Anterior Chamber and the Vitreous Cavity. Journal ofOphthalmology, 2015: p. 21-27. 7. Juliane Matlach and J. Slobodda, Pars plana vitrectomy for malignant glaucoma in nonglaucomatous and in fitered glaucomatous eyes. Clinical ophthalmology, 2012. 6: p. 1959-1966. ẢNH HƯỞNG CỦA MỘT SỐ YẾU TỐ ĐẾN SẴN SÀNG CHI TRẢ ĐỐI VỚI XÉT NGHIỆM SÀNG LỌC UNG THƯ ĐẠI TRỰC TRÀNG SỬ DỤNG XÉT NGHIỆM TÌM MÁU ẨN TRONG PHÂN (FOBT) TẠI VIỆT NAM Nguyễn Quỳnh Anh*, Nguyễn Thu Hà* TÓM TẮT28 Mục tiêu: Xác định các yếu tố ảnh hưởng đến sẵn sàng chi trả (WTP) đối với xét nghiệm tìm máu ẩn trong phân (FOBT) để sàng lọc ung thư đại trực tràng tại Việt Nam. Phương pháp: Sử dụng mô hình hồi quy đa biến phân tích mối liên quan giữa WTP với các biến số độc lập (nhân khẩu – xã hội học, yếu tố nguy cơ của ung thư đại trực tràng và kiến thức-thái độ về ung thư đại trực tràng) từ bộ số liệu thu thập trên 402 đối tượng 50-75 tuổi đến khám bệnh thông thường tại các phòng khám ngoại trú thuộc Trung tâm y tế quận Hoàn Kiếm từ tháng 1 đến tháng 3/2019. Kết quả và kết luận: Lựa chọn sẵn sàng chi trả đối với FOBT được chỉ ra là có liên quan có ý nghĩa thống kê với tình trạng làm việc, số thành viên hộ gia đình, lo lắng bản thân sẽ mắc ung thư đại trực tràng, đánh giá bản thân có nguy cơ mắc ung thư đại trực tràng bằng hoặc cao hơn người khác, người thân trực hệ có ít nhất 1 yếu tố nguy cơ ung thư đại trực tràng, có bảo hiểm y tế. Khi hiệu chỉnh WTP theo các yếu tố liên quan thì trung bình và trung vị WTP ước tính là 373.780 đồng (95%KTC: 326.680; 438.490) và 309.970 đồng (95%KTC: 278.710; 349.520). Từ khóa: Sẵn sàng chi trả, đo lường sự ưa thích lý thuyết, phương pháp lượng giá ngẫu nhiên phụ thuộc, yếu tố liên quan, FOBT SUMMARY DRIVING FACTORS OF WILLINGNESS TO PAY FOR COLORECTAL CANCER SCREENING USING FECAL OCCULT BLOOD TEST (FOBT) IN VIETNAM *Trường Đại học Y tế Công Cộng Chịu trách nhiệm chính: Nguyễn Quỳnh Anh Email: nqa@huph.edu.vn Ngày nhận bài: 8.3.2021 Ngày phản biện khoa học: 27.4.2021 Ngày duyệt bài: 7.5.2021 Objective: To analyze the driving factors of willingness to pay (WTP) for Fecal Occult Blood Test (FOBT) for colorectal cancer screening in Vietnam. Method: Employing logistic regression to analyze associated factors of WTP. We used the data from a cross-sectional survey employing contigent valuation method with double-bounded question design to estimate willingness to pay for FOBT. Survey was conducted on 402 patients aged 50-75 years old who went to the outpatient clinics of Hoan Kiem District Medical Center from January to March 2019. Results and conclusion: The choice of WTP was shown to be significantly related to variables including current working status, number of household members, The concern about himself will get colorectal cancer, assessing himself as having the same or higher risk of colorectal cancer than others, his relatives have at least one risks for developing colorectal cancer, having health insurance. When adjusting the value of WTP for those related factors, the mean and median WTP are 373,780 VND (95%CI: 326,680; 438,490) and 309,970 VND (95%CI: 278,710; 349,520). Keywords: Willingness to pay, stated preference, contigent valuation, WTP, CV, driving factors, FOBT I. ĐẶT VẤN ĐỀ Nhằm cung cấp các bằng chứng hữu ích để xây dựng chương trình sàng lọc ung thư đại trực tràng (UTĐTT) một cách hiệu quả, y văn trên thế giới đã khẳng định vai trò của nghiên cứu ước tính sẵn sàng chi trả (WTP, willingness-to- pay) trong xác định mức đồng chi trả phù hợp khi người dân sử dụng dịch vụ để vừa có thể đảm bảo nguồn tài chính cho các cơ sở cung ứng dịch vụ nhưng đồng thời cũng đảm bảo ở mức đồng chi trả như vậy, tỷ lệ tiếp cận và sử dụng dịch vụ sàng lọc là tối ưu [1]. Bằng chứng từ một nghiên cứu về WTP chuẩn mực cũng có
File đính kèm:
 cac_yeu_to_lien_quan_den_ket_qua_dieu_tri_phau_thuat_glocom.pdf
cac_yeu_to_lien_quan_den_ket_qua_dieu_tri_phau_thuat_glocom.pdf

