Kết quả lâm sàng ban đầu điều trị ung thư thực quản ngực sử dụng kĩ thuật vmat nhịn thở chủ động cuối thì thở ra tại bệnh viện đa khoa quốc tế Vinmec times city
Mục tiêu: Đánh giá ban đầu kết quả lâm sàng và độc tính liên quan xạ trị sử dụng kĩ thuật VMAT nhịn
thở chủ động cuối thì thở ra (EH-VMAT) trên bệnh nhân ung thư thực quản ngực.
Đối tượng và phương pháp: Nghiên cứu mô tả hồi cứu trên 24 bệnh nhân ung thư thực quản ngực
giai đoạn II - IVa, được chỉ định hóa xạ trị tiền phẫu, hậu phẫu, triệt căn tại Khoa Xạ trị, bệnh viện ĐKQT
Vinmec Times City từ tháng 08/2018 đến 7/2020.
Kết quả: 24 bệnh nhân, chủ yếu nam giới (23/24); tuổi trung bình 55,6 năm; 12 BN là điều trị triệt căn,
11BN điều trị tiền phẫu; về vị trí u có 23/24 BN bị ung thư thực quản ngực giữa, ngực dưới, chỉ 1 BN ung
thư thực quản ngực trên; 66,7% số BN giai đoạn III. Đáp ứng hoàn toàn đạt 19,1%, đáp ứng một phần đạt
41,7%. Sống thêm toàn bộ tại thời điểm 1 năm đạt 72%, sống thêm trung bình đạt 14,2 tháng, sống thêm
không tiến triển trung bình đạt 11,1 tháng. Độc tính cấp đáng chú ý viêm thực quản gây nuốt đau vừa
75%, viêm phổi xạ trị độ 1 là 41,7% các tác dụng phụ hồi phục tốt, không BN nào bỏ điều trị. Độc tính liên
quan xạ trị muộn chỉ có viêm phổi độ 1 là 25%, nuốt đau độ 2 gặp 2 BN chiếm 8,3%.
Kết luận: Xạ trị EH-VMAT an toàn và hiệu quả trong điều trị ung thư thực quản ngực.

Trang 1

Trang 2

Trang 3
Trang 4

Trang 5

Trang 6

Trang 7
Tóm tắt nội dung tài liệu: Kết quả lâm sàng ban đầu điều trị ung thư thực quản ngực sử dụng kĩ thuật vmat nhịn thở chủ động cuối thì thở ra tại bệnh viện đa khoa quốc tế Vinmec times city

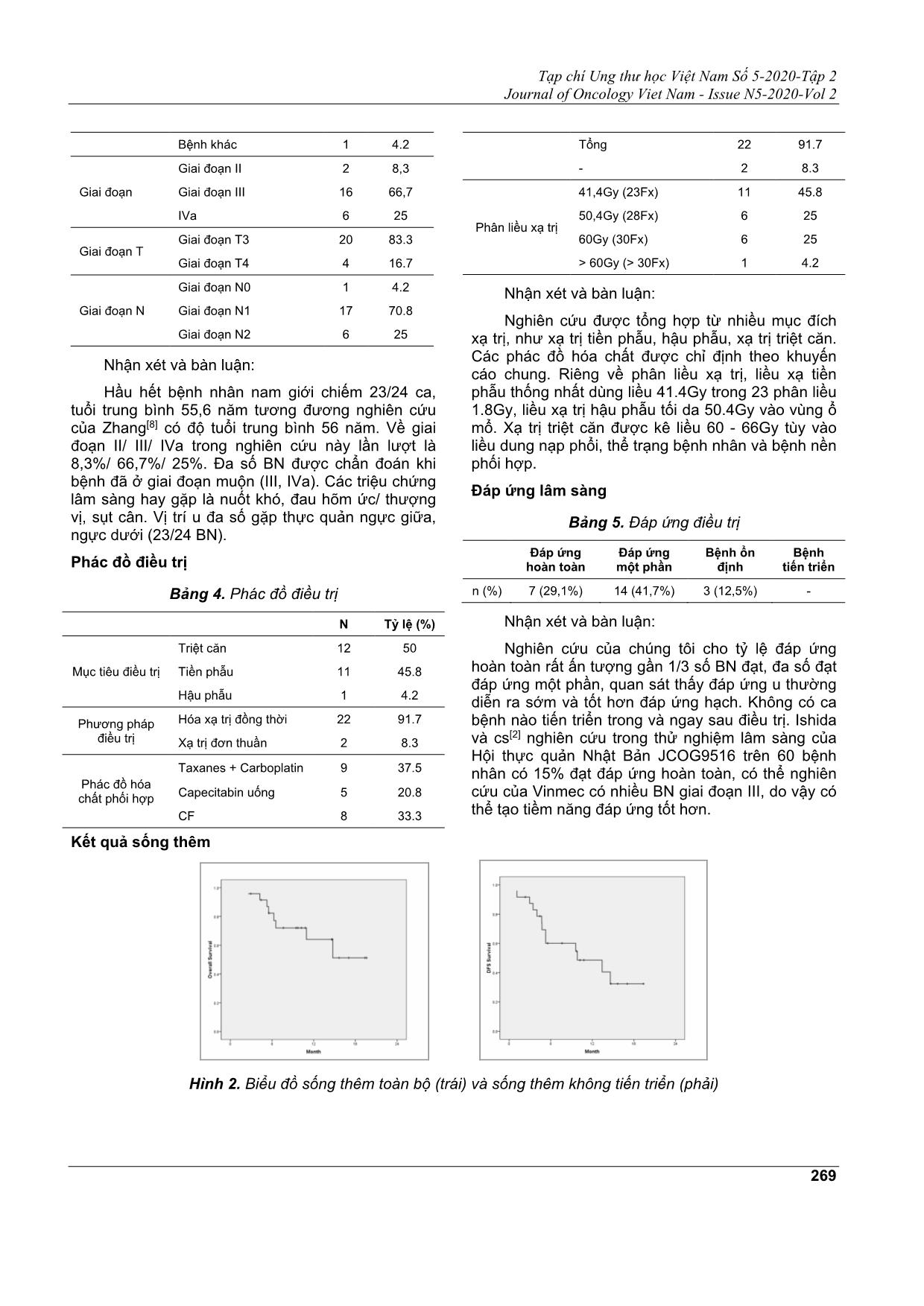
Tạp chí Ung thư học Việt Nam Số 5-2020-Tập 2 Journal of Oncology Viet Nam - Issue N5-2020-Vol 2 266 KẾT QUẢ LÂM SÀNG BAN ĐẦU ĐIỀU TRỊ UNG THƯ THỰC QUẢN NGỰC SỬ DỤNG KĨ THUẬT VMAT NHỊN THỞ CHỦ ĐỘNG CUỐI THÌ THỞ RA TẠI BỆNH VIỆN ĐA KHOA QUỐC TẾ VINMEC TIMES CITY ĐOÀN TRUNG HIỆP1, NGUYỄN MẠNH HÀ2, TRẦN BÁ BÁCH3, NGUYỄN ĐÌNH LONG3 Địa chỉ liên hệ: Đoàn Trung Hiệp Email: v.hiepnd1@vinmec.com Ngày nhận bài: 02/10/2020 Ngày phản biện: 03/11/2020 Ngày chấp nhận đăng: 05/11/2020 1 ThS.BS. Trưởng Khoa Xạ trị - Bệnh viện Đa khoa Quốc tế Vinmec Times City 2 BS Xạ trị - Bệnh viện Đa khoa Quốc tế Vinmec Times City 3 Kỹ sư Xạ trị - Khoa Xạ trị - Bệnh viện Đa khoa Quốc tế Vinmec Times City TỔNG QUAN Ung thư thực quản đứng thứ 6 tỷ lệ mắc, thứ 8 tỷ lệ tử vong trên phạm vi toàn cầu. Tại Việt Nam, ung thư thực quản cũng là ung thư hay gặp, đứng thứ 12 tỷ lệ mắc và thứ 9 tỷ lệ chết xét cả hai giới; nhưng đứng thứ 6 tỷ lệ mắc và thứ 5 tỷ lệ chết ở nam giới[1]. Xạ trị là biện pháp điều trị chính cho ít nhất 60% bệnh nhân (BN) ung thư thực quản mới được chẩn đoán khi bệnh đã ở giai đoạn tiến triển tại chỗ - tại vùng không có chỉ định phẫu thuật triệt căn. Xạ trị điều biến cường độ liều (IMRT: Intensity Modulated Radiotherapy) giúp tăng độ đồng đều, độ đồng dạng cấp liều cho thể tích điều trị cũng như giảm liều chiếu vào cơ quan nguy cơ. Kĩ thuật xạ trị điều biến thể tích cung tròn (VMAT: Volumetric Modulated Arc Therapy) được Yu giới thiệu lần đầu năm 1995[6,7], là một tiến bộ cách mạng của IMRT với điều biến đầy đủ 3 thành phần quan trọng: suất liều của chùm tia thay đổi liên tục, đầu máy quay liên tục, MLC (Multileaf Collimator) chuyển động liên tục trong quá trình phát tia để điều biến. VMAT đã được áp dụng xạ trị những vị trí ung thư như đầu cổ, nội sọ, tiểu khung, ung thư đỉnh phổi. Trong ung thư thực quản, di động u, hạch trung thất là thách thức trong quản lý di động thể tích điều trị trong xạ trị là thách thức lớn nhất đối với ứng dụng VMAT cho ung thư thực quản. Năm 2012, Yin Li và cs đã công bố nghiên cứu tính liều cho thấy TÓM TẮT Mục tiêu: Đánh giá ban đầu kết quả lâm sàng và độc tính liên quan xạ trị sử dụng kĩ thuật VMAT nhịn thở chủ động cuối thì thở ra (EH-VMAT) trên bệnh nhân ung thư thực quản ngực. Đối tượng và phương pháp: Nghiên cứu mô tả hồi cứu trên 24 bệnh nhân ung thư thực quản ngực giai đoạn II - IVa, được chỉ định hóa xạ trị tiền phẫu, hậu phẫu, triệt căn tại Khoa Xạ trị, bệnh viện ĐKQT Vinmec Times City từ tháng 08/2018 đến 7/2020. Kết quả: 24 bệnh nhân, chủ yếu nam giới (23/24); tuổi trung bình 55,6 năm; 12 BN là điều trị triệt căn, 11BN điều trị tiền phẫu; về vị trí u có 23/24 BN bị ung thư thực quản ngực giữa, ngực dưới, chỉ 1 BN ung thư thực quản ngực trên; 66,7% số BN giai đoạn III. Đáp ứng hoàn toàn đạt 19,1%, đáp ứng một phần đạt 41,7%. Sống thêm toàn bộ tại thời điểm 1 năm đạt 72%, sống thêm trung bình đạt 14,2 tháng, sống thêm không tiến triển trung bình đạt 11,1 tháng. Độc tính cấp đáng chú ý viêm thực quản gây nuốt đau vừa 75%, viêm phổi xạ trị độ 1 là 41,7% các tác dụng phụ hồi phục tốt, không BN nào bỏ điều trị. Độc tính liên quan xạ trị muộn chỉ có viêm phổi độ 1 là 25%, nuốt đau độ 2 gặp 2 BN chiếm 8,3%. Kết luận: Xạ trị EH-VMAT an toàn và hiệu quả trong điều trị ung thư thực quản ngực. Từ khóa: Ung thư thực quản, xạ trị điều biến liều, xạ trị điều biến thể tích cung tròn, so sánh liều lượng. Tạp chí Ung thư học Việt Nam Số 5-2020-Tập 2 Journal of Oncology Viet Nam - Issue N5-2020-Vol 2 267 VMAT có ưu thế hơn IMRT trong cấp liều cho PTV cũng như giảm liều vào mô phổi, tim, tủy sống[4,5]. Xạ trị có kiểm soát chủ động nhịp thở nhằm giảm sai số liên quan di động u do tác động thở, có 3 cách để kiểm soát: nhịn thở cuối thì thở ra (End - Exhale), nhịn thở cuối thì hít vào (End - Inhale) và 4D-CT Gating. Kĩ thuật nhịn thở cuối thì hít vào khó kiểm soát và tái lập nếu thiếu hệ thống hướng dẫn bề mặt (Surface Guided Radiotherapy), kĩ thuật đồng bộ hóa nhịp thở (Respiratory-Gated Radiotherapy) cũng rất khó để đảm bảo nhịp thở đều. Do đó, Khoa xạ quyết định chọn kĩ thuật nhịn thở cuối thì thở ra đảm bảo giảm sai số di động nhịp thở và tính tái lập tốt trong suốt liệu trình chiếu xạ. Khoa Xạ trị Bệnh viện Đa khoa Quốc tế Vinmec bắt đầu triển khai VMAT từ tháng 11/2014 trên ung thư đầu cổ, sau đó đến ung thư tiểu khung, u nội sọ, di căn não. Từ tháng 8/2018, với kĩ thuật kiểm soát nhịp thở dùng hệ thống RPM (Real-time position management) để theo dõi di động u, đảm bảo Internal margin (IM) an toàn, chúng tôi đã thực hiện kĩ thuật VMAT đối với BN ung thư thực quản ngực sử dụng kĩ thuật 4D (four-dimension) tại pha NB ngừng thở cuối thì thở ra. Do đó nghiên cứu này được chúng tôi thực hiện với mục tiêu: Đánh giá ban đầu kết quả lâm sàng và độc tính liên quan xạ trị sử dụng kĩ thuật EH-VMAT trên bệnh nhân ung thư thực quản ngực. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU Đối tượng 24 BN ung thư thực quản ngực giai đoạn III, IVa chưa di căn xa tạng theo phân loại của Hội thực quản Nhật Bản[3] được chỉ định xạ trị EH-VMAT thông qua hội đồng Ung thư đa chuyên khoa (Tumorboard) từ tháng 08/2018 đến tháng 7/2020. Phương pháp nghiên cứu: Nghiên cứu mô tả hồi cứu. Phân loại giai đoạn theo JES - Hội thực quản Nhật Bản. Bảng 1. Nhóm giai đoạn bệnh theo phân loại Hội thực quản Nhật Bản[3]. T4a xâm lấn màng phổi, màng ngoài tim, cơ hoành, phổi, ống ngực, tĩnh mạch đơn, thần kinh. T4b xâm lấn cuống mạch lớn, khí quản, tĩnh mạch phổi, động mạch phổi, thân đốt sống. Quy trình xạ trị Mô phỏng BN được đặt nằm ngửa, đầu phía trên bàn máy, hai tay để lên đầu dùng Wing-board (CIVCO, Orange City, IA, USA), những BN xạ trị VMAT dùng thêm hệ thống theo dõi người bệnh thở của RPM (Varian Medical System, Palo Alto, CA, USA). BN được chụp cắt lớp vi tính 16 dãy Optima 580 (GE Medical System, Milwaukee, Wisconsin USA), độ dày lắt cắt 2,5mm, từ nền sọ đến hết vùng gan có tiêm thuốc cản quang tĩnh mạch và uống thuốc cản quang tĩnh mạch để hướng dẫn cho vẽ thể tích u, hạch. Tạp chí Ung thư học Việt Nam Số 5-2020-Tập 2 Journal of Oncology Viet Nam - Issue N5-2020-Vol 2 268 Hình 1. Đặt tư thế cố định BN và các phương tiện theo dõi nhịp thở sử dụng trong chụp CT mô phỏng và trên bàn máy gia tốc xạ trị Vẽ thể tích bia và cơ quan nguy cơ[2] Các thể tích bia được vẽ gồm: GTVp (Thể tích khối u đại thể), GTVn (Hạch di căn), CTVp = GTV + 5mm chiều xung quanh + 3cm trên - dưới, CTVn = GTVn + 5mm, CTV_s (Vùng hạch dự phòng: Subclinical ENI: Elective Nodal Irradiation, Hình 1). PTV được lấy bằng cách CTV + 5mm sai số. Các cơ quan nguy cơ được vẽ gồm phổi, tim, tủy sống, gan, thận (nếu trường chiếu cả vùng bụng trên). Kê liều[2] Kế hoạch xạ trị VMAT tăng liều kết hợp cùng 1 giai đoạn (SIB: Stimutaneous Integrated Boost) 60Gy vào u và hạch di căn, 48Gy vào hạch dự phòng trong 30 buổi chiếu 2Gy/ phân liều. Như vậy thể tích dự phòng trong SIB-VMAT nhận EQD2 = 46,4Gy. Lập kế hoạch và chấp thuận kế hoạch Tất cả 24 BN được lập kế hoạch trên phần mềm Eclipse 13.0 (Varian Medical System, Palo Alto, CA, USA. Thiết kế trường chiếu Các BN được thiết kế 2-3 Arcs đảm bảo phủ hết thể tích điều trị, góc collimator 10 - 15 độ bảm bảo hạn chế hiệu ứng tongue – and - grove. Bảng 2. Tiêu chuẩn đánh giá kế hoạch xạ trị Cấu trúc Tiêu chí liều (%) Chấp nhận Không chấp nhận PTV Dmax ≤ 115% > 115% Dmean 95 - 105% > 105% hoặc < 95% V95% ≥ 95% < 95% Lung MLD ≤ 20Gy > 20Gy V20Gy 30% V30Gy 20% Heart V30Gy 50% V50Gy ≤ 40% > 40% Spinal Cord Dmax ≤ 45Gy > 45Gy QA kế hoạch Tất cả các kế hoạch VMAT đều được QA nhằm đánh giá tính chính xác theo khuyến cáo. Phân tích số liệu Số liệu được phân tích trên phần mềm SPSS ver 22.0 (SPSS IBM Inc., Armonk, NY, USA), sự khác biệt có ý nghĩa khi p ≤ 0,05. KẾT QUẢ VÀ BÀN LUẬN Đặc điểm chung Toàn bộ có 24 BN, độ tuổi trung bình 55,62 ± 7,81 (42 - 72), đa số là nam giới (23/24). Bảng 3. Một số đặc điểm chung nhóm bệnh nhân N Tỷ lệ (%) Giới Nam 23 95.8 Nữ 1 4.2 ECOG ECOG 0 10 41.7 ECOG 1 14 58.3 Vị trí u 1/3 ngực trên 1 4,2 1/3 ngực giữa 11 45,8 1/3 ngực dưới 12 50 Triệu chứng lâm sàng Nuốt khó 24 100% Tự sờ hạch cổ 3 12,5 Gầy sút cân 5 20,8 Đau tức hõm ức 5 20,8% Hội chứng trào ngược 2 8,3 Bệnh phối hợp Không có bệnh phối hợp 17 70.8 Bệnh phổi 5 20.8 Bệnh về tim mạch 1 4.2 Tạp chí Ung thư học Việt Nam Số 5-2020-Tập 2 Journal of Oncology Viet Nam - Issue N5-2020-Vol 2 269 Bệnh khác 1 4.2 Giai đoạn Giai đoạn II 2 8,3 Giai đoạn III 16 66,7 IVa 6 25 Giai đoạn T Giai đoạn T3 20 83.3 Giai đoạn T4 4 16.7 Giai đoạn N Giai đoạn N0 1 4.2 Giai đoạn N1 17 70.8 Giai đoạn N2 6 25 Nhận xét và bàn luận: Hầu hết bệnh nhân nam giới chiếm 23/24 ca, tuổi trung bình 55,6 năm tương đương nghiên cứu của Zhang[8] có độ tuổi trung bình 56 năm. Về giai đoạn II/ III/ IVa trong nghiên cứu này lần lượt là 8,3%/ 66,7%/ 25%. Đa số BN được chẩn đoán khi bệnh đã ở giai đoạn muộn (III, IVa). Các triệu chứng lâm sàng hay gặp là nuốt khó, đau hõm ức/ thượng vị, sụt cân. Vị trí u đa số gặp thực quản ngực giữa, ngực dưới (23/24 BN). Phác đồ điều trị Bảng 4. Phác đồ điều trị N Tỷ lệ (%) Mục tiêu điều trị Triệt căn 12 50 Tiền phẫu 11 45.8 Hậu phẫu 1 4.2 Phương pháp điều trị Hóa xạ trị đồng thời 22 91.7 Xạ trị đơn thuần 2 8.3 Phác đồ hóa chất phối hợp Taxanes + Carboplatin 9 37.5 Capecitabin uống 5 20.8 CF 8 33.3 Tổng 22 91.7 - 2 8.3 Phân liều xạ trị 41,4Gy (23Fx) 11 45.8 50,4Gy (28Fx) 6 25 60Gy (30Fx) 6 25 > 60Gy (> 30Fx) 1 4.2 Nhận xét và bàn luận: Nghiên cứu được tổng hợp từ nhiều mục đích xạ trị, như xạ trị tiền phẫu, hậu phẫu, xạ trị triệt căn. Các phác đồ hóa chất được chỉ định theo khuyến cáo chung. Riêng về phân liều xạ trị, liều xạ tiền phẫu thống nhất dùng liều 41.4Gy trong 23 phân liều 1.8Gy, liều xạ trị hậu phẫu tối da 50.4Gy vào vùng ổ mổ. Xạ trị triệt căn được kê liều 60 - 66Gy tùy vào liều dung nạp phổi, thể trạng bệnh nhân và bệnh nền phối hợp. Đáp ứng lâm sàng Bảng 5. Đáp ứng điều trị Đáp ứng hoàn toàn Đáp ứng một phần Bệnh ổn định Bệnh tiến triển n (%) 7 (29,1%) 14 (41,7%) 3 (12,5%) - Nhận xét và bàn luận: Nghiên cứu của chúng tôi cho tỷ lệ đáp ứng hoàn toàn rất ấn tượng gần 1/3 số BN đạt, đa số đạt đáp ứng một phần, quan sát thấy đáp ứng u thường diễn ra sớm và tốt hơn đáp ứng hạch. Không có ca bệnh nào tiến triển trong và ngay sau điều trị. Ishida và cs[2] nghiên cứu trong thử nghiệm lâm sàng của Hội thực quản Nhật Bản JCOG9516 trên 60 bệnh nhân có 15% đạt đáp ứng hoàn toàn, có thể nghiên cứu của Vinmec có nhiều BN giai đoạn III, do vậy có thể tạo tiềm năng đáp ứng tốt hơn. Kết quả sống thêm Hình 2. Biểu đồ sống thêm toàn bộ (trái) và sống thêm không tiến triển (phải) Tạp chí Ung thư học Việt Nam Số 5-2020-Tập 2 Journal of Oncology Viet Nam - Issue N5-2020-Vol 2 270 Nhận xét và bàn luận: Sống thêm toàn bộ: Tỷ lệ sống thêm toàn bộ đạt 66,7% (16 BN/ 24 BN). Sống thêm 1 năm đạt 72%. Sống thêm toàn bộ trung bình đạt 14,24 ± 1,47 tháng, 95% CI (11,4 ÷ 17,13 tháng). Sống thêm toàn bộ 1 năm đạt 72%, nếu so sánh với Zhang và cs nghiên cứu trên BN ung thư thực quản sau mổ có cả T4a đạt 89,9%, rõ ràng nghiên cứu của chúng tôi thấp hơn rõ rệt, tuy nhiên trong nhóm BN của nghiên cứu này đa số giai đoạn III và IVa, nhóm BN nghiên cứu của Zhang và cs[7] chỉ có BN có chỉ định mổ, giai đoạn lâm sàng 100% BN là giai đoạn II, III. Nếu so sánh sống thêm trung bình với JCOG9615 của Ishida và cs[2] đạt 305,5 ngày (10,2 tháng) thì rõ ràng nghiên cứu của Vinmec cho thời gian sống thêm trung bình đang mức cao hơn. Sống thêm không tiến triển: Tỷ lệ sống thêm không tái phát toàn bộ đạt 45,8% (11 BN/ 24 BN). Sống thêm không tiến triển trung bình đạt: 11,13 ± 1,50 tháng, 95% CI (8,18 ÷ 14,07 tháng). Tác dụng phụ liên quan xạ trị Bảng 6. Độc tính liên quan xạ trị Tác dụng phụ sớm Tác dụng phụ muộn Mức độ N (%) Mức độ N (%) Viêm da G1 5 (20,8%) G1 - G2 - G2 - G3 - G3 - G4 - G4 - Nuốt đau G0 - G0 16 (66,7%) G1 - G1 6 (25%) G2 18 (75%) G2 2 (8,3%) G3 6 (25%) G3 0 Viêm phổi xạ trị G0 11 (45,8%) G0 18 (50%) G1 10 (41,7%) G1 6 (25%) G2 3 (12,5%) G2 G3 - G3 - Nhận xét và bàn luận: Xạ trị thực quản ngực, thể tích chiếu xạ nằm khá sâu trong trung thất, do đó viêm da là dấu hiệu phản ứng đa số nhẹ mức tối thiểu và đa số chỉ bị viêm da vùng thượng đòn - hõm ức khi có xạ trị vào hạch thượng đòn, trung thất trên. Trong phân tích này chúng tôi chỉ gặp 5 BN viêm da độ 1. Viêm thực quản xạ trị (nuốt đau), 100% BN đều có biểu hiện nuốt đau trong quá trình xạ trị và chỉ giảm sau kết thúc xạ trị 2 - 3 tháng, trong đó phản ứng sớm gặp nuốt đau mức độ vừa 18/24 (75%), có 6 BN nuốt đau độ 3 xuất hiện tuần thứ 4 của liệu trình, và phải ngừng ăn và nuôi dưỡng tĩnh mạch hoàn toàn 1 - 2 tuần tùy BN. Theo dõi dài hạn, chỉ có 2 BN (8,3%) còn nuốt đau dai dẳng độ vừa, cả hai BN này đều có hẹp thực quản sau xạ, nong thực quản qua nội soi cải thiện lưu thông cơ học và giảm nuốt đau rõ rệt. Phân tích của Zhang và cs[7] trên 228 BN xạ trị sau mổ cho thấy viêm thực quản xạ trị gặp 18% trong đó độ 3 chiếm 3,5%. Nghiên cứu của chúng tôi có tỷ lệ nuốt đau độ 3 cao gấp nhiều lần vì xạ trị triệt căn sẽ có thể tích chiếu xạ rộng hơn, phần thực quản bị chiếu xạ dài hơn. Viêm phổi xạ trị là tác dụng phụ hạn chế liều, nghiên cứu này chúng tôi chỉ gặp viêm phổi xạ trị mức độ nhẹ, chỉ 3BN độ vừa với triệu chứng ho khan, không khó thở, không cần dùng thuốc, không cần hỗ trợ oxy. Trong phân tích Zhang và cs[7] tỷ lệ viêm phổi cấp xạ trị 15,7%- cao hơn nghiên cứu của Vinmec. KẾT LUẬN EH-VMAT có thể áp dụng an toàn, hiệu quả trong xạ trị ung thư thực quản ngực. TÀI LIỆU THAM KHẢO 1. IARC: 2. Ishida K, Ando N, Yamamoto S, Ide H, Shinoda M. Phase II study of cisplatin and 5-fluorouracil with concurrent radiotherapy in advanced squamous cell carcinoma of the esophagus: a Japan Esophageal Oncology Group (JEOG)/Japan Clinical Oncology Group trial (JCOG9516). Jpn J Clin Oncol. 2005 Feb;35(2):108. 3. Japan Esophageal Society (2016): Japanese Classification of Esophageal Cancer, 11th Edition. Esophagus (2017) 14:1–36. 4. Kyu Hye Choi et al (2018): Dosimetric comparison between modulated arc therapy and static intensity modulated radiotherapy in thoracic esophageal cancer: a single institutional experience. Radiat Oncol J 2018; 36(1): 63-70. 5. Li Yin et al (2012): Volumetric-modulated arc therapy vs c-IMRT in esophageal cancer: A treatment planning comparison. World J Gastroenterol 2012 October 7; 18(37): 5266- 5275. 6. Wu and Xie, et al (2014): IMRT and VMAT for middle esophageal cancer. Journal of Applied clinical Medical Physics, Vol. 15, no. 3. P92-101. Tạp chí Ung thư học Việt Nam Số 5-2020-Tập 2 Journal of Oncology Viet Nam - Issue N5-2020-Vol 2 271 7. Yu CX et al (1995): Intensity-modulated arc therapy with dynamic multileaf collimation: an alternative to tomotherapy. Phys Med Biol 1995; 40: 1435-1449. 8. Zhang et al (2015): Analysis of IMRT for resected thoracic squamous cell carcinoma. Thoracic Cancer 6 (2015) 597-604. Tạp chí Ung thư học Việt Nam Số 5-2020-Tập 2 Journal of Oncology Viet Nam - Issue N5-2020-Vol 2 272 SUMMARY Priliminary outcomes of end-exhale respiratory volumetric modulated arc therapy for treatment of thoracic esophageal carcinoma at Vinmec Times City Internatinal Hospital Purpose: Evaluate priliminarily clinical outcomes and radiation-related adverse effects of end-exhale respiratory volumetric modulated arc therapy (EH-VMAT) for treatment of thoracic esophageal carcinoma. Methods: Retrospectively descriptive study on 24 thoracic esophageal cancers with stage II - IVa (JES 2017 classification cretiria) indicated for perioperative or definitive chemoradiotherapy from August, 2018 to July 2020. Results: 23/24 patients were male, age average 55.6 years-old; 12 patients treated definitively, 23/24 patients have located tumors at middle and lower portions of esophagus. There had been 66.7% patients were clinical stage III. Objective response rate achieved 19,1 % complete response; 41.7% partial response. Mean overall survival was 14.2 months, progression-free survival was 11.1 months, 1 year overall suvival was 72%. Significant early reaction was pain swallowing grade 2 seen among 75% patients, radiation pneumonitis grade 1 seen in 41,7%, very soon recovery with conventional supportive medications. Late toxicities were 25% patients with grade 1 pneumonitis, 8,3% patients with esophageal stenosis grade 2 (painful swallow). Conclusion: EH-VMAT was safe and effectiveness in management of thoracic esophageal carcinoma. Keywords: Esophageal cancer, Intensity-modulated radiotherapy, Volumetric-Modulated Arc Therapy (VMAT), Dosimetric comparison.
File đính kèm:
 ket_qua_lam_sang_ban_dau_dieu_tri_ung_thu_thuc_quan_nguc_su.pdf
ket_qua_lam_sang_ban_dau_dieu_tri_ung_thu_thuc_quan_nguc_su.pdf

