Kết quả điều trị giãn não thất bằng phẫu thuật dẫn lưu não thất ổ bụng
Đánh giá kết quả điều trị phẫu thuật dẫn lưu não thất ổ bụng trong điều trị giãn
não thất (GNT) ở người trưởng thành. Đối tượng và phương pháp: Nghiên cứu mô tả, cắt
ngang, hồi cứu 68 bệnh nhân (BN) được chẩn đoán và điều trị phẫu thuật não úng thuỷ tại
Bệnh viện E từ 1/2017 - 6/2020. Kết quả: Tuổi trung bình: 46,4 ± 18,9, tỷ lệ nam/nữ: 2,5/1;
chấn thương sọ não (CTSN) là nguyên nhân thường gặp nhất (60,3%). 75% được đặt dẫn lưu
tại sừng trán; 54,41% trường hợp áp lực dịch não tuỷ tăng trong mổ; tỷ lệ biến chứng chung là 3%.
Điểm GCS (Glasgow Coma Scale) cải thiện rõ rệt sau mổ, nhưng điểm GOS (Glassgow
Outcome Scale) không khác biệt giữa thời điểm ra viện và sau 3 tháng. Kết luận: Phẫu thuật
dẫn lưu não thất ổ bụng là phương pháp an toàn, có hiệu quả trong điều trị GNT ở người
trưởng thành.

Trang 1

Trang 2
Trang 3
Trang 4
Trang 5

Trang 6
Tóm tắt nội dung tài liệu: Kết quả điều trị giãn não thất bằng phẫu thuật dẫn lưu não thất ổ bụng

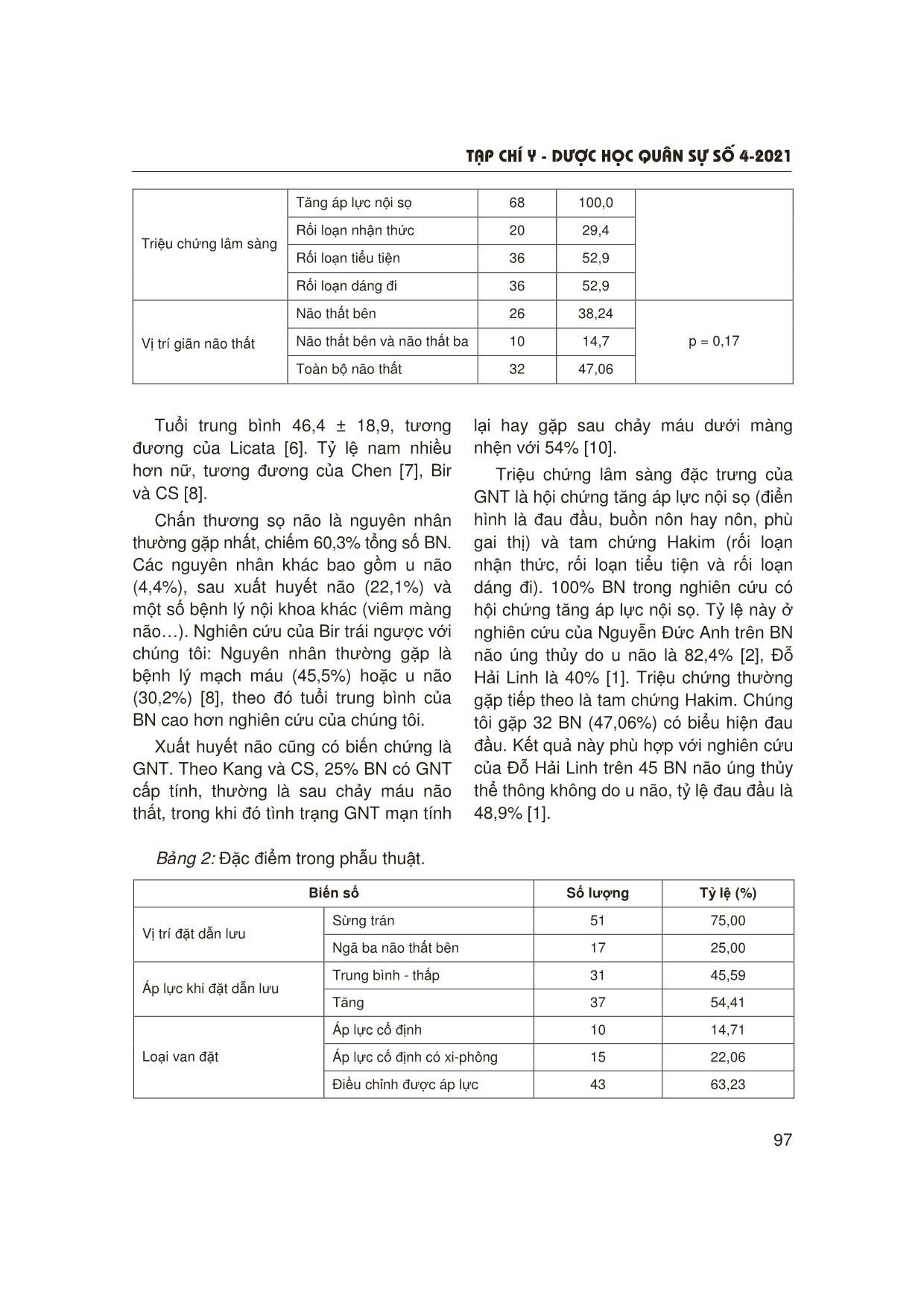
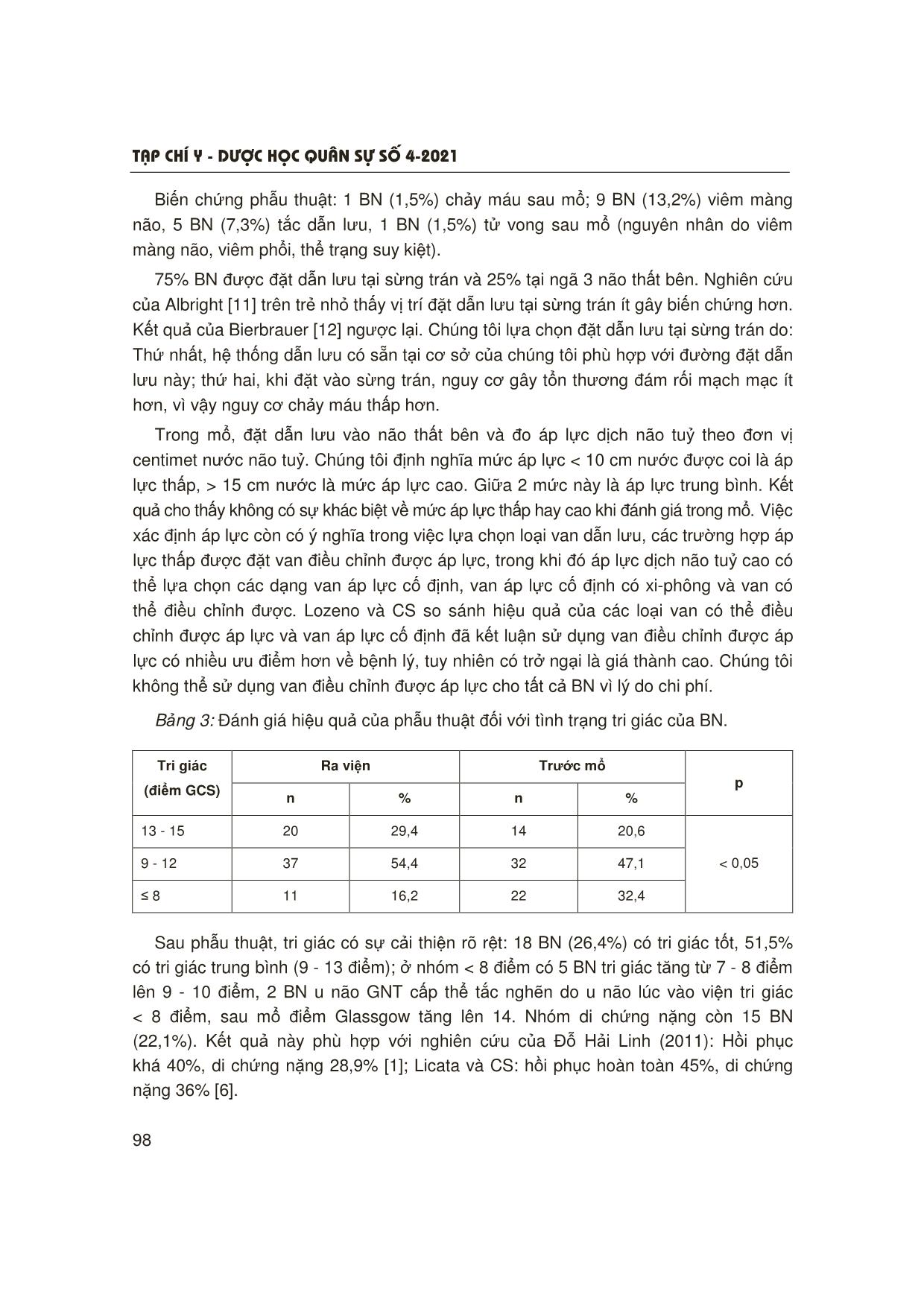
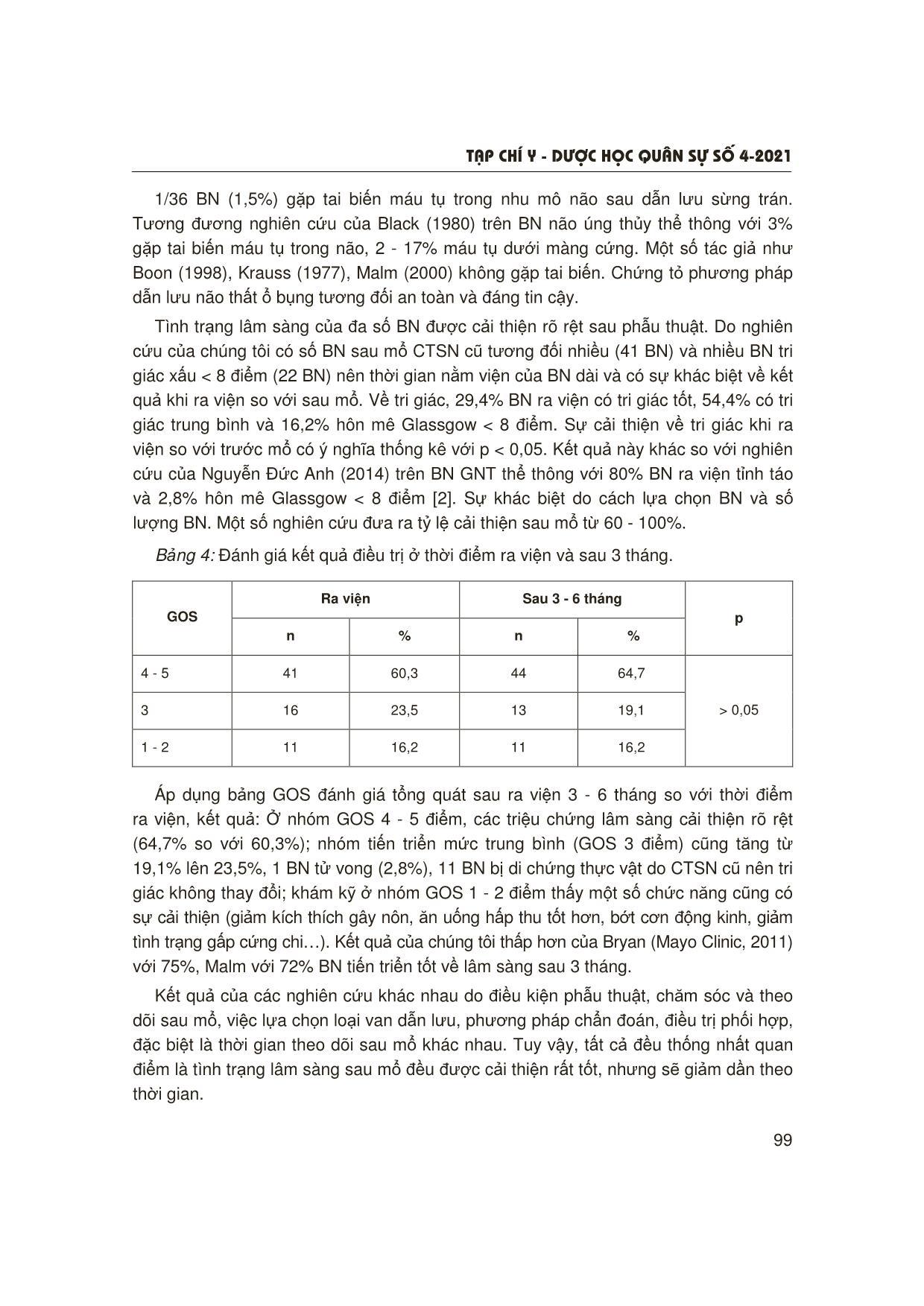
T¹p chÝ y - d−îc häc qu©n sù sè 4-2021 95 1Bệnh viện Việt Đức Người phản hồi: Ngô Mạnh Hùng (ngomanhhung2000@gmail.com) Ngày nhận bài: 24/12/2020 Ngày bài báo được đăng: 10/3/2021 KẾT QUẢ ĐIỀU TRỊ GIÃN NÃO THẤT BẰNG PHẪU THUẬT DẪN LƯU NÃO THẤT Ổ BỤNG Ngô Mạnh Hùng1 TÓM TẮT Mục tiêu: Đánh giá kết quả điều trị phẫu thuật dẫn lưu não thất ổ bụng trong điều trị giãn não thất (GNT) ở người trưởng thành. Đối tượng và phương pháp: Nghiên cứu mô tả, cắt ngang, hồi cứu 68 bệnh nhân (BN) được chẩn đoán và điều trị phẫu thuật não úng thuỷ tại Bệnh viện E từ 1/2017 - 6/2020. Kết quả: Tuổi trung bình: 46,4 ± 18,9, tỷ lệ nam/nữ: 2,5/1; chấn thương sọ não (CTSN) là nguyên nhân thường gặp nhất (60,3%). 75% được đặt dẫn lưu tại sừng trán; 54,41% trường hợp áp lực dịch não tuỷ tăng trong mổ; tỷ lệ biến chứng chung là 3%. Điểm GCS (Glasgow Coma Scale) cải thiện rõ rệt sau mổ, nhưng điểm GOS (Glassgow Outcome Scale) không khác biệt giữa thời điểm ra viện và sau 3 tháng. Kết luận: Phẫu thuật dẫn lưu não thất ổ bụng là phương pháp an toàn, có hiệu quả trong điều trị GNT ở người trưởng thành. * Từ khóa: Chấn thương sọ não; Giãn não thất; Não úng thủy. The Results of Hydrocephalus Treated by Ventriculoperitoneal Shunt Summary Objectives: To assess the surgical results of ventriculoperitoneal shunt for hydrocephalus in adults. Subjects and methods: A cross-sectional, retrospective, descriptive study with 68 patients with hydrocephalus diagnosed and surgically treated in E Hospital from Jan 2017 to June 2020. Results: Mean age 46.4 ± 18.9; male/female ratio: 2.5/1; trauma brain injury was the most common cause of hydrocephalus (60.3%). 75% of patients had the ventricular catheter through the frontal horn. 54.11% of cases had the cerebrospinal fluid (CSF) at a high level. The complication rate was 3%. There was a significant difference in GCS point post-surgery compared to pre-surgery but no significant difference in GOS at three months follow-up versus discharge time was found. Conclusion: Ventriculoperitoneal shunt surgery was safe and useful in the treatment of hydrocephalus in adults. * Keywords: Trauma brain injury; Ventricular dilation; Hydrocephalus. ĐẶT VẤN ĐỀ Giãn não thất là tình trạng ứ đọng quá mức dịch não tuỷ trong hệ thống não thất, khiến các não thất phình giãn gây tăng áp lực nội sọ. Theo bệnh sinh, GNT được chia thành thể thông, trong đó lưu thông dịch não tuỷ không bị bít tắc và thể bít tắc. Có nhiều phương pháp điều trị GNT: T¹p chÝ y - d−îc häc qu©n sù sè 4-2021 96 Điều trị nội khoa phẫu thuật mở thông sàn não thất ba và dẫn lưu não thất ổ bụng [1]. Trong đó, dẫn lưu não thất ổ bụng là phương pháp đơn giản, phổ biến, có thể áp dụng ở nhiều trung tâm [2]. Chúng tôi tiến hành nghiên cứu này nhằm: Đánh giá kết quả phẫu thuật dẫn lưu não thất ổ bụng trong điều trị GNT ở người trưởng thành. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU 1. Đối tượng nghiên cứu 68 BN não úng thủy được phẫu thuật dẫn lưu não thất - ổ bụng tại Khoa Phẫu thuật Thần kinh, Bệnh viện E từ 1/2017 - 6/2020. Chẩn đoán xác định dựa vào lâm sàng và chẩn đoán hình ảnh. * Tiêu chuẩn lựa chọn: - Bệnh nhân ≥ 18 tuổi được chẩn đoán não úng thủy do nhiều nguyên nhân khác nhau. - Được phẫu thuật đặt dẫn lưu não thất ổ bụng. - Hồ sơ bệnh án, phim chụp đầy đủ thông tin. - Khám lại sau ít nhất 3 tháng. * Tiêu chuẩn loại trừ: - Không đủ hồ sơ bệnh án, phim chụp. - Bệnh nhân không đồng ý tham gia nghiên cứu. 2. Phương pháp nghiên cứu * Thiết kế nghiên cứu: Mô tả, cắt ngang, hồi cứu. * Các biến số nghiên cứu: Tuổi, giới, nguyên nhân gây não úng thuỷ, tình trạng tri giác lúc vào viện, triệu chứng lâm sàng lúc vào viện, hình ảnh chẩn đoán lúc vào viện, kết quả điều trị phẫu thuật và biến chứng, kết quả theo dõi sau mổ 3 - 6 tháng theo thang điểm GOS. * Xử lý số liệu: Bằng phần mềm SPSS 20.0. * Đạo đức nghiên cứu: Nghiên cứu được thông qua và chấp thuận bởi Hội đồng Đạo đức Trường Đại học Y Hà Nội. Toàn bộ dữ liệu nghiên cứu được mã hoá, loại bỏ thông tin cá nhân của BN, được BN cho phép sử dụng và chỉ dùng với mục đích nghiên cứu khoa học. KẾT QUẢ NGHIÊN CỨU VÀ BÀN LUẬN Bảng 1: Đặc điểm nhân chủng học, triệu chứng lâm sàng và chẩn đoán hình ảnh. Biến số Giá trị Tuổi n % 18 - 89 (46,4 ± 18,9) Giới (nữ) 19 27,9 Nam/nữ = 2,5/1 Sau phẫu thuật CTSN 41 60,3 Sau xuất huyết não 15 22,1 U não 3 4,4 Nguyên nhân Bệnh nội khoa 9 13,2 p = 0,03 T¹p chÝ y - d−îc häc qu©n sù sè 4-2021 97 Tăng áp lực nội sọ 68 100,0 Rối loạn nhận thức 20 29,4 Rối loạn tiểu tiện 36 52,9 Triệu chứng lâm sàng Rối loạn dáng đi 36 52,9 Não thất bên 26 38,24 Não thất bên và não thất ba 10 14,7 Vị trí giãn não thất Toàn bộ não thất 32 47,06 p = 0,17 Tuổi trung bình 46,4 ± 18,9, tương đương của Licata [6]. Tỷ lệ nam nhiều hơn nữ, tương đương của Chen [7], Bir và CS [8]. Chấn thương sọ não là nguyên nhân thường gặp nhất, chiếm 60,3% tổng số BN. Các nguyên nhân khác bao gồm u não (4,4%), sau xuất huyết não (22,1%) và một số bệnh lý nội khoa khác (viêm màng não). Nghiên cứu của Bir trái ngược với chúng tôi: Nguyên nhân thường gặp là bệnh lý mạch máu (45,5%) hoặc u não (30,2%) [8], theo đó tuổi trung bình của BN cao hơn nghiên cứu của chúng tôi. Xuất huyết não cũng có biến chứng là GNT. Theo Kang và CS, 25% BN có GNT cấp tính, thường là sau chảy máu não thất, trong khi đó tình trạng GNT mạn tính lại hay gặp sau chảy máu dưới màng nhện với 54% [10]. Triệu chứng lâm sàng đặc trưng của GNT là hội chứng tăng áp lực nội sọ (điển hình là đau đầu, buồn nôn hay nôn, phù gai thị) và tam chứng Hakim (rối loạn nhận thức, rối loạn tiểu tiện và rối loạn dáng đi). 100% BN trong nghiên cứu có hội chứng tăng áp lực nội sọ. Tỷ lệ này ở nghiên cứu của Nguyễn Đức Anh trên BN não úng thủy do u não là 82,4% [2], Đỗ Hải Linh là 40% [1]. Triệu chứng thường gặp tiếp theo là tam chứng Hakim. Chúng tôi gặp 32 BN (47,06%) có biểu hiện đau đầu. Kết quả này phù hợp với nghiên cứu của Đỗ Hải Linh trên 45 BN não úng thủy thể thông không do u não, tỷ lệ đau đầu là 48,9% [1]. Bảng 2: Đặc điểm trong phẫu thuật. Biến số Số lượng Tỷ lệ (%) Sừng trán 51 75,00 Vị trí đặt dẫn lưu Ngã ba não thất bên 17 25,00 Trung bình - thấp 31 45,59 Áp lực khi đặt dẫn lưu Tăng 37 54,41 Áp lực cố định 10 14,71 Áp lực cố định có xi-phông 15 22,06 Loại van đặt Điều chỉnh được áp lực 43 63,23 T¹p chÝ y - d−îc häc qu©n sù sè 4-2021 98 Biến chứng phẫu thuật: 1 BN (1,5%) chảy máu sau mổ; 9 BN (13,2%) viêm màng não, 5 BN (7,3%) tắc dẫn lưu, 1 BN (1,5%) tử vong sau mổ (nguyên nhân do viêm màng não, viêm phổi, thể trạng suy kiệt). 75% BN được đặt dẫn lưu tại sừng trán và 25% tại ngã 3 não thất bên. Nghiên cứu của Albright [11] trên trẻ nhỏ thấy vị trí đặt dẫn lưu tại sừng trán ít gây biến chứng hơn. Kết quả của Bierbrauer [12] ngược lại. Chúng tôi lựa chọn đặt dẫn lưu tại sừng trán do: Thứ nhất, hệ thống dẫn lưu có sẵn tại cơ sở của chúng tôi phù hợp với đường đặt dẫn lưu này; thứ hai, khi đặt vào sừng trán, nguy cơ gây tổn thương đám rối mạch mạc ít hơn, vì vậy nguy cơ chảy máu thấp hơn. Trong mổ, đặt dẫn lưu vào não thất bên và đo áp lực dịch não tuỷ theo đơn vị centimet nước não tuỷ. Chúng tôi định nghĩa mức áp lực < 10 cm nước được coi là áp lực thấp, > 15 cm nước là mức áp lực cao. Giữa 2 mức này là áp lực trung bình. Kết quả cho thấy không có sự khác biệt về mức áp lực thấp hay cao khi đánh giá trong mổ. Việc xác định áp lực còn có ý nghĩa trong việc lựa chọn loại van dẫn lưu, các trường hợp áp lực thấp được đặt van điều chỉnh được áp lực, trong khi đó áp lực dịch não tuỷ cao có thể lựa chọn các dạng van áp lực cố định, van áp lực cố định có xi-phông và van có thể điều chỉnh được. Lozeno và CS so sánh hiệu quả của các loại van có thể điều chỉnh được áp lực và van áp lực cố định đã kết luận sử dụng van điều chỉnh được áp lực có nhiều ưu điểm hơn về bệnh lý, tuy nhiên có trở ngại là giá thành cao. Chúng tôi không thể sử dụng van điều chỉnh được áp lực cho tất cả BN vì lý do chi phí. Bảng 3: Đánh giá hiệu quả của phẫu thuật đối với tình trạng tri giác của BN. Ra viện Trước mổ Tri giác (điểm GCS) n % n % p 13 - 15 20 29,4 14 20,6 9 - 12 37 54,4 32 47,1 ≤ 8 11 16,2 22 32,4 < 0,05 Sau phẫu thuật, tri giác có sự cải thiện rõ rệt: 18 BN (26,4%) có tri giác tốt, 51,5% có tri giác trung bình (9 - 13 điểm); ở nhóm < 8 điểm có 5 BN tri giác tăng từ 7 - 8 điểm lên 9 - 10 điểm, 2 BN u não GNT cấp thể tắc nghẽn do u não lúc vào viện tri giác < 8 điểm, sau mổ điểm Glassgow tăng lên 14. Nhóm di chứng nặng còn 15 BN (22,1%). Kết quả này phù hợp với nghiên cứu của Đỗ Hải Linh (2011): Hồi phục khá 40%, di chứng nặng 28,9% [1]; Licata và CS: hồi phục hoàn toàn 45%, di chứng nặng 36% [6]. T¹p chÝ y - d−îc häc qu©n sù sè 4-2021 99 1/36 BN (1,5%) gặp tai biến máu tụ trong nhu mô não sau dẫn lưu sừng trán. Tương đương nghiên cứu của Black (1980) trên BN não úng thủy thể thông với 3% gặp tai biến máu tụ trong não, 2 - 17% máu tụ dưới màng cứng. Một số tác giả như Boon (1998), Krauss (1977), Malm (2000) không gặp tai biến. Chứng tỏ phương pháp dẫn lưu não thất ổ bụng tương đối an toàn và đáng tin cậy. Tình trạng lâm sàng của đa số BN được cải thiện rõ rệt sau phẫu thuật. Do nghiên cứu của chúng tôi có số BN sau mổ CTSN cũ tương đối nhiều (41 BN) và nhiều BN tri giác xấu < 8 điểm (22 BN) nên thời gian nằm viện của BN dài và có sự khác biệt về kết quả khi ra viện so với sau mổ. Về tri giác, 29,4% BN ra viện có tri giác tốt, 54,4% có tri giác trung bình và 16,2% hôn mê Glassgow < 8 điểm. Sự cải thiện về tri giác khi ra viện so với trước mổ có ý nghĩa thống kê với p < 0,05. Kết quả này khác so với nghiên cứu của Nguyễn Đức Anh (2014) trên BN GNT thể thông với 80% BN ra viện tỉnh táo và 2,8% hôn mê Glassgow < 8 điểm [2]. Sự khác biệt do cách lựa chọn BN và số lượng BN. Một số nghiên cứu đưa ra tỷ lệ cải thiện sau mổ từ 60 - 100%. Bảng 4: Đánh giá kết quả điều trị ở thời điểm ra viện và sau 3 tháng. Ra viện Sau 3 - 6 tháng GOS n % n % p 4 - 5 41 60,3 44 64,7 3 16 23,5 13 19,1 1 - 2 11 16,2 11 16,2 > 0,05 Áp dụng bảng GOS đánh giá tổng quát sau ra viện 3 - 6 tháng so với thời điểm ra viện, kết quả: Ở nhóm GOS 4 - 5 điểm, các triệu chứng lâm sàng cải thiện rõ rệt (64,7% so với 60,3%); nhóm tiến triển mức trung bình (GOS 3 điểm) cũng tăng từ 19,1% lên 23,5%, 1 BN tử vong (2,8%), 11 BN bị di chứng thực vật do CTSN cũ nên tri giác không thay đổi; khám kỹ ở nhóm GOS 1 - 2 điểm thấy một số chức năng cũng có sự cải thiện (giảm kích thích gây nôn, ăn uống hấp thu tốt hơn, bớt cơn động kinh, giảm tình trạng gấp cứng chi). Kết quả của chúng tôi thấp hơn của Bryan (Mayo Clinic, 2011) với 75%, Malm với 72% BN tiến triển tốt về lâm sàng sau 3 tháng. Kết quả của các nghiên cứu khác nhau do điều kiện phẫu thuật, chăm sóc và theo dõi sau mổ, việc lựa chọn loại van dẫn lưu, phương pháp chẩn đoán, điều trị phối hợp, đặc biệt là thời gian theo dõi sau mổ khác nhau. Tuy vậy, tất cả đều thống nhất quan điểm là tình trạng lâm sàng sau mổ đều được cải thiện rất tốt, nhưng sẽ giảm dần theo thời gian. T¹p chÝ y - d−îc häc qu©n sù sè 4-2021 100 KẾT LUẬN Qua nghiên cứu 68 trường hợp GNT được điều trị bằng phẫu thuật dẫn lưu não thất ổ bụng, chúng tôi rút ra kết luận: CTSN là nguyên nhân thường gặp nhất. Tri giác BN cải thiện có ý nghĩa sau dẫn lưu. Tuy nhiên, chất lượng sống của BN không cải thiện sau 3 tháng ra viện. Cần chăm sóc và phục hồi chức năng tốt ở BN GNT. TÀI LIỆU THAM KHẢO 1. Đỗ Hải Linh. Nghiên cứu đặc điểm lâm sàng, chẩn đoán hình ảnh và kết quả phẫu thuật dẫn lưu não thất ổ bụng trong điều trị não úng thuỷ thể thông do chấn thương tại Bệnh viện Việt Đức. Luận văn Thạc sĩ Y học. Trường Đại học Y Hà Nội 2011. 2. Nguyễn Đức Anh. Đặc điểm lâm sàng, chẩn đoán hình ảnh não úng thuỷ thể thông người lớn và kết quả điều trị bằng phương pháp dẫn lưu não thất ổ bụng. Trường Đại học Y Hà Nội 2014. 3. Pande A, et al. Endoscopic third ventriculostomy versus ventriculoperitoneal shunt in pediatric and adult population: A systematic review and meta-analysis. Neurosurg Rev 2020. 4. Zucchelli M, et al. Shunted hydrocephalus: Who has more chances to get rid of the shunt? World Neurosurg 2019; 125:229-235. 5. Isaacs AM, et al. Age-specific global epidemiology of hydrocephalus: Systematic review, metanalysis and global birth surveillance. PLoS One 2018; 13(10):e0204926. 6. Licata C, et al. Post-traumatic hydrocephalus. J Neurosurg Sci 2001; 45(3):141-149. 7. Chen IH, et al. Effectiveness of shunting in patients with normal pressure hydrocephalus predicted by temporary, controlled-resistance, continuous lumbar drainage: A pilot study. J Neurol Neurosurg Psychiatry 1994; 57(11):1430-1432. 8. Bir SC, et al. Epidemiology of adult- onset hydrocephalus: Institutional experience with 2001 patients. Neurosurg Focus 2016; 41(3):e5. 9. Filis AK, K Aghayev, FD Vrionis. Cerebrospinal fluid and hydrocephalus: Physiology, diagnosis, and treatment. Cancer Control 2017; 24(1):6-8. 10. Kang P, et al. Factors associated with acute and chronic hydrocephalus in nonaneurysmal subarachnoid hemorrhage. Neurocrit Care 2016; 24(1):104-109. 11. Albright AL, SJ Haines, FH Taylor. Function of parietal and frontal shunts in childhood hydrocephalus. J Neurosurg 1988; 69(6):883-886. 12. Bierbrauer KS, et al. A prospective, randomized study of shunt function and infections as a function of shunt placement. Pediatr Neurosurg 1990; 16(6):287-291.
File đính kèm:
 ket_qua_dieu_tri_gian_nao_that_bang_phau_thuat_dan_luu_nao_t.pdf
ket_qua_dieu_tri_gian_nao_that_bang_phau_thuat_dan_luu_nao_t.pdf

