Đánh giá và kiểm soát nguy cơ tim mạch ở người có bệnh động mạch ngoại vi
• Bệnh nhân nam 62 tuổi.
• Hút thuốc lá 30 điếu/ngày
• Lý do đến khám bệnh: vì triệu chứng đau
cách hồi
• Đến khám tháng 2-2016
• Điều trị bệnh ĐMV năm 2008:
– Stent LAD and RCA
• Tiền sử gia đình: Cha có bệnh ĐM ngoại vi
Trường hợp lâm sàng

Trang 1
Trang 2
Trang 3
Trang 4

Trang 5

Trang 6

Trang 7

Trang 8

Trang 9

Trang 10
Tải về để xem bản đầy đủ
Bạn đang xem 10 trang mẫu của tài liệu "Đánh giá và kiểm soát nguy cơ tim mạch ở người có bệnh động mạch ngoại vi", để tải tài liệu gốc về máy hãy click vào nút Download ở trên
Tóm tắt nội dung tài liệu: Đánh giá và kiểm soát nguy cơ tim mạch ở người có bệnh động mạch ngoại vi

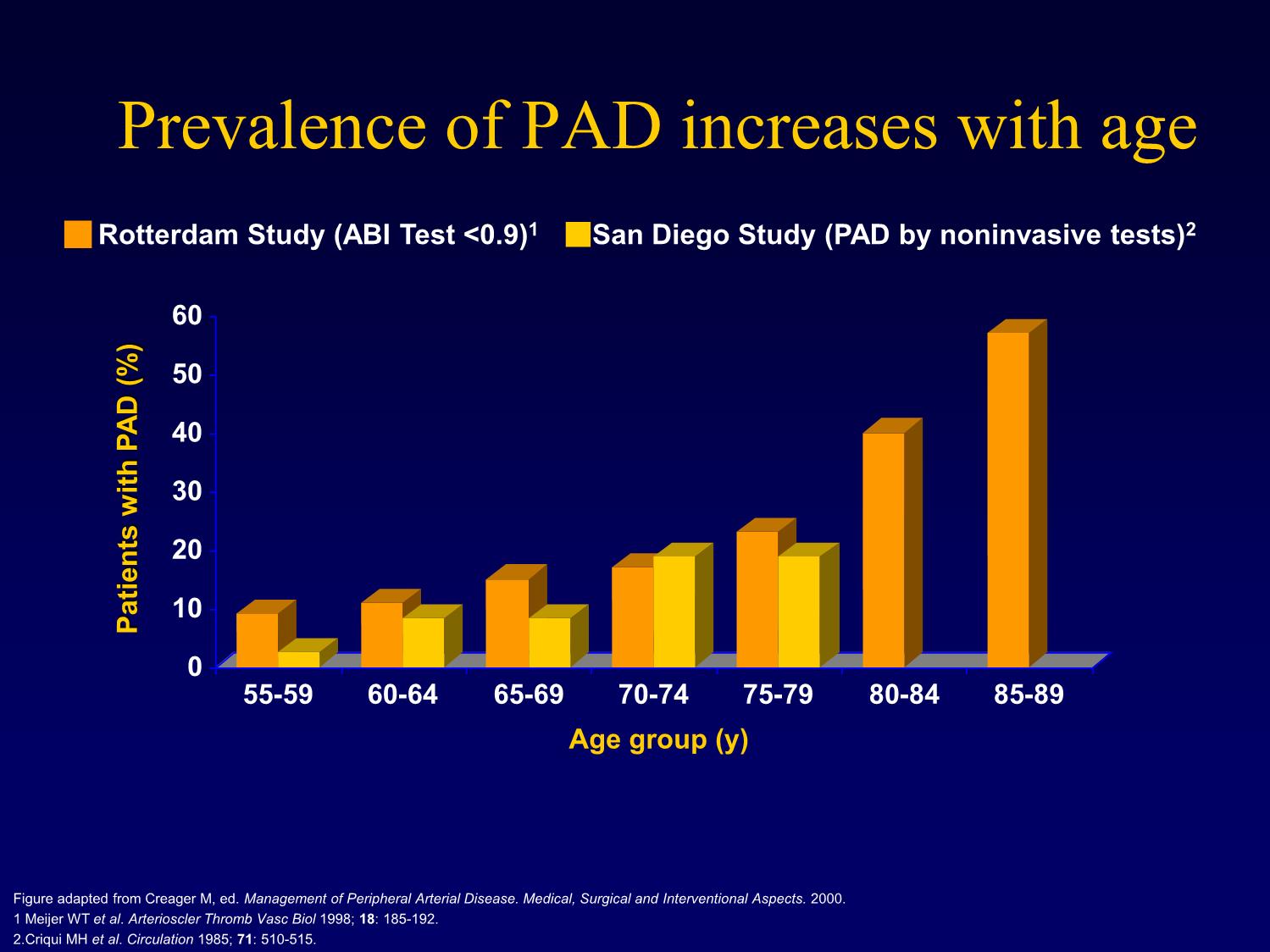
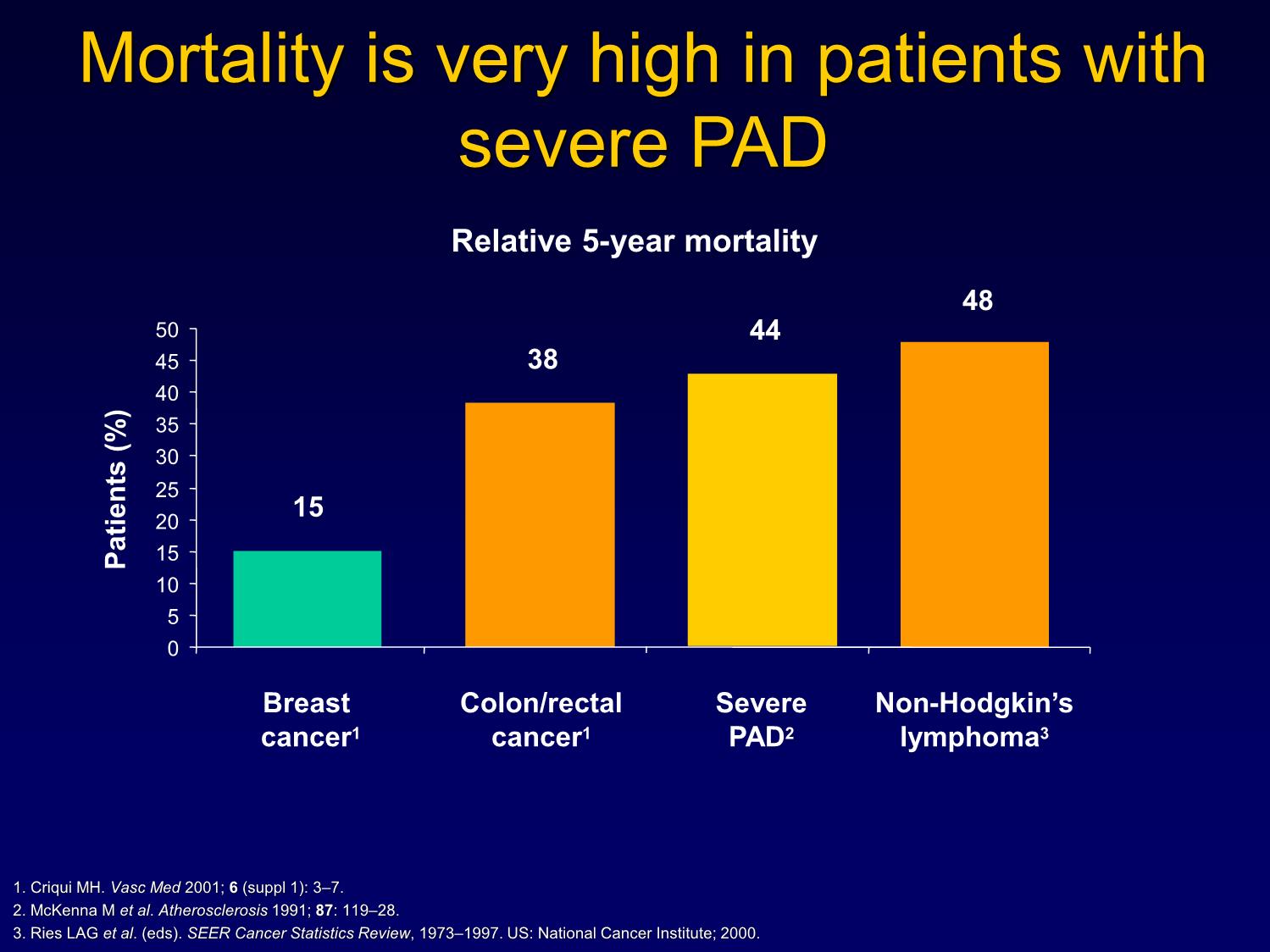
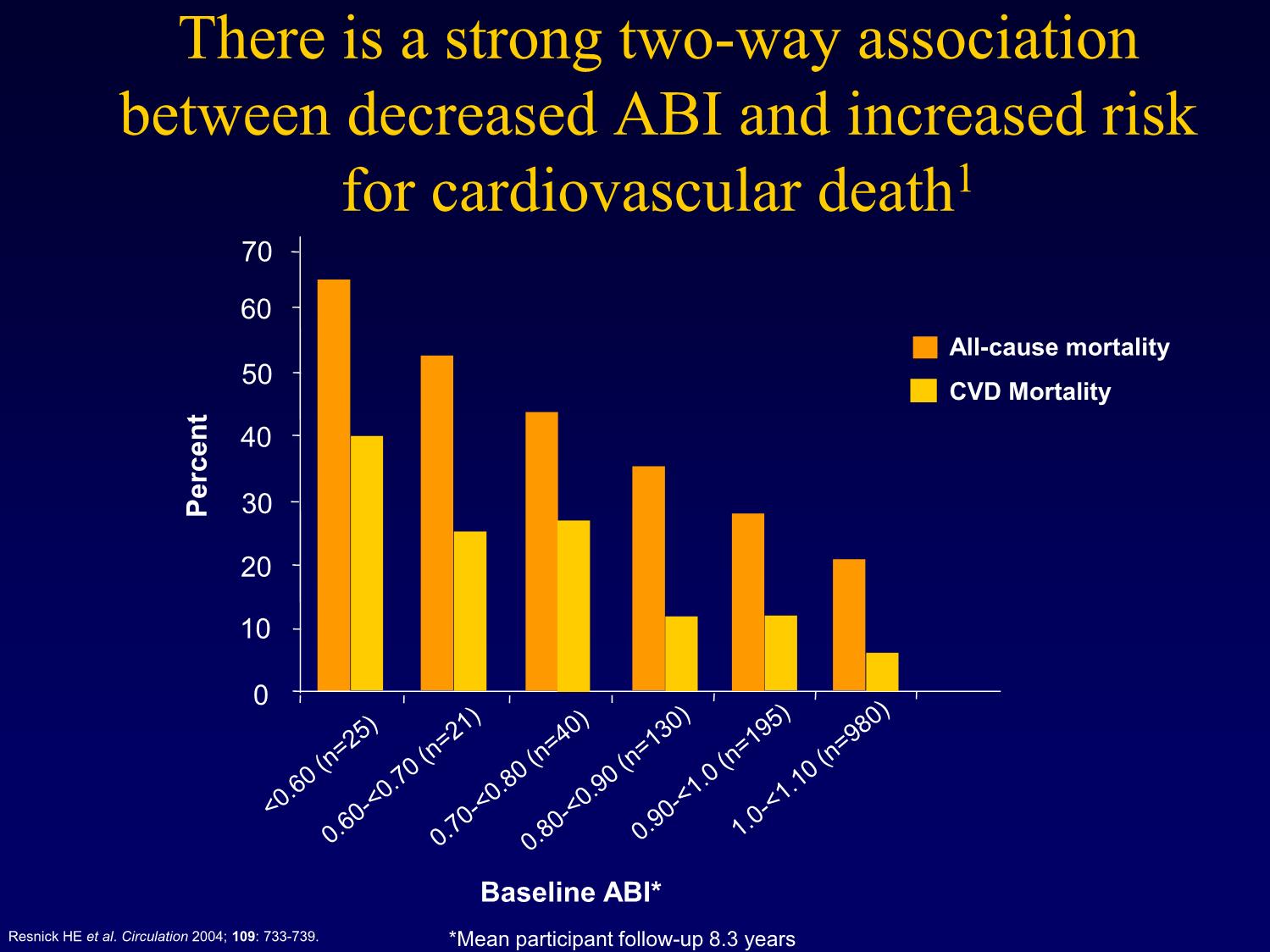
HỘI NGHỊ TĂNG HUYẾT ÁP VIỆT NAM LẦN THỨ HAI Hà nội - 5/2016 ĐÁNH GIÁ VÀ KIỂM SOÁT NGUY CƠ TIM MẠCH Ở NGƯỜI CÓ BỆNH ĐỘNG MẠCH NGOẠI VI TS.BS.Nguyễn Thị Thu Hoài Viện Tim Mạch Quốc Gia Việt Nam Prevalence of PAD increases with age Rotterdam Study (ABI Test <0.9)1 San Diego Study (PAD by noninvasive tests)2 60 50 40 30 20 10 Patients with PAD (%) Patients withPAD 0 55-59 60-64 65-69 70-74 75-79 80-84 85-89 Age group (y) Figure adapted from Creager M, ed. Management of Peripheral Arterial Disease. Medical, Surgical and Interventional Aspects. 2000. 1 Meijer WT et al. Arterioscler Thromb Vasc Biol 1998; 18: 185-192. 2.Criqui MH et al. Circulation 1985; 71: 510-515. Mortality is very high in patients with severe PAD Relative 5-year mortality 48 50 44 45 38 40 35 30 25 15 20 15 Patients Patients (%) 10 5 0 Breast Colon/rectal Severe Non-Hodgkin’s cancer1 cancer1 PAD2 lymphoma3 1. Criqui MH. Vasc Med 2001; 6 (suppl 1): 3–7. 2. McKenna M et al. Atherosclerosis 1991; 87: 119–28. 3. Ries LAG et al. (eds). SEER Cancer Statistics Review, 1973–1997. US: National Cancer Institute; 2000. There is a strong two-way association between decreased ABI and increased risk for cardiovascular death1 70 60 All-cause mortality 50 CVD Mortality 40 Percent 30 20 10 0 Baseline ABI* Resnick HE et al. Circulation 2004; 109: 733-739. *Mean participant follow-up 8.3 years PAD and Limb Loss • 10 million people in USA have PDA • In 1996: 128,588 individuals lost limbs due to PDA • Amputation amongs people with PDA: 2,174 people, including many people with diabetes. • Risk of limb loss due to PDA increased with age, more in men than women. Trường hợp lâm sàng • Bn nam 62 tuổi. • Hút thuốc lá 30 điếu/ngày • Lý do đến khám bệnh: vì triệu chứng đau cách hồi • Đến khám tháng 2-2016 • Điều trị bệnh ĐMV năm 2008: – Stent LAD and RCA • Tiền sử gia đình: Cha có bệnh ĐM ngoại vi Khám lâm sàng • Mạch chi dưới bên phải yếu • HA = 155/95 mmHg • TS tim = 80 ck/p • Cân nặng = 87 kg • BMI = 33.2 kg/m2 Thuốc đang dùng • Amlodipine 5 mg/ngày Xét nghiệm máu • Đường máu lúc đói = 6,4 mmol/l (115 mg/dL) • HbA1C = 5,9% • Total cholesterol = 237 mg/dL • HDL cholesterol = 41 mg/dL • LDL cholesterol = 169 mg/dL • Triglycerides = 127 mg/dL Các thăm dò chức năng • ĐTĐ 12 chuyển đạo: • Nhịp xoang đều 80ck/p, trục xu hướng trái. • XQ tim phổi: bt • Siêu âm tim: • Các thành thất trái dày nhẹ, EF 63% • NPGS âm tính về mặt BTTMCB Huyết áp tâm thu khi nghỉ Phải Index Trái Index Cánh tay 152 154 Đùi 84 .55 111 .72 Bắp chân 102 .66 108 .70 Cổ chân 97 .63 107 .69 (PT) Cổ chân 92 .60 106 .69 (DP) NPGS điện tâm đồ (thảm chạy) • 9.0 phút • Ngừng NPGS vì đau chân phải • TS tim 82 132 bpm (83,5% TS tim lý thuyết tối đa) • HA: 145/95 190/102 mmHg • Không có biến đổi ST-T trên ĐTĐ 200 Left arm SBP 180 Right PT SBP 160 Left PT SBP 140 120 100 0.61 80 0.39 0.32 60 0.21 0.54 40 SystolicBlood Pressure 0.28 20 0.19 0.25 0 0 2 4 6 8 10 12 Time Post-Exercise Figure 1. Systolic blood pressures post-exercise and ankle/arm indices for left brachial, right posterior tibial, and left posterior tibial arteries. Các vấn đề còn tồn tại ở bn này? • Giảm dung nạp với gắng sức • Huyết áp vẫn còn cao, mặc dù đang được điều trị. • Kiểm soát lipid máu chưa đạt • Không uống thuốc Aspirin • Không uống thuốc UCMC • Chưa từng được tham gia chương trình tập luyện PHCN. • Chưa bỏ hút thuốc lá. Bệnh động mạch ngoại vi • Bệnh ĐM ngoại vi có triệu chứng: đau cách hồi, hạn chế khả năng đi lại và hoạt động thể lực. • Nguy cơ biến cố tim mạch cao (NMCT cấp, đột quỵ: ~2%/năm) • Tỷ lệ tử vong cao = 8.2%/năm so với 6.3%/năm ở các bn sau NMCT. Caro J et al. BMC Cardiovasc Disord 2005;5:14-19 Bệnh ĐM ngoại vi • Tiến triển của bệnh liên quan rõ rệt với hút thuốc lá, tỷ lệ TC/HDL-C, HbA1C, CRP-hs, HA tâm thu. Aboyans V et al. Circulation 2006;113:2623-2629 • Kiểm soát các yếu tố nguy cơ ở bn bị bệnh ĐM ngoại vi còn chưa tốt, so với các bn tim mạch khác. • Không những không được dùng đầy đủ statin, chẹn bêta, mà cả UCMC và thuốc kháng ngưng tập tiểu cầu cũng không được dùng đầy đủ. Bongard V et al. Euro J Cardiovasc Prev Rehabil 2004:11:394-402 Table 1. Cardio-protective medication use in ischemic stroke and PAD compared to myocardial infarction patients in 3 French observational studies, 1999-2000. Drug class Myocardial Ischemic PAD Infarction Stroke N = 3998 N = 5341 N = 3129 Anti-platelets 82.7% 72.2% 78.7% Anti-coagulants 11.8% 14.3% 8.5% Beta blockers 60.0% 22.8% 15.7% ACE inhibitor 45.4% 40.9% 38.5% or ARB Statins 61.7% 32.5% 40.4% Bongard V et al. Euro J Cardiovasc Prev Rehabil 2004;11:394-402 Câu hỏi • Bệnh nhân có cần được tái tưới máu hay không? • Bệnh nhân này có nên được dự phòng thứ phát các bệnh tim mạch hay không? • Các yếu tố nguy cơ đã được kiểm soát tốt chưa? • Khuyên BN thay đổi lối sống như thế nào? • Các thuốc nên dùng? Các thăm dò không xâm nhập về mạch máu • Đo ABI • Siêu âm Doppler mạch. • Đo huyết áp từng đoạn chi dưới • MSCT The Ankle-Brachial Index Lower extremity systolic pressure ABI = Brachial artery systolic pressure • The ankle-brachial index is 95% sensitive and 99% specific for PAD • Establishes the PAD diagnosis • Identifies a population at high risk of CV ischemic events • “Population at risk” can be clinically & epidemiologically defined: Exertional leg symptoms, non- healing wounds, age > 70, age > 50 years with a history of smoking or diabetes. • Toe-brachial index (TBI) useful in individuals with non-compressible pedal pulses Lijmer JG. Ultrasound Med Biol 1996;22:391-8; Feigelson HS. Am J Epidemiol 1994;140:526-34; Baker JD. Surgery 1981;89:134-7; Ouriel K. Arch Surg 1982;117:1297-13; Carter SA. J Vasc Surg 2001;33:708-14 Exercise ABI • Confirms the PAD diagnosis • Assesses the functional severity of claudication • May “unmask” PAD when resting the ABI is normal Đánh giá nguy cơ tim mạch 1. Framingham Risk Score 2. ATP IV 3. PROCAM 4. QRISK 5. Reynolds 6. EURO-SCORE 7. Pooled Cohort Điều trị làm giảm đau cách hồi? 1. Phẫu thuật bắc cầu ĐM 2. Can thiệp ĐM qua da 3. Điều trị nội khoa + PHCN AHA/ACC Secondary Prevention Guidelines: 2011 Update • Smoking – Complete cessation – Avoidance of environmental tobacco smoke • Blood pressure – BP < 140/90 – Initial agents beta blocker and ACE-I – Add HCTZ or other agent as needed • Lipids – LDL < 100 mg/dL (< 70 mg/dL reasonable) – Non-HDL < 130 mg/dL (< 100 mg/dL reasonable) if TG > 200 mg/dL • Physical activity – Minimum 30 minutes 7 days per week – Cardiac rehabilitation for high risk patients – Recent acute coronary syndrome, congestive heart failure, or revascularization – Medically supervised program for high risk patients (cardiac rehabilitation) • Anti-platelet/anti-coagulation – ASA 81-162 mg/day – Clopidogrel – P2Y12 receptor antagonist – Warfarin for A-fib and LV thrombus • Renin-angiotensin-aldosterone system blockers – ACE-inhibitor if EF 40% or hypertension, diabetes, or chronic kidney disease – Consider for all patients; optional for low risk patients with normal LVEF and good risk factor control – ARB if ACE-intolerant – Aldosterone blockade in post–myocardial infarction patients without significant renal dysfunction or hyperkalemia already receiving therapeutic doses of an ACE inhibitor and ß- blocker with a left ventricular ejection fraction 40% and either diabetes or heart failure • Beta blockers – Post-MI or acute coronary syndrome or LV dysfunction – Consider for all patients • Influenza vaccination – For all patients with cardiovascular disease • Patients covered by these guidelines include those with established coronary and other atherosclerotic vascular disease, including peripheral arterial disease, atherosclerotic aortic disease, and carotid artery disease. Medications 1. Statin 8. Ticagrelor 2. Ezetimibe 9. Metformin 3. Beta blocker 10. TZD 4. Calcium channel 11. Cilostazol blocker 12. Pentoxiphylline 5. Aspirin 13. Varenicline 6. Diuretic 14. Bupoprion 7. Clopidogrel 15. Nicotine replacement ATP IV - Hướng dẫn ghi rõ liều dùng của các statin Cường độ cao Cường độ trung bình Cường độ thấp Statin ↓ LDL-C ≥50% ↓ LDL-C : 30–50% ↓ LDL-C <30%* Atorvastatin (40)–80 mg 10–20 mg – Rosuvastatin 20–40 mg 5–10 mg – Simvastatin – 20–40 mg 10 mg Pravastatin – 40–80 mg 10–20 mg Lovastatin – 40 mg 20 mg Fluvastatin XL – 80 mg – Fluvastatin – 40 mg 2 lần/ngày 20–40 mg Pitvastatin – 2–4 mg 1 mg In đậm: Statin và liều dùng đã qua đánh giá của các thử nghiệm lâm sàng ngẫu nghiên (RCTs) Italics: Statin và liều dùng đã được phê duyệt của FDA Hoa Kỳ nhưng chưa được đánh giá bởi thử nghiệm lâm sàng ngẫu nghiên *Nên được dùng cho các bệnh nhân không dung nạp được liệu pháp cường độ trung bình-cao Với bệnh nhân gốc châu Á có thể điều chỉnh cường độ statin 33 Stone NJ, et al. J Am Coll Cardiol 2013 Nov 7. Epub ahead of print Reproduced with kind permission from American College of Cardiology Jan 2014 Thêm thuốc • UCMC (lisinopril 5mg/ngày) • Aspirin 81 mg/ngày • Atorvastatin 10 mg/ngày • Cilostazol 100mg x 2 viên/ngày Tiến triển Trước điều trị Sau 3 tháng Date 2-2016 5-2016 Số điếu thuốc/ngày 30 10 LDL cholesterol 169 mg/dL 94 mg/dL Huyết áp 155/95 120/70 mmHg mmHg Đường máu 115 mg/dL 102 mg/dL Cân nặng 87 kg 83 kg Quãng đường đi bộ 50m 400 km Cần hạ LDL-C hơn nữa Khuyên BN bỏ hẳn thuốc lá Strategies for Using Cardiac Rehab for Patients with PAD in US • Look for co-existing CAD – Angina qualifies patient for cardiac rehab • Inquire about Phase IV cardiac rehab program – Self-pay, generally inexpensive • Lobby CMS for policy change • Conduct large RCT for benefits of cardiac rehab in PAD patients Role of Cardiac Rehabilitation in Secondary Prevention Outcomes in Cardiac Rehabilitation AHCPR Guidelines 1. Smoking cessation 2. Lipid management 3. Weight control 4. Blood pressure control 5. Improved exercise tolerance 6. Symptom control 7. Return to work 8. Psychological well-being/stress management Meta-Analysis: Exercise for 2° CHD Prevention • 8440 CHD patients in exercise-based rehab programs • 27% reduction in all-cause mortality • 31% reduction in CHD mortality • No evidence of reduction in non-fatal CHD Jolliffe et al, The Cochrane Library 2003:Issue 4 Trường hợp bn này • Bn có triệu chứng đau cách hồi. • ABI < 0.9 • Siêu âm Doppler mạch chi dưới và đo HA từng đoạn chi để định vị chỗ hẹp. • Kiểm soát các yếu tố nguy cơ: ngừng thuốc lá, kiểm soát HA, lipid máu - Cilostazol 100mg x 2v/ngày. - Có thể tăng liều statin nếu bilan lipid chưa đạt mục tiêu (theo ATP IV). • Tập PHCN do bác sĩ hướng dẫn. • Nếu không cải thiện triệu chứng thì phải chụp động mạch (MSCT, DSA) và xét can thiệp hoặc phẫu thuật mạch máu. Kết luận • Ở các bn bệnh ĐM ngoại vi: kiểm soát tốt các yếu tố nguy cơ, tuân thủ thuốc theo guidelines và tập theo chương trình phục hồi chức năng giúp cải thiện triệu chứng và tiên lượng. • PHCN đóng vai trò quan trọng ở các bn bệnh ĐM ngoại vi. XIN CHÂN THÀNH CẢM ƠN!
File đính kèm:
 danh_gia_va_kiem_soat_nguy_co_tim_mach_o_nguoi_co_benh_dong.pdf
danh_gia_va_kiem_soat_nguy_co_tim_mach_o_nguoi_co_benh_dong.pdf

