Đặc điểm lâm sàng và cận lâm sàng của bệnh nhi nhiễm khuẩn huyết có tổn thương thận cấp
Mô tả đặc điểm lâm sàng, cận lâm sàng của bệnh nhân (BN) nhi nhiễm khuẩn
huyết (NKH) có tổn thương thận cấp (acute kidney injury - AKI). Đối tượng và phương pháp:
Nghiên cứu mô tả cắt ngang tiến hành trên 86 BN nhi được chẩn đoán NKH theo tiêu chuẩn
của IPSCC (2005) có tổn thương thận cấp theo phân loại pRIFLE, tại Khoa Điều trị Tích cực
Nội khoa, Bệnh viện Nhi Trung ương từ 11/2016 - 6/2018. Kết quả: 51 BN (53,9%) xuất hiện
tổn thương thận cấp. Đặc điểm: tuổi < 12 tháng (52,94%), prothrombin của nhóm AKI thấp hơn
nhóm không AKI (p = 0,001), APTT nhóm AKI cao hơn so với nhóm không AKI có ý nghĩa
thống kê (p < 0,05). pH, nồng độ HCO3- ở nhóm AKI thấp hơn so với nhóm không AKI (p < 0,05).
GOT, GPT ở nhóm AKI cao hơn so với nhóm không AKI có ý nghĩa thống kê (p < 0,05). Nồng
độ lactat nhóm AKI cao hơn so với nhóm không AKI (p < 0,05). Tỷ lệ tử vong của nhóm AKI là
75%, của nhóm không AKI là 25%. Kết luận: Tổn thương thận cấp ở BN nhi NKH tại Khoa
Điều trị Tích cực Nội khoa khá cao. Đặc điểm lâm sàng nặng nề với tỷ lệ prothrombin giảm,
toan chuyển hóa nặng (pH, HCO3- thấp), tăng men gan (GOT, GPT), lactat cao và tỷ lệ tử vong
cao hơn so với nhóm không có AKI.

Trang 1

Trang 2
Trang 3
Trang 4
Trang 5

Trang 6
Tóm tắt nội dung tài liệu: Đặc điểm lâm sàng và cận lâm sàng của bệnh nhi nhiễm khuẩn huyết có tổn thương thận cấp

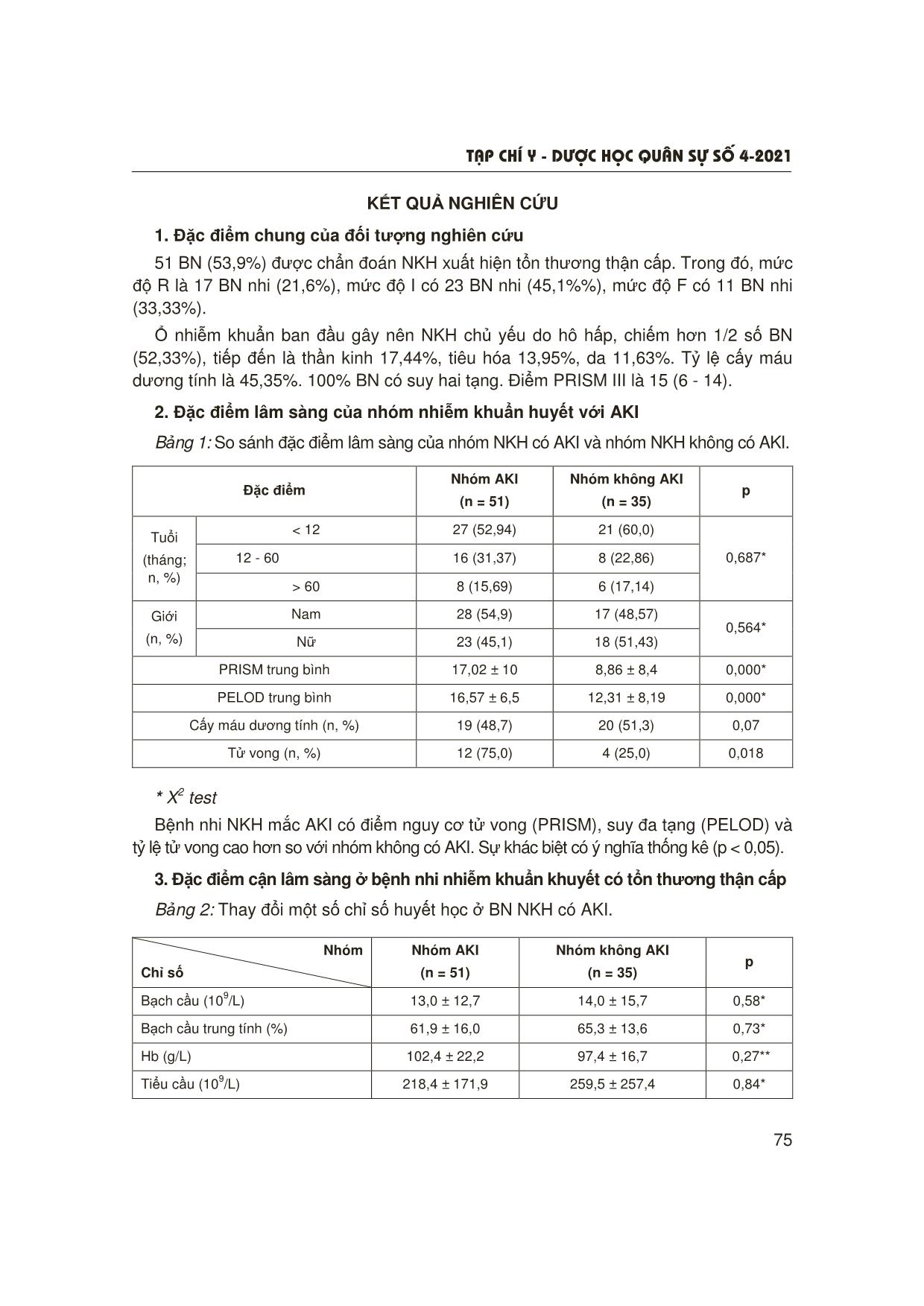
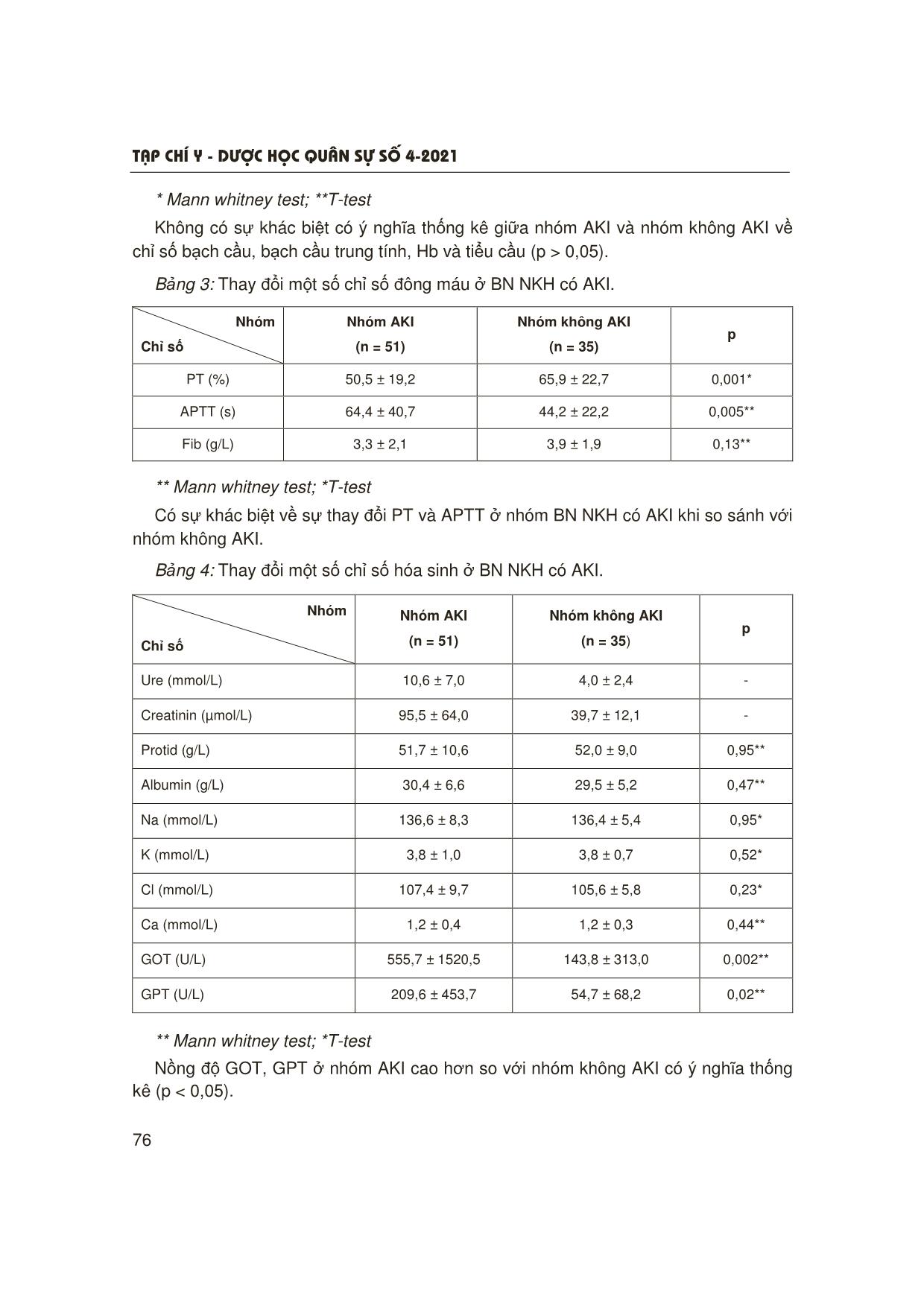
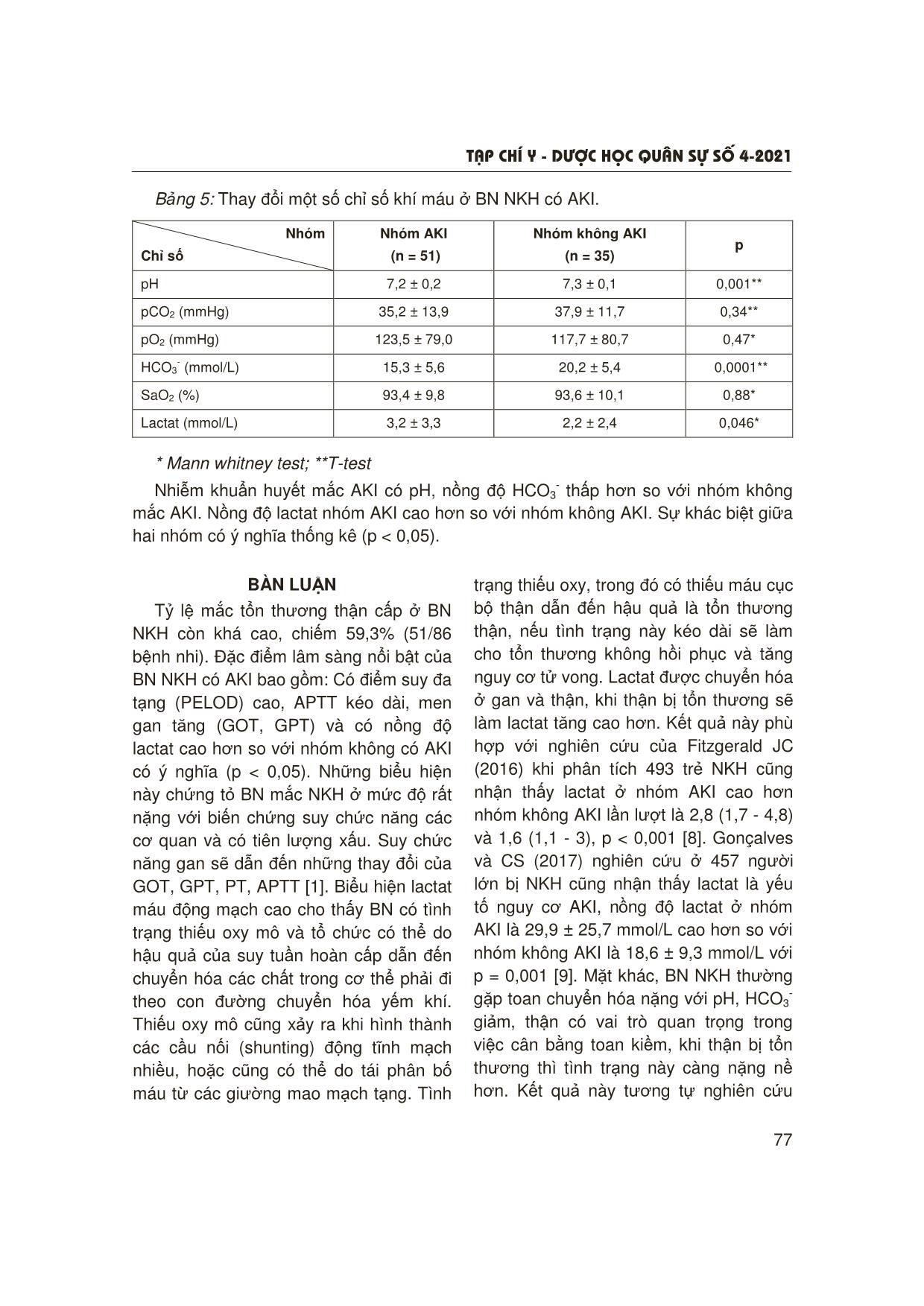
T¹p chÝ y - d−îc häc qu©n sù sè 4-2021 73 ĐẶC ĐIỂM LÂM SÀNG VÀ CẬN LÂM SÀNG CỦA BỆNH NHI NHIỄM KHUẨN HUYẾT CÓ TỔN THƯƠNG THẬN CẤP Tạ Anh Tuấn1, Phan Quang Thỏa2 TÓM TẮT Mục tiêu: Mô tả đặc điểm lâm sàng, cận lâm sàng của bệnh nhân (BN) nhi nhiễm khuẩn huyết (NKH) có tổn thương thận cấp (acute kidney injury - AKI). Đối tượng và phương pháp: Nghiên cứu mô tả cắt ngang tiến hành trên 86 BN nhi được chẩn đoán NKH theo tiêu chuẩn của IPSCC (2005) có tổn thương thận cấp theo phân loại pRIFLE, tại Khoa Điều trị Tích cực Nội khoa, Bệnh viện Nhi Trung ương từ 11/2016 - 6/2018. Kết quả: 51 BN (53,9%) xuất hiện tổn thương thận cấp. Đặc điểm: tuổi < 12 tháng (52,94%), prothrombin của nhóm AKI thấp hơn nhóm không AKI (p = 0,001), APTT nhóm AKI cao hơn so với nhóm không AKI có ý nghĩa thống kê (p < 0,05). pH, nồng độ HCO3- ở nhóm AKI thấp hơn so với nhóm không AKI (p < 0,05). GOT, GPT ở nhóm AKI cao hơn so với nhóm không AKI có ý nghĩa thống kê (p < 0,05). Nồng độ lactat nhóm AKI cao hơn so với nhóm không AKI (p < 0,05). Tỷ lệ tử vong của nhóm AKI là 75%, của nhóm không AKI là 25%. Kết luận: Tổn thương thận cấp ở BN nhi NKH tại Khoa Điều trị Tích cực Nội khoa khá cao. Đặc điểm lâm sàng nặng nề với tỷ lệ prothrombin giảm, toan chuyển hóa nặng (pH, HCO3- thấp), tăng men gan (GOT, GPT), lactat cao và tỷ lệ tử vong cao hơn so với nhóm không có AKI. * Từ khóa: Nhiễm khuẩn huyết; Tổn thương thận cấp; Bệnh nhi. The Clinical and Subclinical Characteristics of Pediatric Sepsis with Acute Kidney Injury Summary Objectives: To describe the clinical and subclinical characteristics of pediatric sepsis with acute kidney injury (AKI) at Pediatric Intensive Care Unit (PICU). Subjects and methods: This cross-sectional descriptive study was conducted at the Pediatric Intensive Care Unit of the National Children Hospital from 11/2016 to 06/2018. All patients with confirmed diagnosis of sepsis (IPSCC 2005) with AKI according to diagnostic criteria - pediatric risk, injury, failure, loss, end-stage renal disease (pRIFLE) were included in the study. Results: From 11/2016 to 06/2018, there were a total of 86 patients diagnosed with sepsis, including 51 AKI patients (53.9%). Children under 12 months accounted for 52.94%. Prothrombin of AKI group was lower than that of non-AKI group (p = 0.001). APTT, GOT, GPT, lactate, PRISM, and PELOD of AKI group were higher significantly than the group without AKI (p < 0.05). pH, HCO3- concentration in the 1Bệnh viện Nhi Trung ương 2Trường Đại học Y Hà Nội Người phản hồi: Tạ Anh Tuấn (drtuanpicu@gmail.com) Ngày nhận bài: 20/2/2021 Ngày bài báo được đăng: 28/4/2021 T¹p chÝ y - d−îc häc qu©n sù sè 4-2021 74 ĐẶT VẤN ĐỀ Nhiễm khuẩn huyết là nguyên nhân hàng đầu gây tổn thương thận cấp. Tỷ lệ mắc AKI dao động từ 4,5 - 82% [1], phụ thuộc vào nhiều yếu tố, đó có thể là nguyên nhân gây ra bệnh chính, cũng có thể do biến chứng của bệnh như tình trạng suy hô hấp, tình trạng sốc, hoặc suy chức năng các cơ quan..., các yếu tố này có thể độc lập hoặc cộng hợp với nhau làm tăng khả năng mắc AKI ở những BN nặng [4, 5]. Ngày nay, lĩnh vực hồi sức đối với BN NKH có AKI đạt nhiều tiến bộ trong điều trị nhưng tỷ lệ tử vong ở BN AKI còn cao [4, 5]. Vì vậy, việc đánh giá các yếu tố lâm sàng, cũng như cận lâm sàng ở nhóm bệnh này góp phần nâng cao khả năng điều trị. Đề tài được nghiên cứu với mục tiêu: Tìm hiểu đặc điểm lâm sàng, cận lâm sàng ở BN nhi NKH có tổn thương thận cấp. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU 1. Đối tượng nghiên cứu 86 BN nhi được chẩn đoán NKH, trong đó, 51 BN xuất hiện AKI. * Tiêu chuẩn lựa chọn: BN nhi từ 1 - 16 tuổi điều trị tại Khoa Điều trị Tích cực Nội khoa, Bệnh viện Nhi Trung ương, đủ tiêu chuẩn chẩn đoán NKH theo tiêu chuẩn IPSCC (2005) [6] và tiêu chuẩn phân loại AKI theo pRIFLE [7]. * Tiêu chuẩn loại trừ: BN có bệnh thận từ trước. 2. Phương pháp nghiên cứu * Thiết kế nghiên cứu: Mô tả cắt ngang. * Cỡ mẫu: Thuận tiên. * Chỉ số, biến số nghiên cứu: Đối tượng nghiên cứu được theo dõi từ lúc nhập viện cho đến hết 7 ngày hoặc tử vong. Các biến số nghiên cứu được lấy trong vòng 24 giờ sau khi được chẩn đoán NKH, lấy kết quả biểu hiện tình trạng nặng nhất. Mức lọc cầu thận tính theo công thức Schwartz, dựa vào mức lọc cầu thận theo từng lứa tuổi để phân loại tổn thương thận cấp dựa vào tiêu chuẩn pRIFLE4. Các biến số lâm sàng: Tuổi, giới, thang điểm tiên lượng tử vong PRISM III, thang điểm suy đa tạng ở trẻ em PELOD, suy chức năng các tạng theo Hướng dẫn Quốc tế về NKH năm 2005 [6], kết quả cấy máu, kết quả điều trị khỏi và tử vong. Các biến số cận lâm sàng: Creatinin, lactat máu, pH máu, bicarbonat (HCO-3), kali máu, natri máu, protide máu, huyết sắc tố (Hb), tiểu cầu. * Xử lý số liệu: Bằng phần mềm SPSS. Biến định tính biểu thị dưới dạng tỷ lệ phần trăm, biến định lượng biểu thị dưới dạng trung bình và độ lệch chuẩn (biến phân bố chuẩn) trung bình và khoảng tứ phân vị IQR (biến phân bố không chuẩn). AKI group was lower than that in non-AKI group (p < 0.05). The mortality rate was 75% for the AKI group and 25% for the non-AKI. Conclusion: The incidence of AKI among sepsis children was relatively high. Patients had severe manifestations including reduced prothrombin, lower pH, HCO3-, elevated liver enzyme (GOT, GPT), increased lactate. The mortality rate in this group was very high. * Keywords: Sepsis; Acute kidney injury; Pediatric patients. T¹p chÝ y - d−îc häc qu©n sù sè 4-2021 75 KẾT QUẢ NGHIÊN CỨU 1. Đặc điểm chung của đối tượng nghiên cứu 51 BN (53,9%) được chẩn đoán NKH xuất hiện tổn thương thận cấp. Trong đó, mức độ R là 17 BN nhi (21,6%), mức độ I có 23 BN nhi (45,1%%), mức độ F có 11 BN nhi (33,33%). Ổ nhiễm khuẩn ban đầu gây nên NKH chủ yếu do hô hấp, chiếm hơn 1/2 số BN (52,33%), tiếp đến là thần kinh 17,44%, tiêu hóa 13,95%, da 11,63%. Tỷ lệ cấy máu dương tính là 45,35%. 100% BN có suy hai tạng. Điểm PRISM III là 15 (6 - 14). 2. Đặc điểm lâm sàng của nhóm nhiễm khuẩn huyết với AKI Bảng 1: So sánh đặc điểm lâm sàng của nhóm NKH có AKI và nhóm NKH không có AKI. Đặc điểm Nhóm AKI (n = 51) Nhóm không AKI (n = 35) p < 12 27 (52,94) 21 (60,0) 12 - 60 16 (31,37) 8 (22,86) Tuổi (tháng; n, %) > 60 8 (15,69) 6 (17,14) 0,687* Nam 28 (54,9) 17 (48,57) Giới (n, %) Nữ 23 (45,1) 18 (51,43) 0,564* PRISM trung bình 17,02 ± 10 8,86 ± 8,4 0,000* PELOD trung bình 16,57 ± 6,5 12,31 ± 8,19 0,000* Cấy máu dương tính (n, %) 19 (48,7) 20 (51,3) 0,07 Tử vong (n, %) 12 (75,0) 4 (25,0) 0,018 * X2 test Bệnh nhi NKH mắc AKI có điểm nguy cơ tử vong (PRISM), suy đa tạng (PELOD) và tỷ lệ tử vong cao hơn so với nhóm không có AKI. Sự khác biệt có ý nghĩa thống kê (p < 0,05). 3. Đặc điểm cận lâm sàng ở bệnh nhi nhiễm khuẩn khuyết có tổn thương thận cấp Bảng 2: Thay đổi một số chỉ số huyết học ở BN NKH có AKI. Nhóm Chỉ số Nhóm AKI (n = 51) Nhóm không AKI (n = 35) p Bạch cầu (109/L) 13,0 ± 12,7 14,0 ± 15,7 0,58* Bạch cầu trung tính (%) 61,9 ± 16,0 65,3 ± 13,6 0,73* Hb (g/L) 102,4 ± 22,2 97,4 ± 16,7 0,27** Tiểu cầu (109/L) 218,4 ± 171,9 259,5 ± 257,4 0,84* T¹p chÝ y - d−îc häc qu©n sù sè 4-2021 76 * Mann whitney test; **T-test Không có sự khác biệt có ý nghĩa thống kê giữa nhóm AKI và nhóm không AKI về chỉ số bạch cầu, bạch cầu trung tính, Hb và tiểu cầu (p > 0,05). Bảng 3: Thay đổi một số chỉ số đông máu ở BN NKH có AKI. Nhóm Chỉ số Nhóm AKI (n = 51) Nhóm không AKI (n = 35) p PT (%) 50,5 ± 19,2 65,9 ± 22,7 0,001* APTT (s) 64,4 ± 40,7 44,2 ± 22,2 0,005** Fib (g/L) 3,3 ± 2,1 3,9 ± 1,9 0,13** ** Mann whitney test; *T-test Có sự khác biệt về sự thay đổi PT và APTT ở nhóm BN NKH có AKI khi so sánh với nhóm không AKI. Bảng 4: Thay đổi một số chỉ số hóa sinh ở BN NKH có AKI. Nhóm Chỉ số Nhóm AKI (n = 51) Nhóm không AKI (n = 35) p Ure (mmol/L) 10,6 ± 7,0 4,0 ± 2,4 - Creatinin (µmol/L) 95,5 ± 64,0 39,7 ± 12,1 - Protid (g/L) 51,7 ± 10,6 52,0 ± 9,0 0,95** Albumin (g/L) 30,4 ± 6,6 29,5 ± 5,2 0,47** Na (mmol/L) 136,6 ± 8,3 136,4 ± 5,4 0,95* K (mmol/L) 3,8 ± 1,0 3,8 ± 0,7 0,52* Cl (mmol/L) 107,4 ± 9,7 105,6 ± 5,8 0,23* Ca (mmol/L) 1,2 ± 0,4 1,2 ± 0,3 0,44** GOT (U/L) 555,7 ± 1520,5 143,8 ± 313,0 0,002** GPT (U/L) 209,6 ± 453,7 54,7 ± 68,2 0,02** ** Mann whitney test; *T-test Nồng độ GOT, GPT ở nhóm AKI cao hơn so với nhóm không AKI có ý nghĩa thống kê (p < 0,05). T¹p chÝ y - d−îc häc qu©n sù sè 4-2021 77 Bảng 5: Thay đổi một số chỉ số khí máu ở BN NKH có AKI. Nhóm Chỉ số Nhóm AKI (n = 51) Nhóm không AKI (n = 35) p pH 7,2 ± 0,2 7,3 ± 0,1 0,001** pCO2 (mmHg) 35,2 ± 13,9 37,9 ± 11,7 0,34** pO2 (mmHg) 123,5 ± 79,0 117,7 ± 80,7 0,47* HCO3- (mmol/L) 15,3 ± 5,6 20,2 ± 5,4 0,0001** SaO2 (%) 93,4 ± 9,8 93,6 ± 10,1 0,88* Lactat (mmol/L) 3,2 ± 3,3 2,2 ± 2,4 0,046* * Mann whitney test; **T-test Nhiễm khuẩn huyết mắc AKI có pH, nồng độ HCO3- thấp hơn so với nhóm không mắc AKI. Nồng độ lactat nhóm AKI cao hơn so với nhóm không AKI. Sự khác biệt giữa hai nhóm có ý nghĩa thống kê (p < 0,05). BÀN LUẬN Tỷ lệ mắc tổn thương thận cấp ở BN NKH còn khá cao, chiếm 59,3% (51/86 bệnh nhi). Đặc điểm lâm sàng nổi bật của BN NKH có AKI bao gồm: Có điểm suy đa tạng (PELOD) cao, APTT kéo dài, men gan tăng (GOT, GPT) và có nồng độ lactat cao hơn so với nhóm không có AKI có ý nghĩa (p < 0,05). Những biểu hiện này chứng tỏ BN mắc NKH ở mức độ rất nặng với biến chứng suy chức năng các cơ quan và có tiên lượng xấu. Suy chức năng gan sẽ dẫn đến những thay đổi của GOT, GPT, PT, APTT [1]. Biểu hiện lactat máu động mạch cao cho thấy BN có tình trạng thiếu oxy mô và tổ chức có thể do hậu quả của suy tuần hoàn cấp dẫn đến chuyển hóa các chất trong cơ thể phải đi theo con đường chuyển hóa yếm khí. Thiếu oxy mô cũng xảy ra khi hình thành các cầu nối (shunting) động tĩnh mạch nhiều, hoặc cũng có thể do tái phân bố máu từ các giường mao mạch tạng. Tình trạng thiếu oxy, trong đó có thiếu máu cục bộ thận dẫn đến hậu quả là tổn thương thận, nếu tình trạng này kéo dài sẽ làm cho tổn thương không hồi phục và tăng nguy cơ tử vong. Lactat được chuyển hóa ở gan và thận, khi thận bị tổn thương sẽ làm lactat tăng cao hơn. Kết quả này phù hợp với nghiên cứu của Fitzgerald JC (2016) khi phân tích 493 trẻ NKH cũng nhận thấy lactat ở nhóm AKI cao hơn nhóm không AKI lần lượt là 2,8 (1,7 - 4,8) và 1,6 (1,1 - 3), p < 0,001 [8]. Gonçalves và CS (2017) nghiên cứu ở 457 người lớn bị NKH cũng nhận thấy lactat là yếu tố nguy cơ AKI, nồng độ lactat ở nhóm AKI là 29,9 ± 25,7 mmol/L cao hơn so với nhóm không AKI là 18,6 ± 9,3 mmol/L với p = 0,001 [9]. Mặt khác, BN NKH thường gặp toan chuyển hóa nặng với pH, HCO3- giảm, thận có vai trò quan trọng trong việc cân bằng toan kiềm, khi thận bị tổn thương thì tình trạng này càng nặng nề hơn. Kết quả này tương tự nghiên cứu T¹p chÝ y - d−îc häc qu©n sù sè 4-2021 78 của Tạ Anh Tuấn (2008) trên BN sốc nhiễm khuẩn có suy thận cấp 17/30 trẻ (56,7%) có pH < 7,2 [2], Trần Minh Điển (2010) nghiên cứu trên BN sốc nhiễm khuẩn thấy tình trạng khí máu với toan chuyển hóa pH (7,19 ± 0,19) và sự khác biệt rất rõ giữa các mức độ sốc (p = 0,002) [1]. Khi có tổn thương ở nhu mô gan sẽ có tăng áp lực mạch máu trong gan dẫn đến tăng áp tĩnh mạch cửa gây giãn mạch nội tạng thông qua các chất trung gian như NO và các cannabinoid nội sinh, dẫn đến kích hoạt hệ thống renin-angiotensin-aldosterone và sau đó là vasopressin để duy trì khối lượng tuần hoàn dẫn đến co mạch thận và giảm tưới máu thận dẫn đến AKI [3]. Nghiên cứu của Tujios: 70% trẻ bị suy gan cấp có AKI, nồng độ GPT ở nhóm không AKI thấp hơn so với nhóm AKI và AKI làm tăng nguy cơ tử vong ở nhóm BN suy gan cấp [10]. KẾT LUẬN Bệnh nhân nhi NKH mắc AKI tại Khoa Điều trị Tích cực Nội khoa khá cao (59,3%). Bệnh nhi NKH mắc AKI có tình trạng lâm sàng nặng nề với các biểu hiện như: Tỷ lệ prothrombin giảm, toan chuyển hóa nặng nề (pH, và HCO3- thấp), có APTT kéo dài hơn, tăng men gan (GOT, GPT), lactate, điểm PRISM, PELOD cao hơn so với nhóm bệnh nhi NKH không mắc tổn thương thận cấp. Tỷ lệ tử vong ở nhóm NKH có AKI rất cao. TÀI LIỆU THAM KHẢO 1. Trần Minh Điển. Nghiên cứu kết quả điều trị và một số yếu tố tiên lượng tử vong trong sốc nhiễm khuẩn trẻ em. Luận văn Tiến sĩ Y học. Trường Đại học Y Hà Nội 2010. 2. Tạ Anh Tuấn, Nguyễn Thị Duyên, Phạm Văn Thắng. Nhận xét đặc điểm lâm sàng, cận lâm sàng của suy thận cấp ở bệnh nhi sốc nhiễm khuẩn. Tạp chí Y học Thực hành 2008; 7:136-138. 3. Phạm Văn Thắng. Nghiên cứu chẩn đoán sớm sốc nhiễm khuẩn ở trẻ em tại Khoa Hồi sức Cấp cứu, Bệnh viện Nhi Trung ương. Báo cáo kết quả nghiên cứu đề tài cấp bộ. Bộ Y tế 2008. 4. Andreoli SP. Acute kidney injury in children. Pediatr Nephrol Berl Ger 2009; 24(2):253-263. 5. Fortenberry JD, Paden ML, Goldstein SL. Acute kidney injury in children: An update on diagnosis and treatment. Pediatr Clin North Am 2013; 60(3):669-688. 6. Goldstein B, Giroir B, Randolph A. International pediatric sepsis consensus conference: Definitions for sepsis and organ dysfunction in pediatrics. Pediatric Critical Care Medicine 2005; 6(1):2-8. 7. Akcan-Arikan A, Zappitelli M, Loftis LL, et al. Modified RIFLE criteria in critically ill children with acute kidney injury. Kidney International 2007; 71(10):1028-1035. 8. Fitzgerald JC, Basu R, Akcan-Arikan A, et al. Acute kidney injury in pediatric severe sepsis, an independent risk factor for death and new disability. Crit Care Med 2016; 44(12):2241-2250. 9. Gonçalves M, Gameiro J, Pereira M, et al. Serum lactates and acute kidney injury in patients with sepsis: A cohort analysis. Cogent Med 2017; 4(1):1-9. 10. Tujios SR. Risk factors and outcomes of acute kidney injury in patients with acute liver failure. Clin Gastroenterol Hepatol 2015; 13(2):8.
File đính kèm:
 dac_diem_lam_sang_va_can_lam_sang_cua_benh_nhi_nhiem_khuan_h.pdf
dac_diem_lam_sang_va_can_lam_sang_cua_benh_nhi_nhiem_khuan_h.pdf

