Đặc điểm lâm sàng, cận lâm sàng viêm ruột thừa có biến chứng và kết quả điều trị tại bệnh viện đa khoa tỉnh Nam Định
Mô tả đặc điểm lâm sàng,
cận lâm sàng và kết quả điều trị viêm ruột
thừa. Đối tượng và phương pháp nghiên
cứu: Nghiên cứu mô tả thực hiện với 68
người bệnh viêm ruột thừa có biến chứng
tại Bệnh viện Đa khoa tỉnh Nam Định. Sử
dụng phương pháp thu thập số liệu từ hồ
sơ có sắn kết hợp theo dõi trực tiếp. Kết
quả: Triệu chứng cơ năng phổ biến là đau
hố chậu phải và nửa bụng phải (82,3%).
Tỷ lệ người bệnh có số lượng bạch cầu
> 15X1000/mm3 là cao nhất nhất chiếm
51,5%, trong đó tỷ lệ người bệnh có bạch
cầu đa nhân trung tính trên 80% chiếm
52,9%. Tỷ lệ người bệnh mổ nội soi chiếm
61,7%. Phần lớn gốc ruột thừa được buộc
hoặc khâu buộc 97%. Sau phẫu thuật, có
57,4% số người bệnh được đặt 02 dẫn
lưu trong phẫu thuật. Thời gian liệt ruột
trung bình sau mổ là 53 giờ. Phần lớn
kết quả nuôi cấy dịch ổ bụng có vi khuẩn
mọc 77,9%. Có 16,0% các trường hợp có
nhiễm trùng lỗ Trocar hoặc nhiễm trùng vết
mổ. Kết luận. Kết quả điều trị VRT không
gặp tai biến trong phẫu thuật. Tuy nhiên,
vẫn còn tình trạng nhiễm trùng Trocar,
nhiễm trùng vết mổ, áp xe, tắc ruột. Vì vậy
nên thực hiện truyền thông những lợi ích
của việc đi khám bệnh khi có dấu hiệu nghi
ngờ VRT.

Trang 1

Trang 2

Trang 3
Trang 4
Trang 5
Trang 6

Trang 7

Trang 8
Tóm tắt nội dung tài liệu: Đặc điểm lâm sàng, cận lâm sàng viêm ruột thừa có biến chứng và kết quả điều trị tại bệnh viện đa khoa tỉnh Nam Định

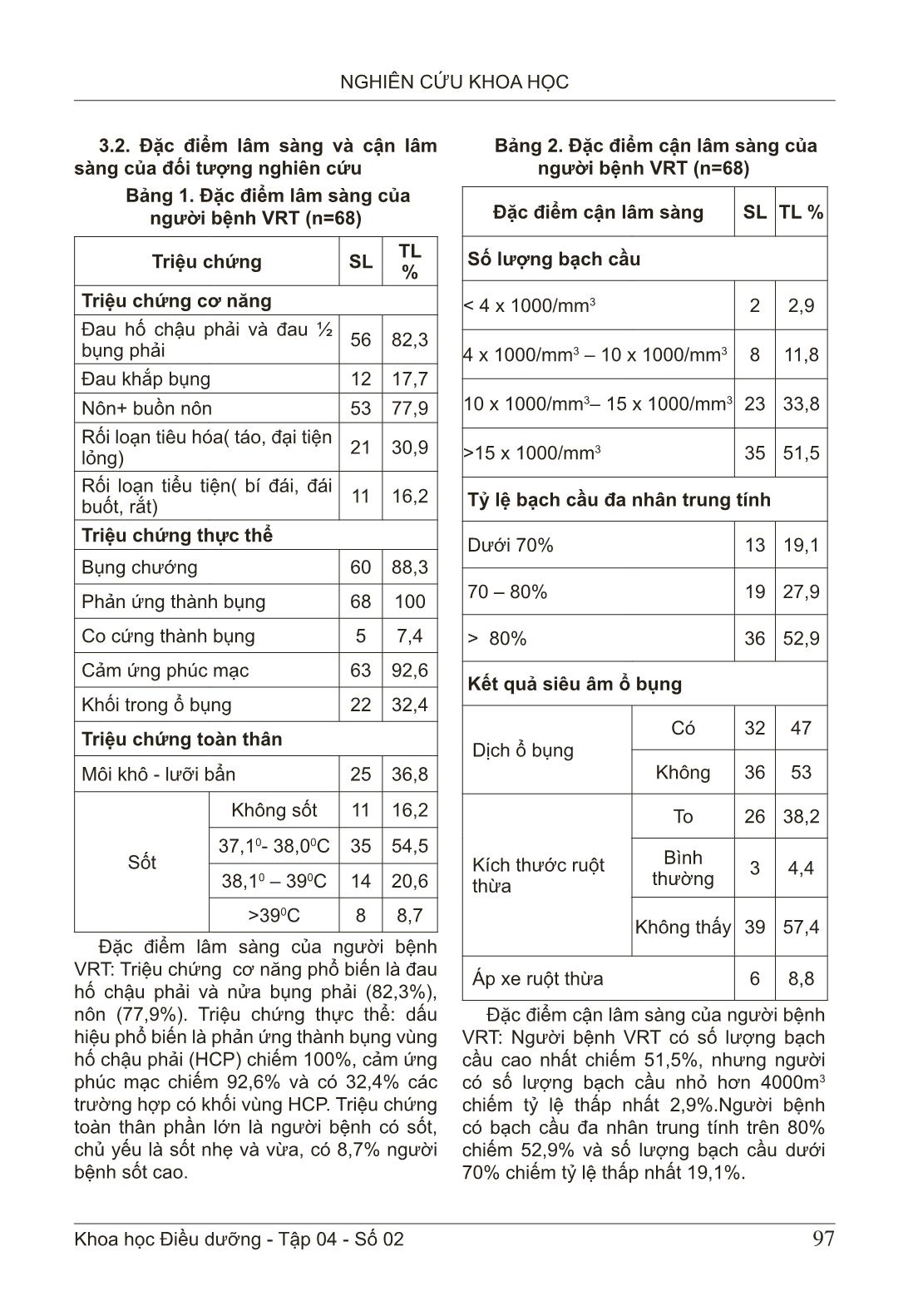
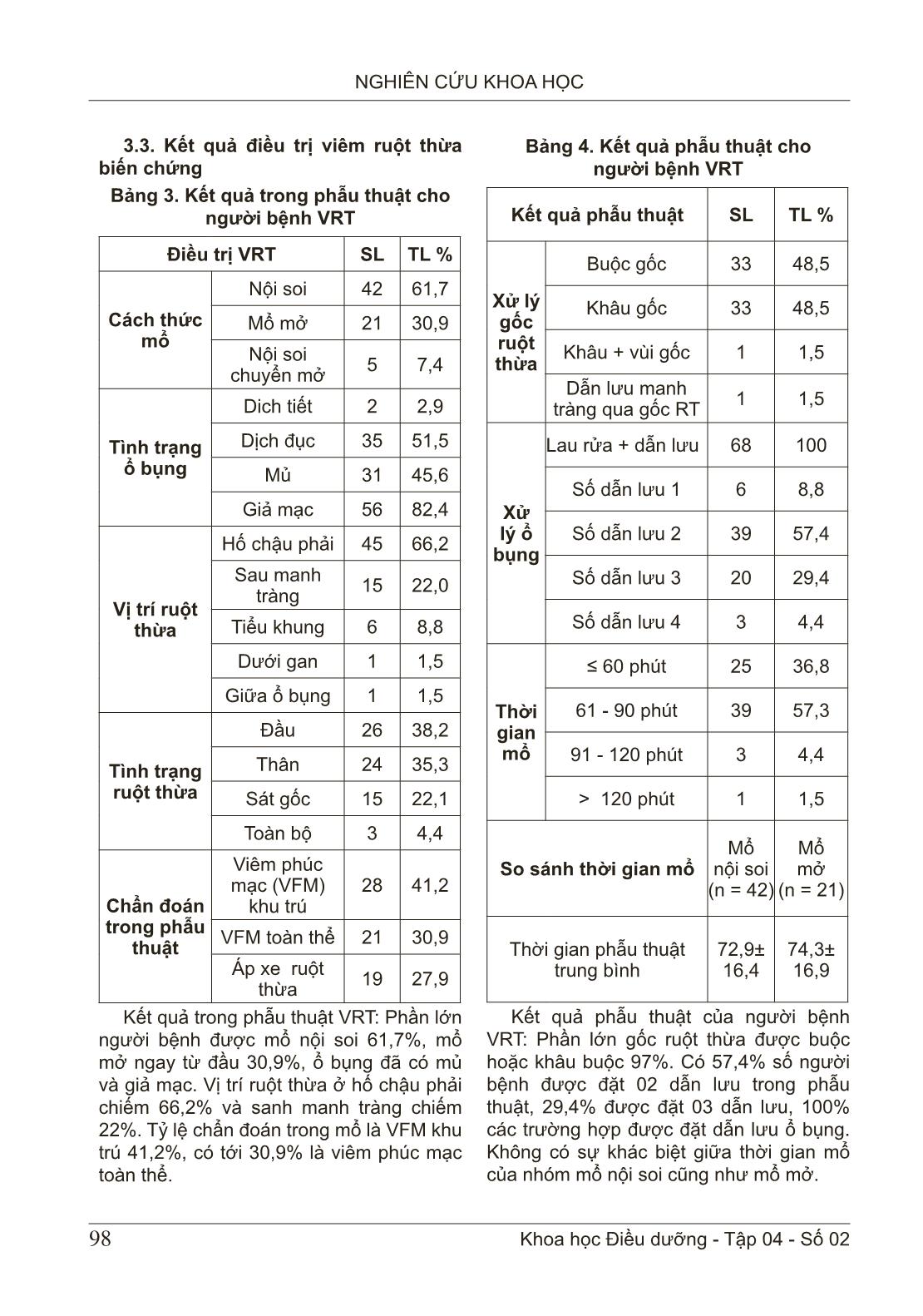
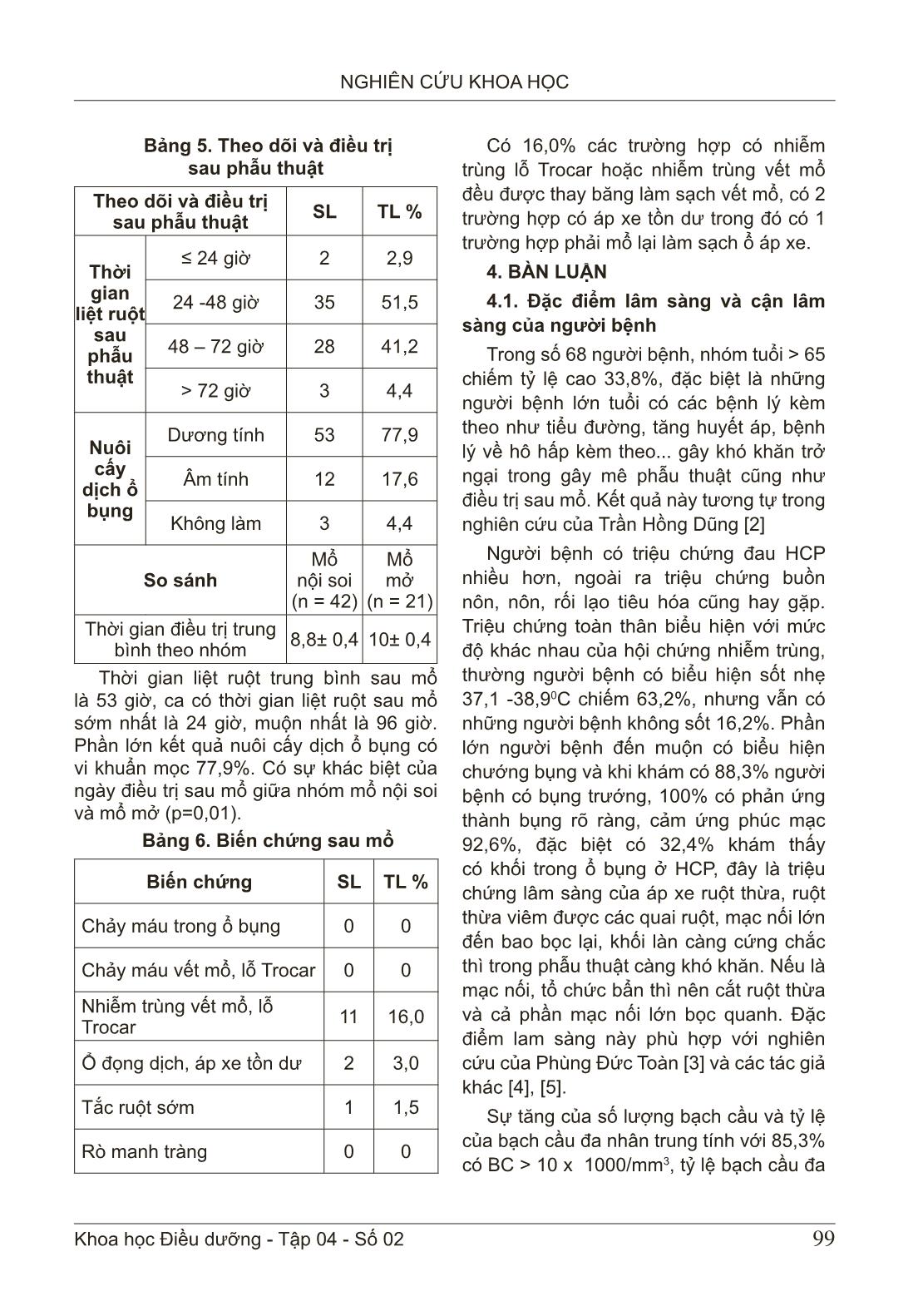
94 NGHIÊN CỨU KHOA HỌC Khoa học Điều dưỡng - Tập 04 - Số 02 ĐẶC ĐIỂM LÂM SÀNG, CẬN LÂM SÀNG VIÊM RUỘT THỪA CÓ BIẾN CHỨNG VÀ KẾT QUẢ ĐIỀU TRỊ TẠI BỆNH VIỆN ĐA KHOA TỈNH NAM ĐỊNH Phạm Thị Thu1, Trần Thị Vân Anh1 1Trường Đại học Điều dưỡng Nam Định TÓM TẮT Mục tiêu: Mô tả đặc điểm lâm sàng, cận lâm sàng và kết quả điều trị viêm ruột thừa. Đối tượng và phương pháp nghiên cứu: Nghiên cứu mô tả thực hiện với 68 người bệnh viêm ruột thừa có biến chứng tại Bệnh viện Đa khoa tỉnh Nam Định. Sử dụng phương pháp thu thập số liệu từ hồ sơ có sắn kết hợp theo dõi trực tiếp. Kết quả: Triệu chứng cơ năng phổ biến là đau hố chậu phải và nửa bụng phải (82,3%). Tỷ lệ người bệnh có số lượng bạch cầu > 15X1000/mm3 là cao nhất nhất chiếm 51,5%, trong đó tỷ lệ người bệnh có bạch cầu đa nhân trung tính trên 80% chiếm 52,9%. Tỷ lệ người bệnh mổ nội soi chiếm 61,7%. Phần lớn gốc ruột thừa được buộc hoặc khâu buộc 97%. Sau phẫu thuật, có 57,4% số người bệnh được đặt 02 dẫn lưu trong phẫu thuật. Thời gian liệt ruột trung bình sau mổ là 53 giờ. Phần lớn kết quả nuôi cấy dịch ổ bụng có vi khuẩn mọc 77,9%. Có 16,0% các trường hợp có nhiễm trùng lỗ Trocar hoặc nhiễm trùng vết mổ. Kết luận. Kết quả điều trị VRT không gặp tai biến trong phẫu thuật. Tuy nhiên, vẫn còn tình trạng nhiễm trùng Trocar, nhiễm trùng vết mổ, áp xe, tắc ruột. Vì vậy nên thực hiện truyền thông những lợi ích của việc đi khám bệnh khi có dấu hiệu nghi ngờ VRT. Từ khoá: Viêm ruột thừa, biến chứng, kết quả điều trị. CLINICAL AND LABORATORY CHARACTERISTICS OF COMPLICATED APPENDICITIS AND OUTCOME OF TREATMENT IN THE NAMDINH GENERAL HOSPITAL ABSTRACT Objective: To describe the clinical, laboratory and treatment outcomes of appendicitis. Method: A descriptive study was conducted with 68 patients with complicated appendicitis at Nam Dinh Provincial General Hospital. Using the method of data collection from available records combined with direct monitoring. Result: The common functional symptom was pain in the right iliac fossa and right half of the abdomen (82.3%). The percentage of patients with white blood cell count > 15X1000/mm3 was the highest, accounting for 51.5%, of which the proportion of patients with neutrophils over 80% accounted for 52.9%. The proportion of patients undergoing laparoscopic surgery accounted for 61.7%. Most of the appendix stump is tied or sutured 97%. After surgery, 57.4% of patients were placed 02 drainages in surgery. The mean time of ileus after surgery was 53 hours. Most of the results of peritoneal fluid culture had 77.9% bacteria. There are 16.0% of cases with Trocar hole infection or wound infection. Conclusion: VRT Người chịu trách nhiệm: Phạm Thị Thu Email: phamthithudd@gmail.com Ngày phản biện: 27/5/2021 Ngày duyệt bài: 01/6/2021 Ngày xuất bản: 28/6/2021 95 NGHIÊN CỨU KHOA HỌC Khoa học Điều dưỡng - Tập 04 - Số 02 treatment results have no complications during surgery. However, there was still Trocar infection, wound infection, abscess, intestinal obstruction. Therefore, it is advisable to communicate the benefits of medical examination when there are signs of suspicion of VRT. Keywords: Appendicitis, complications, treatment results. 1. ĐẶT VẤN ĐỀ Viêm ruột thừa (VRT) là một cấp cứu ngoại khoa thường gặp chiếm 60-70% các trường hợp cấp cứu về ổ bụng [1]. VRT có bệnh cảnh lâm sàng đa dạng, những triệu chứng lâm sàng, cận lâm sàng không đặc hiệu. Do vậy, việc chẩn đoán VRT vẫn là thách thức. Mặc dù đã có những hiểu biết nhất định và các phương tiện chẩn đoán VRT nhưng tỷ lệ VRT có biến chứng vẫn còn cao. Việc chẩn đoán muộn và không được điều trị kịp thời gây ra rất nhiều khó khăn trong việc phẫu thuật cũng như điều trị hậu phẫu cho những người bệnh VRT có biến chứng. Trong nhiều năm trước đây, phẫu thuật mổ mở kinh điển cắt ruột thừa viêm vẫn được được lựa chọn. Sau những năm đầu thập niên 90 với sự bùng bổ phẫu thuật nội soi lan nhanh trên thế giới thì cắt ruột thừa viêm bằng nội soi cũng phát triển theo. Ban đầu, phẫu thuật nội soi với những trường hợp VRT có biến chứng còn có nhiều quan điểm chưa thống nhất, nhưng cùng với sự phát triển mạnh mẽ của dụng cụ phẫu thuật, sự tiến bộ của gây mê hồi sức, phẫu thuật nội soi cắt ruột thừa có biến chứng cho thấy hiệu quả không khác gì mổ mở truyền thống cộng thêm các ưu điểm mà phẫu thuật nội soi mang lại [3]. Tuy nhiên, với các trường hợp VRT có biến chứng có rất nhiều nguy cơ trước, trong và sau mổ. Một trong những biến chứng đó là do sự viêm dính, ruột thừa hoại tử, ổ bụng quá bẩn, các quai ruột trướng Ở các khu vực kém và đang phát triển, trình độ dân trí chưa cao, khả năng tiếp cận các dịch vụ y tế của người dân còn hạn chế, việc những người bệnh VRT được chẩn đoán muộn là chuyện không hiếm gặp. Hơn nữa, có rất nhiều người bệnh đến viện với tình trạng áp xe ruột thừa vỡ, nhiễm trùng nhiễm độc nặng hay bao gồm cả nhiễm khuẩn huyết. Thêm vào đó, đội ngũ phẫu thuật viên, gây mê hồi sức gặp không ít khó khăn khi điều trị những ca bệnh này. Tại Việt Nam đã có nhiều nghiên cứu về viêm ruột thừa ở các khía cạnh khác nhau, tuy nhiên nghiên cứu đặc điểm lâm sàng, cận lâm sàng ở người bệnh VTR có biến chứng vấn còn chưa nhiều. Bên cạnh đó các nghiên cứu về vấn đề này thường chỉ sử dụng kết quả từ hồ sơ bệnh án, phương pháp này có nhiều điểm thuận tiện, tuy nhiên cũng có thể bị ảnh hưởng do thiếu thông tin. Xuất phát từ những thực tế trên, chúng tôi tiến hành nghiên cứu: “Đặc điểm lâm sàng, cận lâm sàng của viêm ruột thừa có biến chứng và kết quả điều trị tại bệnh viện Đa khoa tình Nam Định” với 02 mục tiêu: (i) mô tả đặc điểm lâm sàng và cận lâm sàng VRT có biến chứng; (ii) Mô tả kết quả điều trị VRT có biến chứng tại Bệnh viện Đa khoa tỉnh Nam Định. 2. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU 2.1 ... thông tin đã soạn sẵn. + Đánh giá kết quả sớm bằng khám quan sát người bệnh trực tiếp trước mổ và sau mổ, ghi đầy đủ thông tin dịch tễ, lâm sàng, cận lâm sàng, quá trình mổ, quá trình theo dõi sau mổ, mẫu bệnh án nghiên cứu. 2.2.4. Phân tích số liệu Số liệu sau khi được thu thập được làm sạch và nhập bằng phần mềm EpiData 3.1. Quá trình nhập liệu được nhập 2 lần riêng biệt bằng 2 người khác nhau, sau đó so sánh giữa 2 bản số liệu để tìm ra những sai sót và sửa chữa. Các số liệu được xử lý bằng phần mềm SPSS trước khi đưa vào phân tích. Sử dụng tần số, tỷ lệ phần trăm và bảng để tóm tắt biến số theo mục tiêu nghiên cứu. 3. KẾT QUẢ 3.1. Một số đặc điểm đối tượng ng- hiên cứu Trong số 68 người bệnh VRT có 47% là nam và 53% là nữ. Phần lớn người bệnh VRT trên 65 tuổi chiếm tỷ lệ cao nhất 33,8%, trong đó nam là 34,4% và nữ là 33%. Không có sự khác biệt giữa về tuổi giữa hai nhóm nam và nữ. Độ tuổi trung bình của người bệnh VRT là 45,1 ± 3,4, trong đó người bệnh cao tuổi nhất là 94, nhỏ tuổi nhất là 2. 97 NGHIÊN CỨU KHOA HỌC Khoa học Điều dưỡng - Tập 04 - Số 02 3.2. Đặc điểm lâm sàng và cận lâm sàng của đối tượng nghiên cứu Bảng 1. Đặc điểm lâm sàng của người bệnh VRT (n=68) Triệu chứng SL TL % Triệu chứng cơ năng Đau hố chậu phải và đau ½ bụng phải 56 82,3 Đau khắp bụng 12 17,7 Nôn+ buồn nôn 53 77,9 Rối loạn tiêu hóa( táo, đại tiện lỏng) 21 30,9 Rối loạn tiểu tiện( bí đái, đái buốt, rắt) 11 16,2 Triệu chứng thực thể Bụng chướng 60 88,3 Phản ứng thành bụng 68 100 Co cứng thành bụng 5 7,4 Cảm ứng phúc mạc 63 92,6 Khối trong ổ bụng 22 32,4 Triệu chứng toàn thân Môi khô - lưỡi bẩn 25 36,8 Sốt Không sốt 11 16,2 37,10- 38,00C 35 54,5 38,10 – 390C 14 20,6 >390C 8 8,7 Đặc điểm lâm sàng của người bệnh VRT: Triệu chứng cơ năng phổ biến là đau hố chậu phải và nửa bụng phải (82,3%), nôn (77,9%). Triệu chứng thực thể: dấu hiệu phổ biến là phản ứng thành bụng vùng hố chậu phải (HCP) chiếm 100%, cảm ứng phúc mạc chiếm 92,6% và có 32,4% các trường hợp có khối vùng HCP. Triệu chứng toàn thân phần lớn là người bệnh có sốt, chủ yếu là sốt nhẹ và vừa, có 8,7% người bệnh sốt cao. Bảng 2. Đặc điểm cận lâm sàng của người bệnh VRT (n=68) Đặc điểm cận lâm sàng SL TL % Số lượng bạch cầu < 4 x 1000/mm3 2 2,9 4 x 1000/mm3 – 10 x 1000/mm3 8 11,8 10 x 1000/mm3– 15 x 1000/mm3 23 33,8 >15 x 1000/mm3 35 51,5 Tỷ lệ bạch cầu đa nhân trung tính Dưới 70% 13 19,1 70 – 80% 19 27,9 > 80% 36 52,9 Kết quả siêu âm ổ bụng Dịch ổ bụng Có 32 47 Không 36 53 Kích thước ruột thừa To 26 38,2 Bình thường 3 4,4 Không thấy 39 57,4 Áp xe ruột thừa 6 8,8 Đặc điểm cận lâm sàng của người bệnh VRT: Người bệnh VRT có số lượng bạch cầu cao nhất chiếm 51,5%, nhưng người có số lượng bạch cầu nhỏ hơn 4000m3 chiếm tỷ lệ thấp nhất 2,9%.Người bệnh có bạch cầu đa nhân trung tính trên 80% chiếm 52,9% và số lượng bạch cầu dưới 70% chiếm tỷ lệ thấp nhất 19,1%. 98 NGHIÊN CỨU KHOA HỌC Khoa học Điều dưỡng - Tập 04 - Số 02 3.3. Kết quả điều trị viêm ruột thừa biến chứng Bảng 3. Kết quả trong phẫu thuật cho người bệnh VRT Điều trị VRT SL TL % Cách thức mổ Nội soi 42 61,7 Mổ mở 21 30,9 Nội soi chuyển mở 5 7,4 Tình trạng ổ bụng Dich tiết 2 2,9 Dịch đục 35 51,5 Mủ 31 45,6 Giả mạc 56 82,4 Vị trí ruột thừa Hố chậu phải 45 66,2 Sau manh tràng 15 22,0 Tiểu khung 6 8,8 Dưới gan 1 1,5 Giữa ổ bụng 1 1,5 Tình trạng ruột thừa Đầu 26 38,2 Thân 24 35,3 Sát gốc 15 22,1 Toàn bộ 3 4,4 Chẩn đoán trong phẫu thuật Viêm phúc mạc (VFM) khu trú 28 41,2 VFM toàn thể 21 30,9 Áp xe ruột thừa 19 27,9 Kết quả trong phẫu thuật VRT: Phần lớn người bệnh được mổ nội soi 61,7%, mổ mở ngay từ đầu 30,9%, ổ bụng đã có mủ và giả mạc. Vị trí ruột thừa ở hố chậu phải chiếm 66,2% và sanh manh tràng chiếm 22%. Tỷ lệ chẩn đoán trong mổ là VFM khu trú 41,2%, có tới 30,9% là viêm phúc mạc toàn thể. Bảng 4. Kết quả phẫu thuật cho người bệnh VRT Kết quả phẫu thuật SL TL % Xử lý gốc ruột thừa Buộc gốc 33 48,5 Khâu gốc 33 48,5 Khâu + vùi gốc 1 1,5 Dẫn lưu manh tràng qua gốc RT 1 1,5 Xử lý ổ bụng Lau rửa + dẫn lưu 68 100 Số dẫn lưu 1 6 8,8 Số dẫn lưu 2 39 57,4 Số dẫn lưu 3 20 29,4 Số dẫn lưu 4 3 4,4 Thời gian mổ ≤ 60 phút 25 36,8 61 - 90 phút 39 57,3 91 - 120 phút 3 4,4 > 120 phút 1 1,5 So sánh thời gian mổ Mổ nội soi (n = 42) Mổ mở (n = 21) Thời gian phẫu thuật trung bình 72,9± 16,4 74,3± 16,9 Kết quả phẫu thuật của người bệnh VRT: Phần lớn gốc ruột thừa được buộc hoặc khâu buộc 97%. Có 57,4% số người bệnh được đặt 02 dẫn lưu trong phẫu thuật, 29,4% được đặt 03 dẫn lưu, 100% các trường hợp được đặt dẫn lưu ổ bụng. Không có sự khác biệt giữa thời gian mổ của nhóm mổ nội soi cũng như mổ mở. 99 NGHIÊN CỨU KHOA HỌC Khoa học Điều dưỡng - Tập 04 - Số 02 Bảng 5. Theo dõi và điều trị sau phẫu thuật Theo dõi và điều trị sau phẫu thuật SL TL % Thời gian liệt ruột sau phẫu thuật ≤ 24 giờ 2 2,9 24 -48 giờ 35 51,5 48 – 72 giờ 28 41,2 > 72 giờ 3 4,4 Nuôi cấy dịch ổ bụng Dương tính 53 77,9 Âm tính 12 17,6 Không làm 3 4,4 So sánh Mổ nội soi (n = 42) Mổ mở (n = 21) Thời gian điều trị trung bình theo nhóm 8,8± 0,4 10± 0,4 Thời gian liệt ruột trung bình sau mổ là 53 giờ, ca có thời gian liệt ruột sau mổ sớm nhất là 24 giờ, muộn nhất là 96 giờ. Phần lớn kết quả nuôi cấy dịch ổ bụng có vi khuẩn mọc 77,9%. Có sự khác biệt của ngày điều trị sau mổ giữa nhóm mổ nội soi và mổ mở (p=0,01). Bảng 6. Biến chứng sau mổ Biến chứng SL TL % Chảy máu trong ổ bụng 0 0 Chảy máu vết mổ, lỗ Trocar 0 0 Nhiễm trùng vết mổ, lỗ Trocar 11 16,0 Ổ đọng dịch, áp xe tồn dư 2 3,0 Tắc ruột sớm 1 1,5 Rò manh tràng 0 0 Có 16,0% các trường hợp có nhiễm trùng lỗ Trocar hoặc nhiễm trùng vết mổ đều được thay băng làm sạch vết mổ, có 2 trường hợp có áp xe tồn dư trong đó có 1 trường hợp phải mổ lại làm sạch ổ áp xe. 4. BÀN LUẬN 4.1. Đặc điểm lâm sàng và cận lâm sàng của người bệnh Trong số 68 người bệnh, nhóm tuổi > 65 chiếm tỷ lệ cao 33,8%, đặc biệt là những người bệnh lớn tuổi có các bệnh lý kèm theo như tiểu đường, tăng huyết áp, bệnh lý về hô hấp kèm theo... gây khó khăn trở ngại trong gây mê phẫu thuật cũng như điều trị sau mổ. Kết quả này tương tự trong nghiên cứu của Trần Hồng Dũng [2] Người bệnh có triệu chứng đau HCP nhiều hơn, ngoài ra triệu chứng buồn nôn, nôn, rối lạo tiêu hóa cũng hay gặp. Triệu chứng toàn thân biểu hiện với mức độ khác nhau của hội chứng nhiễm trùng, thường người bệnh có biểu hiện sốt nhẹ 37,1 -38,90C chiếm 63,2%, nhưng vẫn có những người bệnh không sốt 16,2%. Phần lớn người bệnh đến muộn có biểu hiện chướng bụng và khi khám có 88,3% người bệnh có bụng trướng, 100% có phản ứng thành bụng rõ ràng, cảm ứng phúc mạc 92,6%, đặc biệt có 32,4% khám thấy có khối trong ổ bụng ở HCP, đây là triệu chứng lâm sàng của áp xe ruột thừa, ruột thừa viêm được các quai ruột, mạc nối lớn đến bao bọc lại, khối làn càng cứng chắc thì trong phẫu thuật càng khó khăn. Nếu là mạc nối, tổ chức bẩn thì nên cắt ruột thừa và cả phần mạc nối lớn bọc quanh. Đặc điểm lam sàng này phù hợp với nghiên cứu của Phùng Đức Toàn [3] và các tác giả khác [4], [5]. Sự tăng của số lượng bạch cầu và tỷ lệ của bạch cầu đa nhân trung tính với 85,3% có BC > 10 x 1000/mm3, tỷ lệ bạch cầu đa 100 NGHIÊN CỨU KHOA HỌC Khoa học Điều dưỡng - Tập 04 - Số 02 nhân trung tính > 70% là 80,9%. Tuy nhiên có 2,9% số trường hợp bạch cầu không tăng lại là trường hợp VFM toàn thể khi mổ ra ổ bụng ngập mủ có thể là người bệnh nhiễm trùng nhiễm độc quá nặng, sự tăng bạch cầu để chống nhiễm trùng không đáp ứng nổi. Như vậy công thức bạch cầu vẫn phản ánh khá chính xác tình trạng nhiễm trùng trong ổ bụng của những trường hợp VFMRT. 4.2. Kết quả điều trị Tỷ lệ người bệnh phẫu thuật nội soi là 61,7%, mổ mở 30,7%, nội soi chuyển mổ mở là 7,4%. Như vậy mặc dù viêm ruột thừa có biến chứng viêm phúc mạc tỷ lệ mổ nội soi vẫn khá cao. Phẫu thuật nội soi có những ưu điểm là một phẫu thuật ít xâm lấn, vết mổ thành bụng nhỏ, ít đau sau phẫu thuật, phục hồi nhanh hơn, thẩm mỹ tốt. Do đó phẫu thuật nội soi trong điều trị viêm ruột thừa đã thành thường quy cho cả trẻ em và người lớn, ban đầu với VRT có biến chứng thủng gây VFM việc áp dụng phẫu thuật nội soi còn chưa được thống nhất, tuy nhiên qua nhiều nghiên cứu cho thấy hiệu quả và tính an toàn cao [3], [4]. Tình trạng ổ bụng có ảnh hưởng rất lớn đến thời gian phẫu thuật và quá trình điều trị hậu phẫu, nguyên nhân chủ yếu của quyết định chuyển từ phẫu thuật nội soi sang mổ mở. Tình trạng ổ bụng bẩn, các quai ruột có phản ứng viêm, dính việc phẫu tích cắt ruột thừa cũng như làm sạch ổ bụng gặp rất nhiều khó khăn, việc gỡ dính các quai ruột dính với nhau trong mổ rất quan trọng, nó làm tránh việc tắc ruột sớm sau mổ do quai ruột gập góc, ứ dịch sau mổ. Trong nghiên cứu này có 97,1 % các trường hợp có dịch đục hoặc mủ, chỉ có 2,9% trường hợp có dịch tiết đây là trường hợp VFM khu trú tạo thành ổ áp xe ruột thừa chưa vỡ, chỉ có dịch tiết trong ổ bụng, ổ áp xe được quây bọc lại. Vị trí ruột thừa là một trong những nguyên nhân gây khó khăn trong việc chẩn đoán: vị trí hay gặp nhất là hố chậu phải 66,2%, sau manh tràng 22%, kết quả này tương tự các nghiên cứu trong, ngoài nước về vị trí ruột thừa. Vị trí hoại tử của ruột thừa: tỷ lệ hoại tử của ruột thừa ở đầu cao nhất 38,2%, ở thân 35,3% kết quả này phù hợp với những nghiên cứu về mô học của ruột thừa, phần đầu tổ chức mỏng manh nhất dễ thủng, hoại tử nhất. Việc chẩn đoán trong mổ dựa vào tình trạng ổ bụng mà đưa ra các mức như VFM khu trú dịch mủ chỉ khu trú quanh ruột thừa viêm đã hoại tử, hay áp xe ruột thừa mủ được mạc nối lớn, các quai ruột bọc lại cùng với ruột thừa, đặc biệt VFM toàn thể khi mủ lan tràn khắp ổ bụng gây nên tình trạng viêm nhiễm rất nặng tỷ lệ này là 30,9%. Thời gian phẫu thuật trung bình là 75 phút cao hơn so với nghiên cứu của Mohammad SM 2006 (62 phút) [6], Phùng Đức Toàn 2010 (74 phút) [3] nhưng thấp hơn so với nghiên cứu của tác giả Rambha Rai 2007 (106 phút) [7] và Thambidorai CR 2008 (112 phút) [8]. Như vậy thời gian phẫu thuật của chúng tôi là trung bình so với các nghiên cứu trên. Thời gian trung bình của mổ nội soi và mổ mở không có sự khác biệt với p= 0,769. Thời gian liệt ruột sau mổ được tính từ lúc bắt đầu mổ xong đến khi người bệnh có trung tiện trở lại, thời gian liệt ruột trung bình là 53 giờ, kết quả này tương tự của Phùng Đức Toàn là 56 giờ [3]. Ngày điều trị sau mổ tính từ lúc bắt đầu kết thúc cuộc mổ đến khi người bệnh được xuất viên: thời gian trung bình điều trị sau mổ là 9,4 ± 0,3 ngày, con số này cao hơn với ngày điều trị sau mổ của VRT cấp trung 101 NGHIÊN CỨU KHOA HỌC Khoa học Điều dưỡng - Tập 04 - Số 02 bình là 5 ngày, có nhiều nguyên nhân: do người bệnh hồi phục chậm, dẫn lưu được rút chậm và cũng một phần do những biến chứng sau mổ như nhiễm trùng vết mổ phải ở lại viện chăm thay băng. Có sự khác biệt giữa ngày điều trị của nhóm mổ mở và nhóm mổ nội soi p=0,01. Với việc mổ nội soi người bệnh sớm trở lại sinh hoạt bình thường, đau vết mổ ít hơn, giúp rút ngắn thời gian điều trị hậu phẫu. Biến chứng hay gặp nhất là nhiễm trùng vết mổ hay lỗ Trocar chiếm 16,0%, đây là biến chứng hay gặp do tình trạng ổ bụng bẩn, để khắc phục tình trạng này trong mổ mở cần che chắn vết mổ thật tốt, khi đóng bụng cũng phải đúng quy cách. Đáng lưu ý ở đây là 02 trường hợp có áp xe tồn dư, trong đó có 1 trường hợp phải mổ lại sau 1 tháng. Còn các biến chứng khác chỉ cần điều trị nội khoa. Như vậy phẫu thuật nội soi khá tốt trong điều trị VFMRT, với kháng sinh, lau rửa ổ bụng và dẫn lưu. Nuôi cấy dịch ổ bụng có 65 trường hợp chiếm 81,5%, tỷ lệ này khá thấp thường tỷ lệ vi khuẩn mọc sấp sỉ 100%, có thể trong quy trình nuôi cấy việc bảo quản dịch ổ bụng trước khi nuôi cấy vi khuẩn chưa được chú ý. 5. KẾT LUẬN Về đặc điểm lâm sàng, đối tượng trong nghiên cứu vẫn còn xuất hiện các triệu chứng chiếm tỷ lệ cao như: đau bụng (82,3%), bụng trướng do liệt ruột cơ năng (88,3%) hay các phản ứng thành bụng (100%). Ngoài ra, tình trạng bạch cầu tăng cao chủ yếu là bạch cầu đa nhân trung tính. Về kết quả điều trị, đa số người bệnh được chỉ định mổ nội soi (61,7%); thời gian liệt ruột sau phẫu thuật từ 24-48 giờ chiếm 51,5%; không gặp các tai biến trong phẫu thuật, tuy nhiên vẫn còn tình trạng nhiễm trùng Trocar, nhiễm trùng vết mổ, áp xe, tắc ruột. Thời gian mổ trung bình 75 phút. Thời gian liệt ruột sau mổ là 53 giờ= 2,2 ngày. TÀI LIỆU THAM KHẢO 1. Bộ môn ngoại Trường Đại học Y Hà Nội (2002), Bệnh học ngoại khoa. Nhà xuất bản Y học. 2. Trần Hồng Dũng (2016), Đánh giá kết quả phẫu thuật viêm ruột thừa tại Bệnh viện đa khoa Gia Rai. Đề tài cấp Viện. 3. Phùng Đức Toàn (2010), Nghiên cứu đặc điểm lâm sàng, cận lâm sàng và kết quả điều trị phẫu thuật nội soi viêm phúc mạc ruột thừa ở trẻ em tại Bệnh viện Nhi Trung ương, luận văn thạc sĩ Y học, Trường Đại học Y Hà Nội. 4. Aaron M, Merhoff G. et al. (2000), Laparoscopic versus open Appendectomy, Am.J. Surg, 7(9), pp.375-381. 5. Arnold P, Friedrich Gotz. et al. (1993), Laparoscopic appendectomy, World.J.Surg, 17(1), pp. 123-125. 6. Mohammad SM et al. (2006), Randomizeid controlled trial comparing laparoscopic and open appendicectomy, B. J. Surg, 50, pp. 1-600. 7. Rambha Rai, Chan-Hon Chui, Sai Prasad TR. (2007), Perforated Appendicitis in Children: Benefits of Early Laparoscopic Surgery, Am. Surg, 3(6), pp. 277-80. 8. Thambidorai CR, Aman Fuad Y. Laparoscopic appendicectomy for complicated appendicitis in children. Singapore Med J. 2008 Dec;49(12):994-7.
File đính kèm:
 dac_diem_lam_sang_can_lam_sang_viem_ruot_thua_co_bien_chung.pdf
dac_diem_lam_sang_can_lam_sang_viem_ruot_thua_co_bien_chung.pdf

