Cập nhật viêm phổi ở bệnh nhân Covid - 19
Dịch Covid-19 đến nay vẫn đang diễn biến hết sức phức tạp trên thế giới và Việt Nam. Viêm phổi và viêm phổi nặng ở bệnh nhân (BN) Covid-19 hiện đang là thách thức trong thực hành lâm sàng. Hiểu biết sâu về bệnh sinh cũng như chẩn đoán sớm, đánh giá chính xác mức độ bệnh, điều trị tích cực giúp thay đổi tiên lượng bệnh. Chụp cắt lớp vi tính ngực có vai trò quan trọng trong chẩn đoán, theo dõi tiến triển của viêm phổi. Cần quan tâm nhiễm trùng phổi thứ phát trong chẩn đoán và điều trị viêm phổi do Covid-19. Xử trí các rối loạn hô hấp là biện pháp điều trị quan trọng ở BN viêm phổi nặng do Covid-19

Trang 1

Trang 2

Trang 3
Trang 4

Trang 5

Trang 6
Trang 7

Trang 8

Trang 9
Bạn đang xem tài liệu "Cập nhật viêm phổi ở bệnh nhân Covid - 19", để tải tài liệu gốc về máy hãy click vào nút Download ở trên
Tóm tắt nội dung tài liệu: Cập nhật viêm phổi ở bệnh nhân Covid - 19

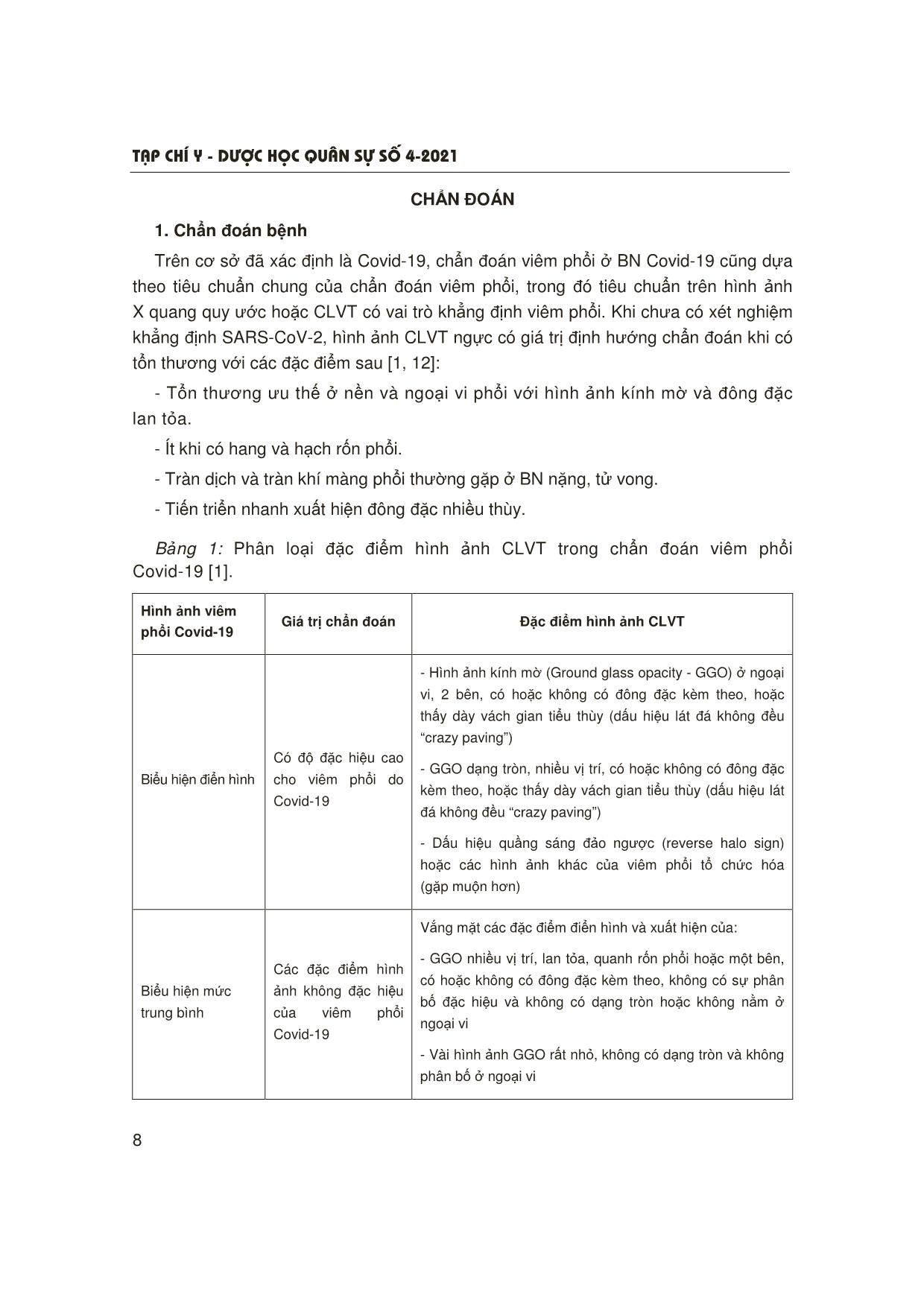
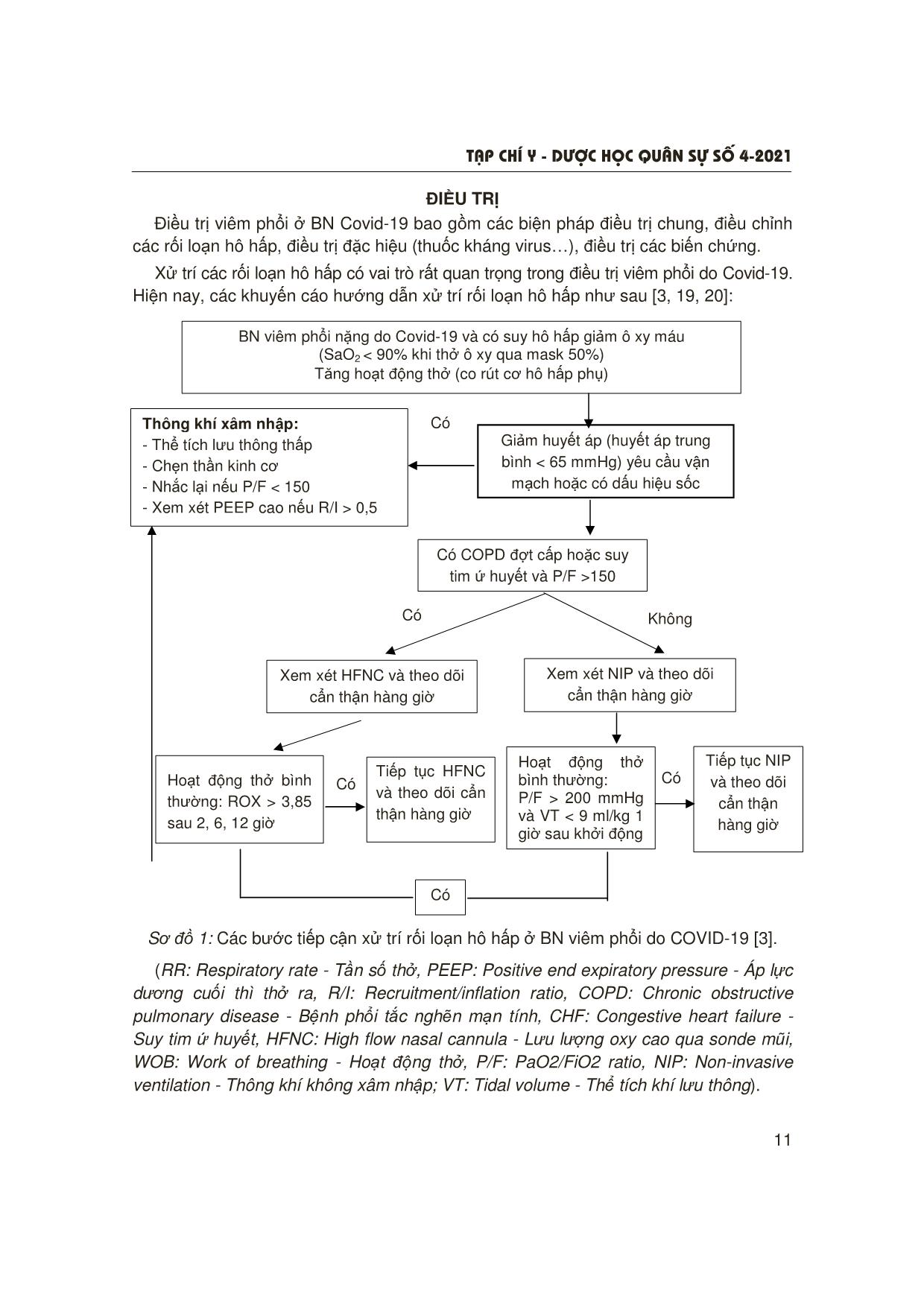
T¹p chÝ y - d−îc häc qu©n sù sè 4-2021 5 1Trung tâm Nội Hô hấp, Bệnh viện Quân y 103, Học viện Quân y Người phản hồi: Tạ Bá Thắng (tabathang@yahoo.com) Ngày nhận bài: 21/4/2021 Ngày bài báo được đăng: 28/4/2021 CẬP NHẬT VIÊM PHỔI Ở BỆNH NHÂN COVID-19 Tạ Bá Thắng1, Đỗ Quyết1, Đào Ngọc Bằng1 TÓM TẮT Dịch Covid-19 đến nay vẫn đang diễn biến hết sức phức tạp trên thế giới và Việt Nam. Viêm phổi và viêm phổi nặng ở bệnh nhân (BN) Covid-19 hiện đang là thách thức trong thực hành lâm sàng. Hiểu biết sâu về bệnh sinh cũng như chẩn đoán sớm, đánh giá chính xác mức độ bệnh, điều trị tích cực giúp thay đổi tiên lượng bệnh. Chụp cắt lớp vi tính ngực có vai trò quan trọng trong chẩn đoán, theo dõi tiến triển của viêm phổi. Cần quan tâm nhiễm trùng phổi thứ phát trong chẩn đoán và điều trị viêm phổi do Covid-19. Xử trí các rối loạn hô hấp là biện pháp điều trị quan trọng ở BN viêm phổi nặng do Covid-19. * Từ khóa: Viêm phổi nặng; Covid-19. Update of Pneumonia in Covid-19 Summary The Covid-19 epidemic is still happening very complicatedly in the world and Vietnam. Pneumonia and severe pneumonia in Covid-19 patients are currently challenging in clinical practice. Deep understanding of pathogenesis as well as early diagnosis, accurate assessment of disease severity, active treatment have changed the prognosis of the disease. Chest computed tomography plays an important role in the diagnosis and monitoring of pneumonia. Secondary lung infections should be considered in the diagnosis and treatment of Covid-19 pneumonia. The respiratory management is an important therapy in patients with severe Covid-19 pneumonia. * Keywords: Severe pneumonia; Covid-19. ĐẶT VẤN ĐỀ Dịch Covid-19 xuất hiện từ 12/2019 và đến nay vẫn đang diễn biến hết sức phức tạp. Tính đến 18/5/2021, thế giới đã có 164.232.168 ca mắc với 3.403.025 ca tử vong. Tại Việt Nam có 2.909 ca mắc trong nước, 1.469 ca nhập cảnh và 37 ca tử vong. Viêm phổi và viêm phổi nặng là những thách thức trong điều trị và tiên lượng BN Covid-19. Một số nghiên cứu cho thấy có nhiều yếu tố kết hợp với viêm phổi nặng ở BN Covid-19 như: Tuổi già, nam giới, chủng tộc (người da đen, Tây Ban Nha, Đông Á), mắc các bệnh nền (tăng huyết áp, đái tháo đường, bệnh phổi mạn, bệnh thận mạn, ung thư), nhóm máu A [2, 3]. Tiên lượng của những BN này khá xấu: Khoảng 1/3 BN viêm phổi nặng nhập viện tiến triển đến hội chứng suy hô hấp cấp (Acute respiratory distress syndrome - ARDS), 60% BN đặt nội khí quản tử vong ở giai đoạn đầu của dịch (năm 2020) [4, 5]. Do vậy, việc chẩn đoán, điều trị tích cực và sớm rất quan trọng, giúp cải thiện tiên lượng BN. T¹p chÝ y - d−îc häc qu©n sù sè 4-2021 6 CƠ CHẾ BỆNH SINH VIÊM PHỔI DO COVID-19 1. Cấu trúc của SARS-CoV-2 SARS-CoV-2 là một virus RNA sợi đơn thuộc chi Betacoronavirus. Bộ gen của SARS-CoV-2 có độ dài 25 - 32 kilobase, lớn nhất trong số các virus RNA và bao gồm các vùng: Vùng 5’UTR, khung đọc mở, vùng 3’UTR và đuôi-poly (A). 2/3 đầu tiên của bộ gen mã hóa cho các protein phi cấu trúc từ 2 khung mở đọc ORF1a và ORF1b. 1/3 cuối của bộ gen mã hóa cho các protein cấu trúc. Có 4 protein cấu trúc được bảo tồn trên các CoV là protein (S), protein màng (M), protein vỏ (E) và nucleocapsid (N) protein. Protein S liên kết với thụ thể angiotensin converting enzyme 2 (ACE2), là điểm xâm nhập của virus vào người và vật chủ. Hơn nữa, protein S được cho là một yếu tố đóng góp chính vào việc tạo ra phản ứng miễn dịch, do đó protein S là mục tiêu của hầu hết vắc xin [6, 7]. Các protein M, E và N là một phần của nucleocapsid của các hạt virus. Protein M là protein xuyên màng quan trọng trong quá trình bệnh sinh của virus. Protein E đóng vai trò trong việc sao chép và lây nhiễm của virus. Protein N cho phép điều chỉnh việc sao chép, phiên mã và tổng hợp RNA của virus [6]. 2. Xâm nhập và sao chép trong tế bào của SARS-CoV-2 Thụ thể ACE2 người (hACE) là thụ thể được SARS-CoV sử dụng cho sự xâm nhập vào cơ thể người. 37 Ở người già và nam giới thấy sự liên kết protein S của virus-ACE2 có hiệu quả nhất [9]. Thụ thể ACE2 được biểu hiện nhiều ở đường hô hấp trên ở người [17]. Sự phân cắt protein S bởi các protease serine như protease xuyên màng serine 2 (transmembrane protease serine 2 - TMPRSS2), cathepsin L và furin là cần thiết để liên kết với thụ thể ACE2. Tương tự, đối với thụ thể ACE2, biểu hiện protease cao ở biểu mô niêm mạc mũi và phế quản. Ngoài ra, còn ở kết mạc, biểu mô đường tiêu hóa, gan và thận. Sau khi virus gắn vào thụ thể của tế bào vật chủ vào nội bào, virus trưởng thành, sao chép và giải phóng nhiều virus hơn trong tương bào của tế bào vật chủ. Nhiễm trùng SARS-CoV-2 bắt đầu với sự nhân lên của virus và tránh được sự nhận dạng vật chủ trong lần nhiễm trùng ban đầu và trước khi phản ứng miễn dịch bẩm sinh của vật chủ được kích hoạt [9, 10]. 3. Đáp ứng của vật chủ Khi virus xâm nhập vào cơ thể vài ngày sẽ hoạt hóa thụ thể toll-like (Toll-like receptors - TLR) 3, 7 và 8 bởi các thụ thể nhận biết mầm bệnh (Pathogen recognition receptors - PRR) tạo ra phiên mã điều hòa các interferon (interferon loại I và III) và chiêu mộ bạch cầu. Mức độ của phản ứng kháng virus bẩm sinh có liên quan đến mức độ nhiễm trùng và không đồng nhất ở những người bị nhiễm Covid-19. Đáp ứng miễn dịch bắt đầu bằng giải phóng kháng thể IgA, IgG và IgM tương ứng với phản ứng của SARS-CoV. Thời điểm giải phóng kháng thể và sự tồn tại của chúng khác nhau giữa các BN [9]. Nghiên cứu cho thấy kháng thể IgA và IgM phát hiện được trong những ngày đầu tiên và kháng thể IgG phát hiện muộn hơn (sau 14 ngày). Đáp ứng đầy đủ của tế bào T (cả TCD4 và TCD8) đối với SARS- CoV-2 có liên quan đến bệnh nhẹ hơn. Tổn thương phổi do Covid-19 là hậu quả của cơ chế tổn thương trực tiếp tế bào T¹p chÝ y - d−îc häc qu©n sù sè 4-2021 7 Sơ đồ 1: Tóm tắt cơ chế bệnh sinh của Covid-19 [9]. nhu mô và tổn thương gián tiếp qua trung gian miễn dịch. Khởi phát bằng sự nhân lên nhanh chóng của virus trực tiếp gây tổn thương tế bào biểu mô cũng như tế bào nội mô đường hô hấp và gây thoát mạch [9]. Các tổn thương này khởi động phản ứng viêm, sản xuất các cytokine tiền viêm cũng như các chemokine, qua đó gây tổn thương viêm nhu mô phổi. Hiện tượng mất các ACE2 chức năng đường hô hấp cũng liên quan đến tổn thương phổi cấp tính do rối loạn chức năng hệ thống renin-angiotensin làm tăng quá trình viêm gây thoát mạch. Ở các trường hợp nặng, tổn thương phổi là hậu quả kết hợp của tổn thương gây chết hàng loạt tế bào biểu mô và nội mô, phản ứng viêm hệ thống quá mức (bão cytokine), hiện tượng tăng cường miễn dịch phụ thuộc kháng thể, dẫn tới suy hô hấp cấp tiến triển (ARDS) kèm hoặc không kèm tổn thương tạng khác. Nghiên cứu giải phẫu bệnh của những BN đã tử vong vì nhiễm SARS-CoV-2 nặng cho thấy sự hiện diện của tổn thương thành phế nang và tổn thương lan tỏa các phế nang giống ARDS, tuy nhiên, có tỷ lệ lớn huyết khối trong mao mạch phổi cho thấy vai trò của huyết khối và bệnh lý vi mạch trong bệnh sinh của Covid-19 [9, 10]. T¹p chÝ y - d−îc häc qu©n sù sè 4-2021 8 CHẨN ĐOÁN 1. Chẩn đoán bệnh Trên cơ sở đã xác định là Covid-19, chẩn đoán viêm phổi ở BN Covid-19 cũng dựa theo tiêu chuẩn chung của chẩn đoán viêm phổi, trong đó tiêu chuẩn trên hình ảnh X quang quy ước hoặc CLVT có vai trò khẳng định viêm phổi. Khi chưa có xét nghiệm khẳng định SARS-CoV-2, hình ảnh CLVT ngực có giá trị định hướng chẩn đoán khi có tổn thương với các đặc điểm sau [1, 12]: - Tổn thương ưu thế ở nền và ngoại vi phổi với hình ảnh kính mờ và đông đặc lan tỏa. - Ít khi có hang và hạch rốn phổi. - Tràn dịch và tràn khí màng phổi thường gặp ở BN nặng, tử vong. - Tiến triển nhanh xuất hiện đông đặc nhiều thùy. Bảng 1: Phân loại đặc điểm hình ảnh CLVT trong chẩn đoán viêm phổi Covid-19 [1]. Hình ảnh viêm phổi Covid-19 Giá trị chẩn đoán Đặc điểm hình ảnh CLVT Biểu hiện điển hình Có độ đặc hiệu cao cho viêm phổi do Covid-19 - Hình ảnh kính mờ (Ground glass opacity - GGO) ở ngoại vi, 2 bên, có hoặc không có đông đặc kèm theo, hoặc thấy dày vách gian tiểu thùy (dấu hiệu lát đá không đều “crazy paving”) - GGO dạng tròn, nhiều vị trí, có hoặc không có đông đặc kèm theo, hoặc thấy dày vách gian tiểu thùy (dấu hiệu lát đá không đều “crazy paving”) - Dấu hiệu quầng sáng đảo ngược (reverse halo sign) hoặc các hình ảnh khác của viêm phổi tổ chức hóa (gặp muộn hơn) Biểu hiện mức trung bình Các đặc điểm hình ảnh không đặc hiệu của viêm phổi Covid-19 Vắng mặt các đặc điểm điển hình và xuất hiện của: - GGO nhiều vị trí, lan tỏa, quanh rốn phổi hoặc một bên, có hoặc không có đông đặc kèm theo, không có sự phân bố đặc hiệu và không có dạng tròn hoặc không nằm ở ngoại vi - Vài hình ảnh GGO rất nhỏ, không có dạng tròn và không phân bố ở ngoại vi T¹p chÝ y - d−îc häc qu©n sù sè 4-2021 9 Biểu hiện không điển hình Các đặc điểm ít gặp hoặc không được báo cáo ở viêm phổi Covid-19 Vắng mặt các đặc điểm điển hình và xuất hiện của: - Tổn thương đông đặc hình chêm hoặc cả thùy đơn độc, không có hình ảnh GGO - Các nốt nhỏ rời rạc (trung tâm tiểu thùy, cành nảy chồi “tree-in-bud”) - Tạo hang - Dày đều vách gian tiểu thùy kèm tràn dịch màng phổi Âm tính với viêm phổi Không có đặc điểm của viêm phổi Không có đặc điểm gợi ý viêm phổi 2. Đánh giá mức độ nặng của viêm phổi Hướng dẫn của Bộ Y tế (2021) sử dụng các dấu hiệu đơn giản để đánh giá viêm phổi nặng ở BN Covid-19 là khi BN có bất kỳ một trong các dấu hiệu sau: Nhịp thở > 30 lần/phút, khó thở nặng, hoặc SpO2 < 93% khi thở khí phòng [1]. Hiện nay, một số thang điểm được sử dụng để đánh giá mức độ nặng của viêm phổi nhập viện một cách chi tiết hơn: Thang điểm CURB-65 (C: Confusion - Thay đổi ý thức; U: Uremia - Ure máu ≥ 7 mmol/l; R: Respiratory - Tần số thở ≥ 30 lần/phút; B: Blood pressure - Huyết áp tâm thu 65). Mỗi thông số được tính 1 điểm, khi tổng điểm ≥ 4 là viêm phổi nặng cần điều trị hồi sức tích cực và thang điểm này có giá trị dự đoán nguy cơ tử vong tốt hơn [13]. Fine M và CS (1997) [14] xây dựng thang điểm PSI (Pneumonia severity index) có 4 tiêu chí xác định với 20 thông số, cho điểm từng thông số để xếp thành 5 nhóm nguy cơ theo mức độ nặng (từ I - V). Thang điểm này khá chi tiết, nhưng khó thực hiện trong thực hành lâm sàng. Gần đây, 2 thang điểm được đề xuất: Thang điểm SMARTCOP (2008) (S: Systolic blood pressure - Huyết áp tâm thu, M: Multilobar infiltrates - Tổn thương nhiều thùy, A: Albumin - Nồng độ albumin máu, R: Respiratory rate - Tần số thở, T: Tachycardia - Tăng nhịp tim, C: Confusion - Rối loạn ý thức, O: Oxygen và P: pH máu) và SCAP (2006) gồm 2 thông số chính: pH, systolic blood pressure và 7 thông số phụ: confusion, urea, respiratory rate, multilobar infiltrates, oxygen, age: tuổi ≥ 80). Nghiên cứu của Espãna PP và CS so sánh CURB-65, thang điểm ATS (2007), SMARTCOP và SCAP cho thấy 2 thang điểm SMARTCOP và SCAP có giá trị tiên lượng cao nhất trong viêm phổi (nhu cầu thở máy: 1,0 và nhu cầu sử dụng vận mạch: 0,99) [15]. T¹p chÝ y - d−îc häc qu©n sù sè 4-2021 10 Bảng 2: Giá trị tiên lượng viêm phổi nặng của các thông số [15]. TT Thông số OR A Thông số chính 1 pH < 7,3 10,8 (3,5 - 34,0) 2 Huyết áp tâm thu < 90 mmHg 8,9 (3,2 - 25,2) B Thông số phụ 1 Nhịp thở > 30 lần/phút 6,3 (3,4 - 11,7) 2 BUN > 30 mg/dL 2,5 (1,4 - 4,7) 3 Giảm tri giác mới xuất hiện 2,4 (1,2 - 4,6) 4 PaO2/FiO2 < 250 3,1 (1,7 - 5,7) 5 Tuổi ≥ 80 2,4 (1,3 - 4,4) 6 X quang tổn thương nhiều thùy hoặc 2 bên 2,0 (1,1 - 3,7) Xác định viêm phổi nặng chỉ cần ≥ 1 thông số chính hoặc ≥ 2 thông số phụ. Tùy thực tế lâm sàng, bác sĩ cần sử dụng linh hoạt các thang điểm để đánh giá mức độ viêm phổi phù hợp và tiện ích nhất. 3. Nhiễm trùng phổi thứ phát ở BN viêm phổi do Covid-19 Tỷ lệ nhiễm trùng phổi thứ phát ở BN viêm phổi do Covid-19 khoảng 22,3%, trong đó nhiễm khuẩn 16% (4,8 - 29,8%), nhiễm nấm 6,3% (0,9 - 33,3%), tùy từng quốc gia và khu vực điều trị. Bệnh càng nặng, tỷ lệ nhiễm trùng thứ phát càng tăng (34,5% ở viêm phổi nặng so với 3,9% ở viêm phổi trung bình) [16]. Cơ chế nhiễm trùng thứ phát chủ yếu là suy giảm miễn dịch thứ phát do SARS-Cov- 2, các nghiên cứu cho thấy số lượng tế bào lympho T, đặc biệt là tế bào T đặc hiệu giảm khi nhiễm SARS-CoV-2 và có hiện tượng ức chế miễn dịch sau pha đáp ứng viêm ở BN Covid-19 [17]. Về phân bố căn nguyên nhiễm trùng thứ phát [16, 17, 18]: - Nhiễm khuẩn: Pseudomonas aeruginosa 21,1%, Klebsiella species 17,2%, Staphylococcus aureus 13,5%, Escherichia coli 10,4% và Stenotrophomonas maltophilia 3,1%. - Nhiễm nấm: Aspergillus species (Aspergillus fumigatus) là chủ yếu, Aspergillus favus, Aspergillus calidoustus, Aspergillus citrinoterreus, Aspergillus niger, Aspergillus terreus và Aspergillus versicolor ít gặp hơn. - Tỷ lệ nhiễm Pneumocystis jirovecii rất thấp. Thời gian xác định nhiễm trùng thứ phát trung bình 9 - 10 ngày sau khi được chẩn đoán viêm phổi do Covid-19. T¹p chÝ y - d−îc häc qu©n sù sè 4-2021 11 ĐIỀU TRỊ Điều trị viêm phổi ở BN Covid-19 bao gồm các biện pháp điều trị chung, điều chỉnh các rối loạn hô hấp, điều trị đặc hiệu (thuốc kháng virus), điều trị các biến chứng. Xử trí các rối loạn hô hấp có vai trò rất quan trọng trong điều trị viêm phổi do Covid-19. Hiện nay, các khuyến cáo hướng dẫn xử trí rối loạn hô hấp như sau [3, 19, 20]: Sơ đồ 1: Các bước tiếp cận xử trí rối loạn hô hấp ở BN viêm phổi do COVID-19 [3]. (RR: Respiratory rate - Tần số thở, PEEP: Positive end expiratory pressure - Áp lực dương cuối thì thở ra, R/I: Recruitment/inflation ratio, COPD: Chronic obstructive pulmonary disease - Bệnh phổi tắc nghẽn mạn tính, CHF: Congestive heart failure - Suy tim ứ huyết, HFNC: High flow nasal cannula - Lưu lượng oxy cao qua sonde mũi, WOB: Work of breathing - Hoạt động thở, P/F: PaO2/FiO2 ratio, NIP: Non-invasive ventilation - Thông khí không xâm nhập; VT: Tidal volume - Thể tích khí lưu thông). BN viêm phổi nặng do Covid-19 và có suy hô hấp giảm ô xy máu (SaO2 < 90% khi thở ô xy qua mask 50%) Tăng hoạt động thở (co rút cơ hô hấp phụ) Giảm huyết áp (huyết áp trung bình < 65 mmHg) yêu cầu vận mạch hoặc có dấu hiệu sốc Thông khí xâm nhập: - Thể tích lưu thông thấp - Chẹn thần kinh cơ - Nhắc lại nếu P/F < 150 - Xem xét PEEP cao nếu R/I > 0,5 Có COPD đợt cấp hoặc suy tim ứ huyết và P/F >150 Xem xét HFNC và theo dõi cẩn thận hàng giờ Xem xét NIP và theo dõi cẩn thận hàng giờ Hoạt động thở bình thường: ROX > 3,85 sau 2, 6, 12 giờ Tiếp tục HFNC và theo dõi cẩn thận hàng giờ Hoạt động thở bình thường: P/F > 200 mmHg và VT < 9 ml/kg 1 giờ sau khởi động Tiếp tục NIP và theo dõi cẩn thận hàng giờ Có Có Không Có Có Có T¹p chÝ y - d−îc häc qu©n sù sè 4-2021 12 KẾT LUẬN Dịch Covid-19 với viêm phổi và viêm phổi nặng hiện đang là thách thức trong thực hành lâm sàng trên toàn cầu. Hiểu biết sâu về bệnh sinh cũng như chẩn đoán sớm, đánh giá chính xác mức độ bệnh, điều trị tích cực giúp thay đổi tiên lượng bệnh. Xử trí các rối loạn hô hấp là biện pháp điều trị quan trọng ở BN viêm phổi nặng do Covid-19. TÀI LIỆU THAM KHẢO 1. Bộ Y tế. Hướng dẫn chẩn đoán và điều trị Covid-19 do chủng virus Corona mới, kèm theo quyết định về việc ban hành Hướng dẫn chẩn đoán và điều trị Covid-19 do chủng virus Corona mới (SARS-CoV-2) ngày 26 tháng 4 năm 2021. 2. Tzotzos SJ, Fischer B, Fischer H, Zeitlinger M. Incidence of ARDS and outcomes in hospitalized patients with Covid-19: A global literature survey. Crit Care 2020; 24:516. 3. Petrilli CM, Jones SA, Yang J, et al. Factors associated with hospital admission and critical illness among 5279 people with coronavirus disease 2019 in New York City: Prospective cohort study. BMJ 2020; 369:m1966. 4. Grasselli G, Zangrillo A, Zanella A, et al. Covid-19 Lombardy ICU Network. Baseline characteristics and outcomes of 1591 patients infected with SARS-CoV-2 admitted to ICUs of the Lombardy region, Italy. JAMA 2020; 323:1574-1581. 5. Yang Y, Zhao Y, Zhang F, Zhang L, Li L. Covid-19 in elderly adults: Clinical features, molecular mechanisms, and proposed strategies. Aging Dis 2020; 11:1481-1495. 6. Huang Y, Yang C, Xu XF, Xu W, Liu SW. Structural and functional properties of SARS-CoV-2 spike protein: Potential antivirus drug development for Covid-19. Acta Pharmacol Sin 2020; 41:1141-1149. 7. Duan L, Zheng Q, Zhang H, Niu Y, Lou Y, Wang H. The SARS-CoV-2 spike glycoprotein biosynthesis, structure, function, and antigenicity: Implications for the design of spike-based vaccine immunogens. Front Immunol 2020; 11:576622. 8. Jin Y, Yang H, Ji W, et al. Virology, epidemiology, pathogenesis, and control of Covid-19. Viruses 2020; 12(4). 9. Yuki K, Fujiogi M, Koutsogiannaki S. Covid-19 pathophysiology: A review. Clin Immunol 2020; 215:108427. 10. Attaway AH, Scheraga RG, Bhimraj A. Severe Covid-19 pneumonia: Pathogenesis and clinical management. BMJ 2021; 372:n436. 11. Koo HJ, Lim S, Choe J, Choi SH, Sung H. Radiographic and CT features of viral pneumonia. Radiographic 2018; 38(3). 12. Simpson S, Kay FU, Abbara S, et al. Radiological society of North America expert consensus statement on reporting chest CT findings related to Covid-19. Endorsed by the Society of Thoracic radiology, the American College of Radiology, and RSNA. Radiol Cardiothorac Imaging 2020; 2(2):e200152. 13. Capelastegui A, Espa˜na PP, Quintana JM, Areitio I, Gorordo I, Egurrola M, et al. Validation of a predictive rule for the management of community-acquired pneumonia. European Respiratory Journal. 2006; 27:151-157. 14. Fine MJ, Auble TE, Yealy DM, Hanusa BH, Weissfeld LA, Singer DE, et al. A prediction rule to identify low-risk patients with community- acquired pneumonia. New England Journal of Medicine 1997; 336:243-250. 15. Espãna PP, Capelastegui A, Gorordo I, Esteban C, Oribe M, Ortega M, et al. Development and validation of a clinical prediction rule for severe communityacquired pneumonia. Am J Respir Crit Care Med 2006; 174:1249-1256. T¹p chÝ y - d−îc häc qu©n sù sè 4-2021 13 16. Rouzé A, Martin-Loeches I, Povoa P, Makris D, Artigas A, et al. Relationship between SARS-CoV-2 infection and the incidence of ventilator-associated lower respiratory tract infections: A European multicenter cohort study. Intensive Care Med [Internet]. 2021 Jan 3:1-11. 17. Van Biesen S, Kwa D, Bosman RJ, Jufermans NP. Detection of invasive pulmonary aspergillosis in Covid-19 with nondirected BAL. Am J Respir Crit Care Med. 2020; 202:1171-1173. 18. Fekkar A, Lampros A, Mayaux J, Poignon C, Demeret S, Constantin J-M, et al. Occurrence of invasive pulmonary fungal infections in severe Covid-19 patients admitted to the ICU. Am J Respir Crit Care Med. 2020; 203:307-317. 19. Berbenetz N, Wang Y, Brown J, et al. Non-invasive positive pressure ventilation (CPAP or bilevel NPPV) for cardiogenic pulmonary oedema. Cochrane Database Syst Rev 2019; 4:CD005351. 20. Osadnik CR, Tee VS, Carson-Chahhoud KV, Picot J, Wedzicha JA, Smith BJ. Non- invasive ventilation for the management of acute hypercapnic respiratory failure due to exacerbation of chronic obstructive pulmonary disease. Cochrane Database Syst Rev 2017; 7:CD004104.
File đính kèm:
 cap_nhat_viem_phoi_o_benh_nhan_covid_19.pdf
cap_nhat_viem_phoi_o_benh_nhan_covid_19.pdf

