Biến chứng sớm sau phẫu thuật cắt phần xa dạ dày nối billroth II
Cắt phần xa dạ dày là phẫu thuật thường được sử dụng để điều trị ung thư phần thấp dạ dày, sau khi cắt, tái tạo lưu thông tiêu hóa thường được thực hiện theo kiểu Billroth II. Các biến chứng thường gặp của phương pháp này là xì miệng nối, hội chứng tắc quai đi - Quai đến, trào ngược dịch ruột vào dạ dày, hội chứng dồn đống Trong Báo cáo này chúng tôi nêu lên 4 trường hợp cắt dạ dày nối Billroth II bị biến chứng và được xử trí thành công. Qua đó nhằm rút tỉa một số kinh nghiệ

Trang 1
Trang 2
Trang 3

Trang 4

Trang 5

Trang 6
Bạn đang xem tài liệu "Biến chứng sớm sau phẫu thuật cắt phần xa dạ dày nối billroth II", để tải tài liệu gốc về máy hãy click vào nút Download ở trên
Tóm tắt nội dung tài liệu: Biến chứng sớm sau phẫu thuật cắt phần xa dạ dày nối billroth II

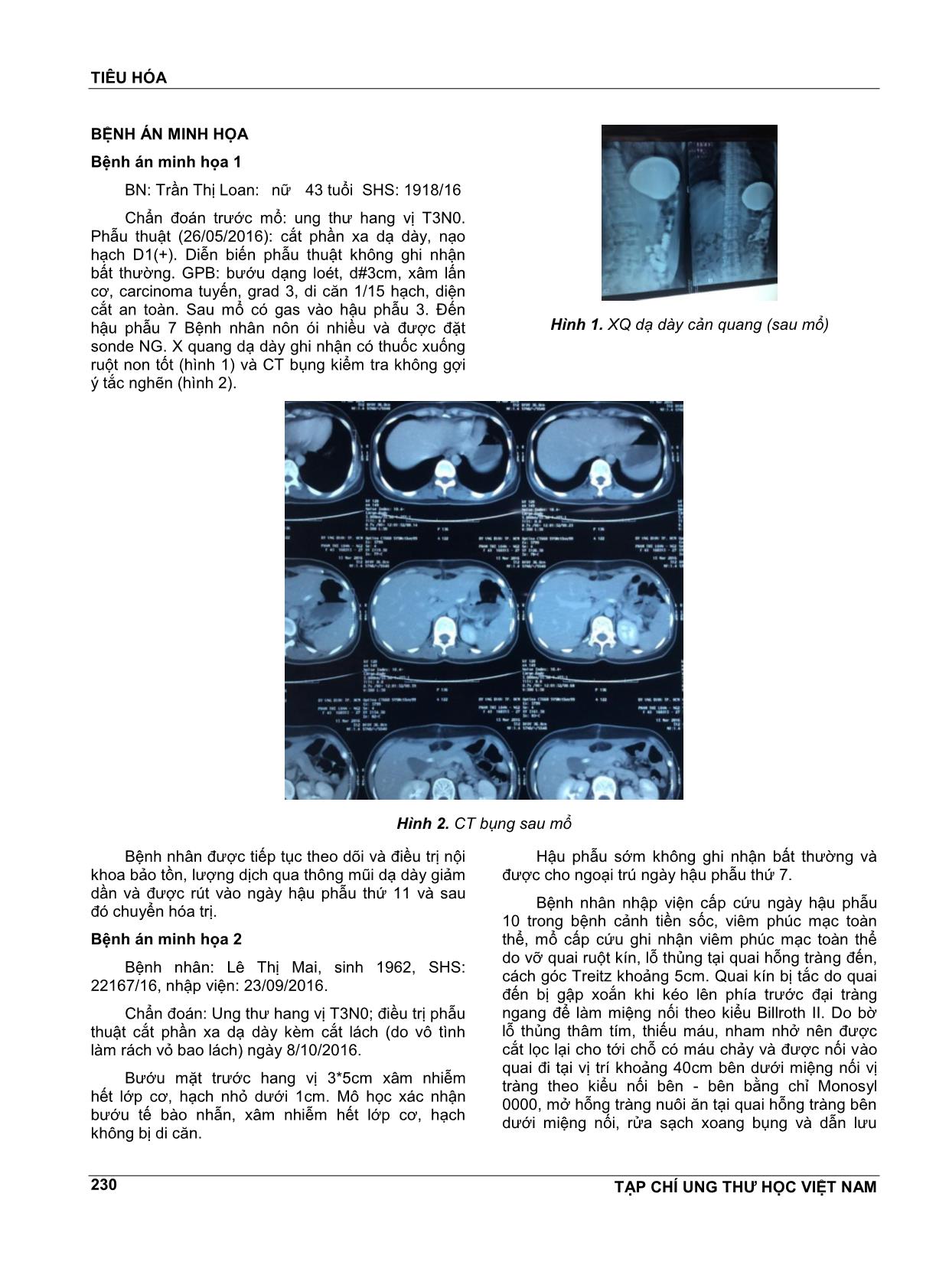
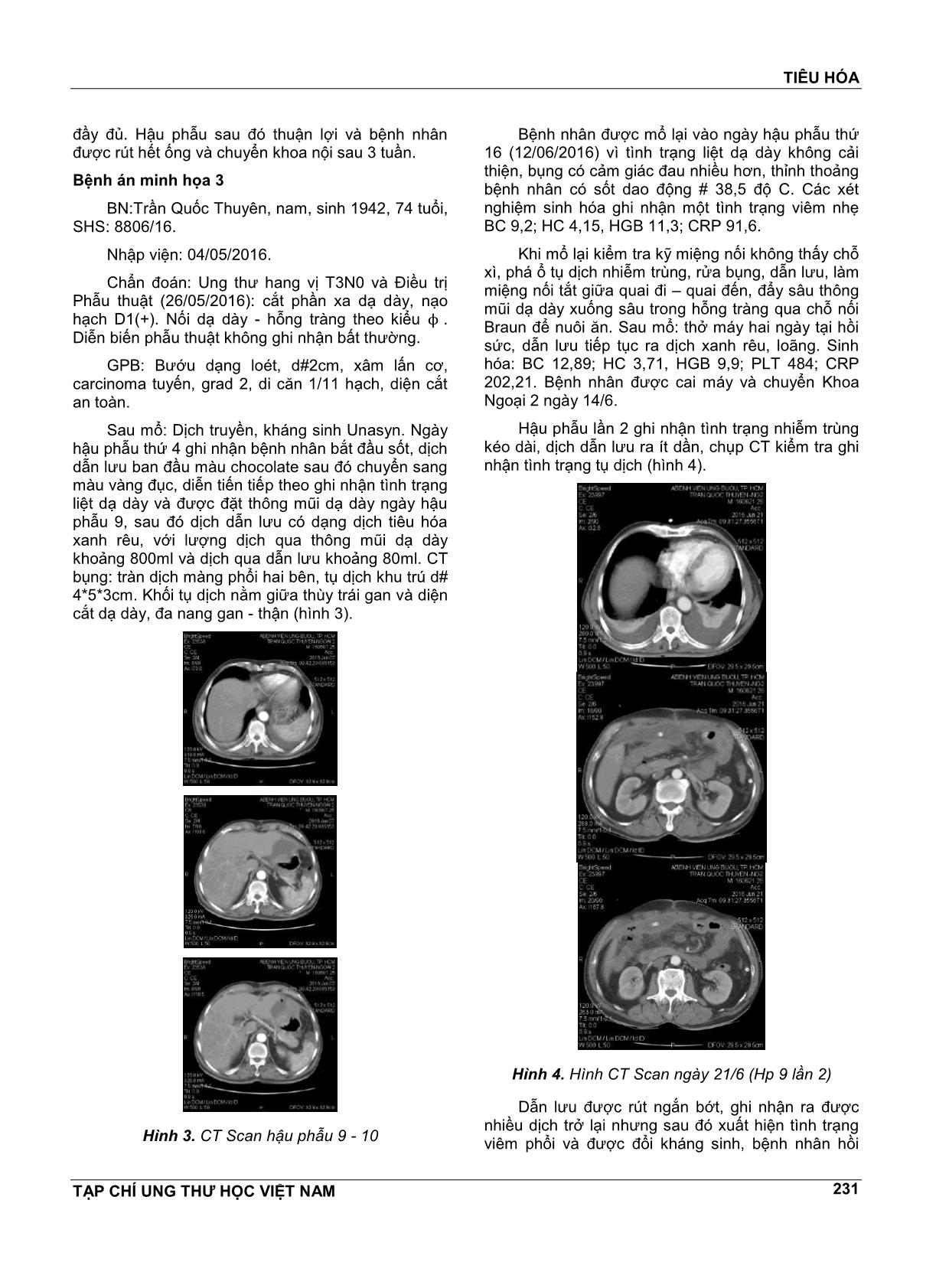
TIÊU HÓA TẠP CHÍ UNG THƯ HỌC VIỆT NAM 229 BIẾN CHỨNG SỚM SAU PHẪU THUẬT CẮT PHẦN XA DẠ DÀY NỐI BILLROTH II HOÀNG THÀNH TRUNG1, PHẠM HÙNG CƯỜNG2, PHÓ ĐỨC MẪN3, BÙI CHÍ VIẾT4, NGUYỄN BÁ TRUNG5, ĐẶNG HUY QUỐC THẮNG5, PHẠM ĐỨC NHẬT MINH6, PHAN ĐỨC VĨNH KHÁNH7, ĐÀO ĐỨC MINH7, NGUYỄN THANH HOÀNG7, LÊ THỊ HUỲNH TRANG7, VÕ QUANG HÙNG7, PHẠM HỮU HUẤN7, LÊ XUÂN HUY7, NGUYỄN THỊ THOẠI AN7 TÓM TẮT Cắt phần xa dạ dày là phẫu thuật thường được sử dụng để điều trị ung thư phần thấp dạ dày, sau khi cắt, tái tạo lưu thông tiêu hóa thường được thực hiện theo kiểu Billroth II. Các biến chứng thường gặp của phương pháp này là xì miệng nối, hội chứng tắc quai đi - quai đến, trào ngược dịch ruột vào dạ dày, hội chứng dồn đống Trong báo cáo này chúng tôi nêu lên 4 trường hợp cắt dạ dày nối Billroth II bị biến chứng và được xử trí thành công. Qua đó nhằm rút tỉa một số kinh nghiệm bổ ích. ABSTRACT Early postoperative complication of distal gastrectomy with billroth II reconstruction Distal gastrectomy is a most commonly used operation for managing of neoplasme which situated at pyloro antral region. Following the gastric resection, the retablishment of the GI tract continuity according to Billroth II is frequently carried out. The most frequent complications of this procedure include anastomotic leakage, afferent-efferent loop obstruction, intestino gastric regurgitation and dumping syndrome. In this report, 4 cases of complications following gastrectomy with Billroth II anastomosis were reviewed. Through the success in their management, we want to draw useful experiences. 1 ThS. BSCKII. Khoa Ngoại 2 - Bệnh viện Ung Bướu TP.HCM 2 PGS.TS. Trưởng Khoa Ngoại 2 - Bệnh viện Ung Bướu TP.HCM - Trưởng Bộ môn Phẫu thuật thực hành ĐHYD TP.HCM 3 BSCKII. Khoa Ngoại 2 - Nguyên Phó Giám Đốc - Bệnh viện Ung Bướu TP.HCM- 4 PGS.TS.BS. Khoa Ngoại 2 - Bệnh viện Ung Bướu TP.HCM 5 BSCKII. Phó Trưởng Khoa Ngoại 2 - Bệnh viện Ung Bướu TP.HCM 6 BSCKII. Phó Trưởng Phòng Chỉ đạo tuyến KHCN & ĐT, BSĐT Khoa Ngoại 2 - Bệnh viện Ung Bướu TP.HCM 7 BSĐT Khoa Ngoại 2 - Bệnh viện Ung Bướu TP.HCM MỞ ĐẦU Phẫu thuật cắt phần xa dạ dày kèm nạo hạch là phẫu thuật cĕn bản để điều trị ung thư hang vị. Các phương pháp tái lập lại lưu thông tiêu hóa sau cắt phụ thuộc vào phẫu thuật viên và bao gồm các kiểu Billroth I, Billroth II và Roux-en-Y. Các biến chứng sớm sau cắt dạ dày khá phong phú và đa dạng. Việc xử trí khi có biến chứng xảy ra cần sự tỉnh táo, linh động và cần dựa vào từng tình huống lâm sàng cụ thể. Trong bài viết này thông qua một số ca lâm sàng, đó là các bệnh nhân ung thư dạ dày được mổ cắt phần xa dạ dày, tái lập lưu thông tiêu hóa theo kiểu Billroth II và có biến chứng sớm sau mổ, chúng tôi sẽ đưa ra một số nhận định về chẩn đoán và cách xử trí hòng nêu lên một số kinh nghiệm ban đầu, ngoài ra cũng xem lại một số tài liệu y vĕn về vấn đề này. TIÊU HÓA TẠP CHÍ UNG THƯ HỌC VIỆT NAM 230 BỆNH ÁN MINH HỌA Bệnh án minh họa 1 BN: Trần Thị Loan: nữ 43 tuổi SHS: 1918/16 Chẩn đoán trước mổ: ung thư hang vị T3N0. Phẫu thuật (26/05/2016): cắt phần xa dạ dày, nạo hạch D1(+). Diễn biến phẫu thuật không ghi nhận bất thường. GPB: bướu dạng loét, d#3cm, xâm lấn cơ, carcinoma tuyến, grad 3, di cĕn 1/15 hạch, diện cắt an toàn. Sau mổ có gas vào hậu phẫu 3. Đến hậu phẫu 7 Bệnh nhân nôn ói nhiều và được đặt sonde NG. X quang dạ dày ghi nhận có thuốc xuống ruột non tốt (hình 1) và CT bụng kiểm tra không gợi ý tắc nghẽn (hình 2). Hình 1. XQ dạ dày cản quang (sau mổ) Hình 2. CT bụng sau mổ Bệnh nhân được tiếp tục theo dõi và điều trị nội khoa bảo tồn, lượng dịch qua thông mũi dạ dày giảm dần và được rút vào ngày hậu phẫu thứ 11 và sau đó chuyển hóa trị. Bệnh án minh họa 2 Bệnh nhân: Lê Thị Mai, sinh 1962, SHS: 22167/16, nhập viện: 23/09/2016. Chẩn đoán: Ung thư hang vị T3N0; điều trị phẫu thuật cắt phần xa dạ dày kèm cắt lách (do vô tình làm rách vỏ bao lách) ngày 8/10/2016. Bướu mặt trước hang vị 3*5cm xâm nhiễm hết lớp cơ, hạch nhỏ dưới 1cm. Mô học xác nhận bướu tế bào nhẫn, xâm nhiễm hết lớp cơ, hạch không bị di cĕn. Hậu phẫu sớm không ghi nhận bất thường và được cho ngoại trú ngày hậu phẫu thứ 7. Bệnh nhân nhập viện cấp cứu ngày hậu phẫu 10 trong bệnh cảnh tiền sốc, viêm phúc mạc toàn thể, mổ cấp cứu ghi nhận viêm phúc mạc toàn thể do vỡ quai ruột kín, lỗ thủng tại quai hỗng tràng đến, cách góc Treitz khoảng 5cm. Quai kín bị tắc do quai đến bị gập xoắn khi kéo lên phía trước đại tràng ngang để làm miệng nối theo kiểu Billroth II. Do bờ lỗ thủng thâm tím, thiếu máu, nham nhở nên được cắt lọc lại cho tới chỗ có máu chảy và được nối vào quai đi tại vị trí khoảng 40cm bên dưới miệng nối vị tràng theo kiểu nối bên - bên bằng chỉ Monosyl 0000, mở hỗng tràng nuôi ĕn tại quai hỗng tràng bên dưới miệng nối, rửa sạch xoang bụng và dẫn lưu TIÊU HÓA TẠP CHÍ UNG THƯ HỌC VIỆT NAM 231 đầy đủ. Hậu phẫu sau đó thuận lợi và bệnh nhân được rút hết ống và chuyển khoa nội sau 3 tuần. Bệnh án minh họa 3 BN:Trần Quốc Thuyên, nam, sinh 1942, 74 tuổi, SHS: 8806/16. Nhập viện: 04/05/2016. Chẩn đoán: Ung thư hang vị T3N0 và Điều trị Phẫu thuật (26/05/2016): cắt phần xa dạ dày, nạo hạch D1(+). Nối dạ dày - hỗng tràng theo kiểu ϕ . Diễn biến phẫu thuật không ghi nhận bất thường. GPB: Bướu dạng loét, d#2cm, xâm lấn cơ, carcinoma tuyến, grad 2, di cĕn 1/11 hạch, diện cắt an toàn. Sau mổ: Dịch truyền, kháng sinh Unasyn. Ngày hậu phẫu thứ 4 ghi nhận bệnh nhân bắt đầu sốt, dịch dẫn lưu ban đầu màu chocolate sau đó chuyển sang màu vàng đục, diễn tiến tiếp theo ghi nhận tình trạng liệt dạ dày và được đặt thông mũi dạ dày ngày hậu phẫu 9, sau đó dịch dẫn lưu có dạng dịch tiêu hóa xanh rêu, với lượng dịch qua thông mũi dạ dày khoảng 800ml và dịch qua dẫn lưu khoảng 80ml. CT bụng: tràn dịch màng phổi hai bên, tụ dịch khu trú d# 4*5*3cm. Khối tụ dịch nằm giữa thùy trái gan và diện cắt dạ dày, đa nang gan - thận (hình 3). Hình 3. CT Scan hậu phẫu 9 - 10 Bệnh nhân được mổ lại vào ngày hậu phẫu thứ 16 (12/06/2016) vì tình trạng liệt dạ dày không cải thiện, bụng có cảm giác đau nhiều hơn, thỉnh thoảng bệnh nhân có sốt dao động # 38,5 độ C. Các xét nghiệm sinh hóa ghi nhận một tình trạng viêm nhẹ BC 9,2; HC 4,15, HGB 11,3; CRP 91,6. Khi mổ lại kiểm tra kỹ miệng nối không thấy chỗ xì, phá ổ tụ dịch nhiễm trùng, rửa bụng, dẫn lưu, làm miệng nối tắt giữa quai đi – quai đến, đẩy sâu thông mũi dạ dày xuống sâu trong hỗng tràng qua chỗ nối Braun để nuôi ĕn. Sau mổ: thở máy hai ngày tại hồi sức, dẫn lưu tiếp tục ra dịch xanh rêu, loãng. Sinh hóa: BC 12,89; HC 3,71, HGB 9,9; PLT 484; CRP 202,21. Bệnh nhân được cai máy và chuyển Khoa Ngoại 2 ngày 14/6. Hậu phẫu lần 2 ghi nhận tình trạng nhiễm trùng kéo dài, dịch dẫn lưu ra ít dần, chụp CT kiểm tra ghi nhận tình trạng tụ dịch (hình 4). Hình 4. Hình CT Scan ngày 21/6 (Hp 9 lần 2) Dẫn lưu được rút ngắn bớt, ghi nhận ra được nhiều dịch trở lại nhưng sau đó xuất hiện tình trạng viêm phổi và được đổi kháng sinh, bệnh nhân hồi TIÊU HÓA TẠP CHÍ UNG THƯ HỌC VIỆT NAM 232 phục hoàn toàn và được chuyển hóa trị ngày 5/7/2016. Bệnh án minh họa 4 Bệnh nhân: Võ Vĕn Đảo, sinh nĕm 1953, SHS: 17154/16. Ngày nhập viện: 01/08/2016. LDNV: Đau thượng vị. Bệnh sử: Bệnh nhân nhập viện được chẩn đoán ung thư dạ dày T3N1M0 và được phẫu thuật cắt phần xa dạ dày, nối Finsterer, nạo hạch D2 ngày 19 tháng 8 nĕm 2016. GPB sau mổ: Carcinoom tuyến Grad 2 xâm nhiễm đến lớp cơ, diện cắt bình thường, hạch di cĕn 1/22 hạch thử GPB. Sau mổ, hậu phẫu 5 xuất hiện đau bụng nhiều, hội chứng nhiễm trùng, chảy dịch xanh rêu qua ống dẫn lưu, siêu âm bụng có tụ dịch vùng hố chậu phải. Bệnh nhân được chẩn đoán viêm phúc mạc và được chỉ định mổ lại ngày 25/8/2016 (hậu phẫu 5). Mổ lại ghi nhận ổ bụng nhiều hơi, dịch và giả mạc, dịch tập trung nhiều nhất vùng hạ sườn trái, có mùi hôi. Mỏm cụt tá tràng không ghi nhận bất thường, không ghi nhận xì miệng nối vị tràng. Bệnh nhân được rửa bụng, dẫn lưu dưới gan, cạnh miệng nối, vùng chậu hai bên. Sau mổ dẫn lưu vùng dưới sườn hai bên ra dịch đục (trái#400cc, phải#200cc), vàng nhạt. Bệnh nhân được sử dụng Sandostatin 0,1mg, ngày 3 ống (31/8 - 15/9), nuôi ĕn hoàn toàn bằng đường tĩnh mạch, tình trạng bệnh nhân không cải thiện nhiều. XQ dạ dày cản quang ghi nhận có rò chất cản quang ở vùng dưới hoành bên trái. Bệnh nhân được mổ mở hỗng tràng nuôi ĕn ngày 13/09/016. Quá trình hậu phẫu tiếp theo tiếp tục chảy nhiều dịch tiêu hóa vàng xanh qua dẫn lưu, nuôi ĕn qua ống mở hỗng tràng và tĩnh mạch, bệnh nhân thỉnh thoảng vẫn còn sốt khi có tình trạng tắc dẫn lưu, tình trạng nhiễm trùng cải thiện sau khi được di động ống dẫn lưu sau khi đánh giá trên phim CT bụng. Tình trạng toàn thân không cải thiện, đau bụng lan tỏa nhiều hơn, dẫn lưu và thông mũi dạ dày tiếp tục ra nhiều dịch xanh - vàng, hôi. Tình trạng nhiễm trùng toàn thân tĕng thêm. Bệnh nhân được quyết định mổ lại ngày 5/10/2016. Khi mổ lại ghi nhận có ổ áp xe dưới hoành trái, miệng nối bị bung rộng, rách phức tạp phần quai đi hỗng tràng. Tiến hành khâu phục hồi lại miệng nối vị tràng, bơm thử lại miệng nối thấy không còn xì làm miệng nối Braun giữa quai đến và quai đi, phá các ổ áp xe, dẫn lưu lại ổ bụng. Hậu phẫu sau đó tiếp tục còn rò dịch tiêu hóa xanh rêu qua các dẫn lưu ổ bụng ở vùng bụng trên, bệnh nhân được nuôi dưỡng qua thông mở hỗng tràng và được cho về ngoại trú lần đầu ngày 11/11/2016 với một ống dẫn lưu duy nhất vùng hạ sườn phải. Sau 10 ngày quay lại khoa Ngoại 2, ghi nhận toàn trạng bệnh nhân ổn định, chưa tĕng cân, dẫn lưu còn ra hàng ngày khoảng 30 ml dịch xanh nhạt, lượng dịch tĕng lên khi uống thử nước. Bệnh nhân được tiếp tục nuôi ĕn qua thông hỗng tràng và rút ngắn, cố định lại ống dẫn lưu và cho về ngoại trú lần 2 ngày 25/11/2016. Tái khám lần sau cách 3 tuần, bệnh nhân ĕn uống được bằng đường miệng và được rút toàn bộ các ống dẫn lưu và ống mở hỗng tràng và xuất viện. BÀN LUẬN Cắt dạ dày là một phẫu thuật nặng, làm thay đổi nghiêm trọng chức nĕng của đường tiêu hóa trên. Theo một số báo cáo thì tái tạo tiêu hóa theo kiểu Billroth II gây xáo trộn chức nĕng nhiều hơn kiểu Billroth I và kiểu Roux – en Y. Bài viết này xin đề cập đến một số rối loạn và biến chứng sau phẫu thuật cắt phần xa dạ dày và tái tạo lưu thông tiêu hóa theo kiểu Billroth II. Nôn mửa và trào ngược Nôn mửa sau nối vị tràng và cắt phần xa dạ dày nối Billroth II khá thường gặp trên lâm sàng, điều cần thiết khi tiếp cận bệnh nhân là cần phân biệt triệu chứng này do rối loạn chức nĕng thoáng qua hay do một nguyên nhân thực thể bởi vì điều này sẽ quyết định hướng xử trí khác nhau. Các trường hợp nôn mửa do nguyên nhân chức nĕng có thể quy kết cho tình trạng niêm mạc dạ dày bị kích thích bởi dịch mật qua quai đến đi vào phần mỏm cụt dạ dày hoặc liệt dạ dày tạm thời. Trong trường hợp này bệnh nhân thường chỉ nôn ra dịch tiêu hóa không kèm thức ĕn và thời điểm nôn thường không trùng với bữa ĕn. Ngoài ra, trên lâm sàng không ghi nhận các triệu chứng và rối loạn khác, đa số bệnh nhân vẫn có trung tiện và đại tiện bình thường. Phương tiện hình ảnh học hữu ích trong giai đoạn hậu phẫu là chụp X quang dạ dày –ruột cản quang (sau khi đã loại trừ không có xì rò miệng nối), trên phim chụp thì trễ có thể thấy thuốc cản quang thông xuống ruột bình thường. Ngoài ra có thể chụp thêm CT bụng chậu để loại trừ các nguyên nhân khác. Xử trí trong trường hợp này là điều trị bảo tồn với thông mũi dạ dày giải áp nếu nôn nhiều, dùng các thuốc bĕng niêm mạc dạ dày và tĕng nhu động đường tiêu hóa trên như Erythromycin, Đối với các nguyên nhân nôn mửa do tắc nghẽn thực thể thì cần can thiệp lại sớm để giải quyết tắc nghẽn. Viêm phần còn lại của dạ dày và viêm thực quản trào ngược sau cắt phần xa dạ dày được ghi nhận giảm nhiều sau tái tạo tiêu hóa theo kiểu Roux-en Y so với kiểu Billroth I hoặc Billroth II[1]. TIÊU HÓA TẠP CHÍ UNG THƯ HỌC VIỆT NAM 233 Tắc ruột quai kín (tắc quai đến) Một biến chứng khác sau nối vị tràng hoặc nối Billroth II là tắc quai kín. Nguyên nhân là do gập quai đến ở ngay phía dưới góc Treitz làm dịch trong tá tràng không thoát đi được. Điều nguy hiểm trong tình huống này là bệnh nhân có thể không có đầy đủ các triệu chứng của tắc ruột và làm cho thầy thuốc bị đánh lừa. Đau thường không nổi bật và bệnh nhân có thể bỏ qua, đau khu trú vùng thượng vị, có thể lan ra sau lưng, lúc đầu đau có thể kiểu quặn nhưng sau đó trở thành đau tức liên tục và triệu chứng này sẽ nổi bật khi quai ruột kín bị thủng. Bệnh nhân có thể có nôn, điểm đặc biệt trong tình huống này là nôn ra thức ĕn hoặc dịch nhày nhớt, trong, không bao giờ dịch nôn có màu vàng-xanh của dịch mật. Bệnh nhân có thể vẫn có trung tiện hoặc thậm chí đại tiện. Khám bụng có thể phát hiện có khối chướng khu trú vùng trên rốn, ấn đau tức. X quang bụng không sửa soạn có thể phát hiện mực nước hơi hoặc một quai ruột giãn to vùng thượng vị, hình ảnh học giúp chẩn đoán rõ ràng nhất là CT bụng chậu. Xử trí trong tình huống này cần mổ cấp cứu, nếu quai kín còn nguyên vẹn thì nên tiến hành nối tắt quai đến với quai đi. Trong trường hợp quai ruột tắc đã bị thủng thì cần cố gắng tìm lỗ thủng, cắt lọc bờ lỗ thủng và nối lỗ thủng của quai đến với quai đi. Nếu nhận định tình trạng bệnh nhân nặng, hậu phẫu có thể kéo dài thì có thể mở đoạn hỗng tràng bên dưới miệng nối để nuôi ĕn. Nếu không mở hỗng tràng thì có thể kéo sâu thông mũi dạ dày xuống quai đi để nuôi ĕn sau mổ. Trường hợp lâm sàng được chúng tôi báo cáo khi nhập viện đã rơi vào tình trạng tiền sốc vì viêm phúc mạc, khi mổ và thực hiện miệng nối chúng tôi cũng không dám chắc miệng nối có thể lành do tình trạng lỗ thủng quá xấu. Tuy nhiên kết quả phẫu thuật vượt xa ngoài mong đợi và chúng tôi đã cứu được bệnh nhân mà không gặp nhiều khó khĕn trong giai đoạn hậu phẫu. Xì miệng nối vị tràng Xì miệng nối sau mổ cắt phần xa dạ dày là một biến chứng ít gặp nhưng tương đối nặng, việc xử trí lại không phải luôn luôn dễ dàng. Trong đa số trường hợp, lỗ xì ban đầu có kích thước rất nhỏ, ngay cả mổ lại và bơm thử cũng có thể không phát hiện lỗ xì. Trong hai trường hợp nêu trên, trong lúc mổ đều có bơm thử miệng nối bằng nước đều không phát hiện chỗ xì, điều đáng tiếc trong hai trường hợp này là bệnh nhân không được bơm thử bằng khí để tìm lỗ xì. CT bụng chậu có vai trò quan trọng nhất trong chẩn đoán và quyết định điều trị. Nếu bệnh nhân không có triệu chứng nặng như trong trường hợp đầu, liệu việc di động dẫn lưu để đạt mục đích dẫn lưu tối đa, kèm với việc hút dạ dày, dùng thuốc kháng tiết có thể làm chỗ xì tự lành được hay không? Điều nguy hiểm khi xì miệng nối trong trường hợp nối Billroth II là nguy cơ lỗ xì sẽ ngày càng bị mở rộng ra do dịch tụy đi qua miệng nối gây phá rộng lỗ xì. Có lẽ chính vì nguyên nhân này mà lỗ xì sẽ khó mà tự lành được nếu không chuyển lưu dòng dịch mật tụy bằng cách làm miệng nối Braun. Trong cả hai trường hợp minh họa chúng tôi đều ghi nhận dù thời gian can thiệp khác nhau nhưng vấn đề chỉ được giải quyết sau khi chuyển lưu được dòng dịch tiêu hóa này. Theo tổng kết của Pedrazzani C[3] trên 310 bệnh nhân sau cắt dạ dày nối Billroth II, ghi nhận tỷ lệ xì miệng nối ở 6 trường hợp (1,9%) trong số đó 4 ca tử vong trong giai đoạn hậu phẫu. Theo tác giả này xì miệng nối là biến chứng nặng, nguy hiểm tính mạng, cần nhận biết sớm và xử lý ngoại khoa tích cực. Tóm lại, sau phẫu thuật cắt phần xa dạ dày và tái lập miệng nối theo kiểu Billroth II, nếu nghi ngờ xì miệng nối, có lẽ thái độ xử trí hợp lý là can thiệp lại sớm, vá lỗ xì hoặc làm lại miệng nối, chuyển lưu dòng dịch mật-tụy bằng cách làm miệng nối Braun giữa quai đến và quai đi, mở đoạn hỗng tràng bên dưới miệng nối để nuôi ĕn và dẫn lưu đầy đủ. Khi so sánh tỷ lệ biến chứng giữa kiểu tái tạo Billroth I và Billroth II sau cắt phần xa dạ dày do ung thư, Birendra K Sah và cộng sự[2] ghi nhận tỷ lệ biến chứng chung của nhóm được nối theo kiểu Billroth II gần gấp đôi nhóm được nối theo kiểu Billroth I (p=0.000). Tương tự, tỷ lệ biến chứng được điều chỉnh theo nguy cơ cũng cao hơn trong nhóm được nối theo kiểu Billroth II. Tỷ lệ xì miệng nối và tử suất cũng cao hơn ở nhóm được nối theo kiểu Billroth II, mặc dù sự khác biệt này không đạt ý nghĩa thống kê. Theo một phân tích gộp[1] dựa trên 15 nghiên cứu so sánh giữa kiểu nối Billroth I so với Billroth II và Roux-en-Y, các tác giả cũng đưa ra một số kết quả đáng chú ý. Khi so sánh kiểu nối Billroth I và II thì kiểu nối Billroth I giảm biến chứng chung so với Billroth II. Hơn thế nữa, phân tích gộp liên quan đến xì miệng nối khám phá thấy Billroth I có tần suất rò miệng nối thấp hơn (OR 0,32, 95% CI: 0,12-0,83; p=0,02, phet=0,85). Tuy nhiên, trong phân tích gộp tử suất, không có sự khác biệt về tử suất giữa hai phương pháp (OR 0,4, 95% CI: 0,11-1,47; p=0,17, phet=0,22). Phân tích gộp bốn yếu tố triệu chứng trào ngược, hội chứng dồn đống, viêm thực quản do trào ngược, và viêm dạ dày cho thấy kết quả tương tự giữa hai nhóm. Khi so sánh giữa kiểu nối Billroth II với Roux- en-Y, phân tích gộp cho thấy kiểu nối Roux-en-Y TIÊU HÓA TẠP CHÍ UNG THƯ HỌC VIỆT NAM 234 không có biến chứng sau mổ nhiều hơn so với Billroth II (OR 1,03, 95% CI:0,28-3,8; p=0,97, phet=0,97). Phân tích gộp trên 4 yếu tố (triệu chứng trào ngược, hội chứng dồn đống, viêm thực quản trào ngược và viêm dạ dày) cho thấy rằng kiểu tái tạo Roux-en-Y giảm xuất độ của triệu chứng trào ngược so với kiểu nối Billroth II. Khuynh hướng chung hiện nay tại các quốc gia Châu Á có tỷ lệ ung thư dạ dày cao như Nhật Bản, Hàn Quốc là sau khi cắt phần xa dạ dày, lưu thông tiêu hóa thường được tái lập theo kiểu Billroth I hoặc Roux-en-Y. Báo cáo này không đủ sức mạnh để nói lên ưu thế của phương pháp tái lập lưu thông tiêu hóa nào nhưng rõ ràng về mặt cơ chế thì nếu tái lập theo kiểu Roux-en-Y, sau phẫu thuật nếu có biến chứng miệng nối thì dòng dịch mật-tụy đi qua miệng nối sẽ giảm đáng kể và có lẽ sẽ làm giảm độ nặng của biến chứng này. KẾT LUẬN Biến chứng sau mổ cắt dạ dày không phải là hiếm gặp và có thể tồn tại dưới nhiều dạng, điều cần thiết đối với phẫu thuật viên là cần nhận biết các biến chứng này sớm và đưa ra biện pháp xử lý thích hợp nhằm tránh dẫn đến những kết cục đáng tiếc. TÀI LIỆU THAM KHẢO 1. Zong L, Chen P (2011), "Billroth I vs. Billroth II vs. Roux-en-Y following distal gastrectomy: a meta-analysis based on 15 studies". Hepatogastroenterology, 58(109), 1413-1424. 2. Birendra K sah, Ming-Min Chen, Min Yan, Zheng-Gang Zhu (2009), "Gastric cancer surgery: Billroth I or Billroth II for distal gastrectomy?". BMC Cancer, 9(428), 1-8. 3. Pedrazzani, C., Marrelli, D., Rampone, B., et al (2007), "Postoperative Complications and Functional Results After Subtotal gastrectomy with Billroth II Reconstruction for Primary gastric cancer". Digestive Diseases and Sciences 52 (8), 1757-1763.
File đính kèm:
 bien_chung_som_sau_phau_thuat_cat_phan_xa_da_day_noi_billrot.pdf
bien_chung_som_sau_phau_thuat_cat_phan_xa_da_day_noi_billrot.pdf

