Bài giảng Viêm phổi - Trần Anh Tuấn
MỤC TIÊU
1. Trình bày được phân loại viêm phổi
2. Trình bày được cách đánh giá, phân loại VP ở trẻ dưới 5 tuổi theo TCYTTG
3. Trình bày được các khuyến cáo trong chẩn đoán VP: LS, CLS, Xquang
4. Nêu được nguyên tắc điều trị viêm phổi

Trang 1

Trang 2

Trang 3

Trang 4

Trang 5
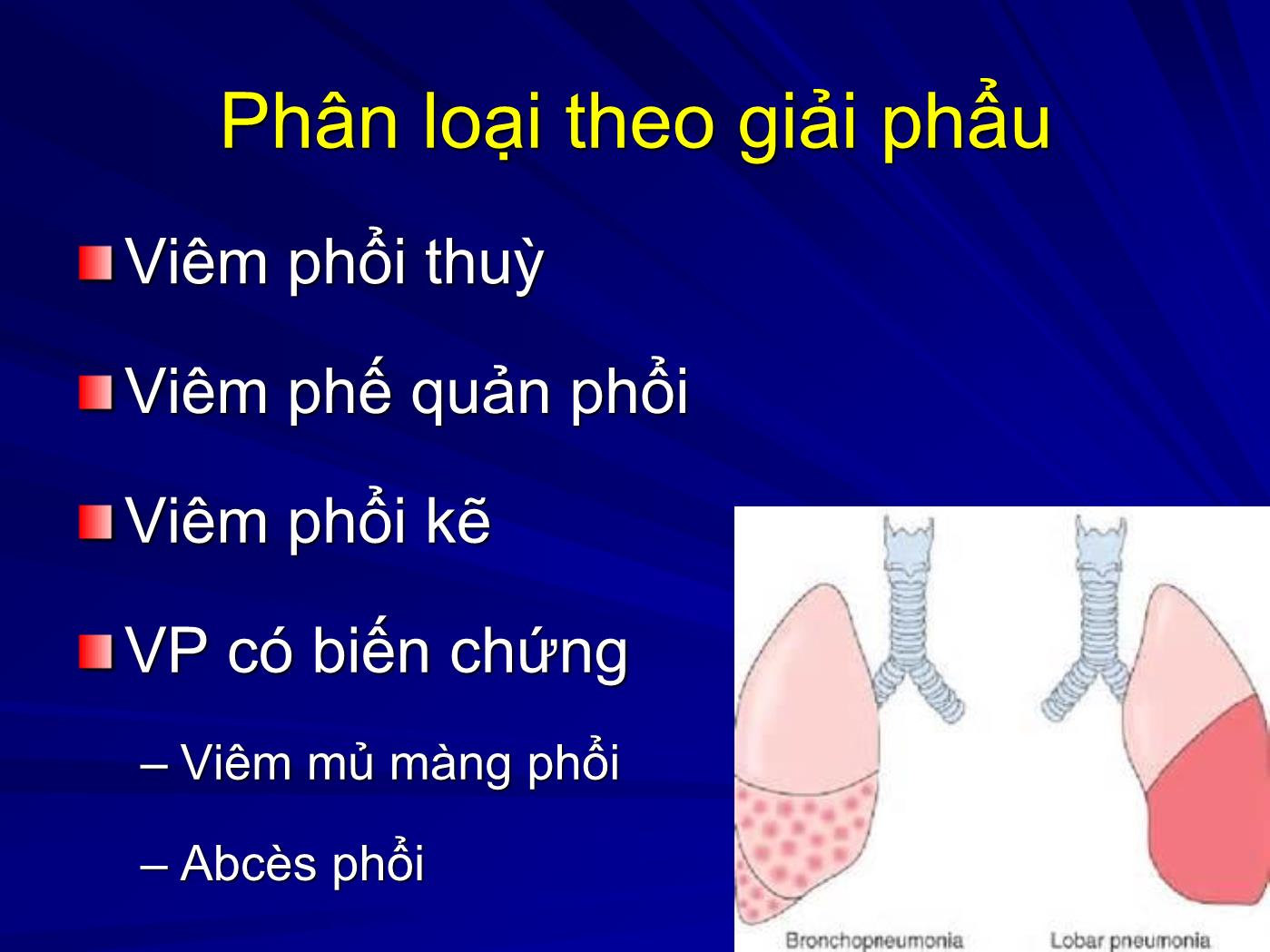
Trang 6

Trang 7

Trang 8

Trang 9

Trang 10
Tải về để xem bản đầy đủ
Bạn đang xem 10 trang mẫu của tài liệu "Bài giảng Viêm phổi - Trần Anh Tuấn", để tải tài liệu gốc về máy hãy click vào nút Download ở trên
Tóm tắt nội dung tài liệu: Bài giảng Viêm phổi - Trần Anh Tuấn

VIÊM PHỔI TS BS TRẦN ANH TUẤN TK HÔ HẤP BV NHI ĐỒNG I NỘI DUNG 1. Đại cương 2. Chẩn đoán 3. Điều trị 4. Phòng ngừa 5. Kết luận MỤC TIÊU 1. Trình bày được phân loại viêm phổi 2. Trình bày được cách đánh giá, phân loại VP ở trẻ dưới 5 tuổi theo TCYTTG 3. Trình bày được các khuyến cáo trong chẩn đoán VP: LS, CLS, Xquang 4. Nêu được nguyên tắc điều trị viêm phổi I / ÑAÏI CÖÔNG Định nghĩa VP là bệnh lý viêm của phổi do tác nhân nhiễm trùng làm kích thích các phản ứng gây tổn hại nhu mô phổi. Phân loại theo giải phẩu Viêm phổi thuỳ Viêm phế quản phổi Viêm phổi kẽ VP có biến chứng – Viêm mủ màng phổi – Abcès phổi Phân loại theo bệnh cảnh lâm sàng VP điển hình: diễn tiến cấp tính với sốt cao, rét run, đau ngực, ho có đàm. Xquang phổi: có hình ảnh VP thuỳ. Điển hình: VP do phế cầu. VP không điển hình: khởi phát từ từ (nhiều ngày, vài tuần), sốt nhẹ, ho khan, nhức đầu, mệt mõi. Xquang phổi không có hình ảnh VP thuỳ điển hình, nhuộm gram đàm âm tính, kém đáp ứng với điều trị kháng sinh họ penicillin. Thường do M. pneumoniae, C. pneumoniae, Legionella pneumophila. Phân loại theo hoàn cảnh mắc bệnh VP cộng đồng VP bệnh viện (Hospital-acquired pneumonia – HAP): VP xuất hiện từ sau 48 giờ nhập viện (nhưng không phải trong giai đoạn ủ bệnh lúc nhập viện). VP ở bệnh nhân thở máy (ventilator- associated pneumonia –VAP) Lưu ý: ATS 2016: HAP không bao gồm VP liên quan đến chăm sóc y tế (healthcare- associated pneumonia - HCAP) HCAP & HAP Có nhiều bằng chứng là BN HCAP không có nguy cơ cao nhiễm TNGB MDR dù tiếp xúc với hệ thống chăm sóc y tế có khả năng này. Yếu tố nguy cơ độc lập quan trọng của nhiễm TNGB MDR: đặc điểm cơ bản, bệnh lý nền của BN. Nên dựa trên các yếu tố nguy cơ nhiễm TNGB MDR được xác nhận, không dựa trên việc có liên quan với chăm sóc y tế. ATS/IDSA 2016: trong hướng dẫn HAP/VAP không nên bao gồm HCAP. TÁC NHÂN GÂY BỆNH TÁC NHÂN GÂY BỆNH THEO TUỔI TÁC NHÂN GÂY BỆNH THEO TUỔI Các nước đang phát triển - VP do virus thường kết hợp với VP do VT (Yếu tố nguy cơ) - Khó phân biệt VP Virus / VT - Tỷ lệ tử vong do VP cao ở các nước đang phát triển. WHO: VP = VP do vi trùng TÌNH HÌNH VIÊM PHỔI TRẺ EM HIỆN NAY 15 quoác gia coù soá cas vieâm phoåi cao nhaát (05/2008) QUOÁC GIA ÖÔÙC TÍNH SOÁá CA VP MÔÙI (TRIEÄU) TAÀN SUAÁT VP ( ÑÔÏT / TREÛ / NAÊM ) India 43.0 0.37 China 21.1 0.22 Pakistan 9.8 0.41 Bangladesh 6.4 0.41 Nigeria 6.1 0.34 Indonesia 6.0 0.28 Ethiopia 3.9 0.35 Democratic Republic of the Congo 3.9 0.39 Viet Nam 2.9 0.35 Philippines 2.7 0.27 Sudan 2.0 0.48 Afghanistan 2.0 0.45 United Republic of Tanzania 1.9 0.33 Myanmar 1.8 0.43 Brazil 1.8 0.11 Nguyên nhân tử vong ở trẻ em dưới 5 tuổi năm 2015 Source: WHO and Maternal and Child Epidemiology Estimation Group (MCEE) estimates 2015 (November 2016) Tử vong do Viêm phổi ở trẻ dưới 5 tuổi / năm, nhiều hơn tử vong của (HIV/AIDS + Sốt rét + Sởi) 99% xảy ra ở các nước có mức thu nhập TB & thấp Tỷ lệ tử vong ở trẻ dưới 5 tuổi do viêm phổi năm 2015 Source: WHO and Maternal and Child Epidemiology Estimation Group (MCEE) provisional estimates 2015 November 2016 VP đã giết 920.136 trẻ em dưới 5 tuổi trong năm 2015, chiếm khoảng 16% tử vong chung ở trẻ < 5 tuổi. VP tác động đến mọi trẻ, mọi gia đình trên thế giới, nhưng nhiều nhất ở Nam Á và vùng châu Phi Sahara. Việt Nam: 4,808 trẻ < 5 tuổi chết do ARI (chiếm 14% tử vong chung ở trẻ < 5 tuổi). (November 2016) II / CHẨN ĐOÁN 1 . Chaån ñoaùn xaùc ñònh vieâm phoåi 2 . Ñaùnh giaù möùc ñoä naëng 3 . Chaån ñoaùn nguyeân nhaân 4 . Beänh neàn phoái hôïp 5 . Phaùt hieän bieán chöùng A/ CHẨN ĐOÁN VIÊM PHỔI Thở nhanh : Dấu hiệu nhạy cảm nhất của VP * Ngưỡng thở nhanh : . < 2 tháng tuổi: 60 lần/phút. . 2 - 11 tháng tuổi: 50 lần/phút. . 12 th – 59 tháng tuổi: 40 lần/phút. NHỊP THỞ BÌNH THƯỜNG CỦA TRẺ THEO ĐỘ TUỔI THỨC NGỦ 5 T12 TH2 TH 60 50 40 LẦN/PH NGƯỠNG THỞ NHANH Co lõm lồng ngực: Dấu hiệu đặc hiệu nhất của VP nặng - Định nghĩa: phần dưới lồng ngực lõm vào khi trẻ hít vào. * Không phải là rút lõm phần mềm giữa các xương sườn hoặc vùng trên xương sườn. THỞ CO LÕM LỒNG NGỰC THỞ CO LÕM LỒNG NGỰC Trẻ < 2 tháng : CLLN nặng mới có giá trị Trẻ > 2 tháng : CLLN nhẹ cũng có giá trị Thở nhanh: dấu hiệu sớm có giá trị trong chẩn đoán VPCĐ vì có độ nhạy và độ đặc hiệu cao so với các trường hợp viêm phổi được chẩn đoán xác định bằng Xquang Thở co lõm lồng ngực: dấu hiệu trung thành nhất của viêm phổi nặng. Ran ẩm nhỏ hạt/ ran nổ: – Độ nhạy thấp. – Tính thống nhất không cao. Thở nhanh Thở co lõm lồng ngực 2 TRIỆU CHỨNG “CHÌA KHÓA“ (KEY SIGNS) Chẩn đoán có thể LS: ho, khó thở (thở nhanh, thở co lõm lồng ngực) Không có bằng chứng Xquang phổi (không chụp hay chưa thấy tổn thương nhu mô phổi) - Nhiễm trùng hô hấp dưới cấp tính - Chẩn đoán VP do VK: khi có sốt, ho phối hợp với thở nhanh & thở co lõm lồng ngực Chẩn đoán xác định Lâm sàng: ho, khó thở (thở nhanh, thở co lõm lồng ngực) VÀ Xquang: có tổn thương nhu mô phổi XN CẬN LÂM SÀNG XN CẬN LÂM SÀNG Xét nghiệm máu: – Công thức máu – Dấu ấn phản ứng viêm cấp: VS, CRP, PCT... – Ion đồ, Urea-Creatinin, Đường huyết – Khí máu động mạch Xquang ngực XN vi sinh tìm nguyên nhân: soi-cấy, huyết thanh chẩn đoán, PCR, CÁC KHUYẾN CÁO VỀ XNCLS Công thức máu, số lượng-tỷ lệ bạch cầu, các XN phản ứng ở pha cấp (VS, CRP, Procalcitonin): Không khuyến cáo thường qui, nhất là ở BN ngoại trú. Được đề nghị cho trường hợp VP nặng, cần điều trị nội trú để theo dõi điều trị và bổ sung cho thăm khám lâm sàng. XN VI SINH HỌC Chọc phổi: tiêu chuẩn vàng vấn đề thực hiện trên thực tế Dịch tiết đường hô hấp: NTA (Nasotracheal aspiration): giá trị tham khảo / tác nhân vi trùng Phết mũi, phết mũi họng, hút dịch tị hầu: virus Rửa PQ-PN (LBA) Hút dịch qua NKQ Cấy máu Huyết thanh chẩn đoán CÁC KHUYẾN CÁO VỀ XNCLS ... ảnh tổn thương chính: phế nang, mô kẽ. Hình ảnh đông đặc phổi (VP thuỳ hay phân thuỳ) thường gặp trong khoảng 50% VP do VK (điển hình: phế cầu). – Viêm phổi tròn (round pneumonia) có thể gặp trong giai đoạn đầu của VP phế cầu. Hình ảnh tổn thương mô kẽ thường gặp trong VP do virút XQ NGỰC Không chỉ định thường quy ở BN ngoại trú. Cần được chỉ định khi: – VP nặng cần nhập viện – VP kém đáp ứng với ĐT ban đầu theo kinh nghiệm – Có biểu hiện lâm sàng không rõ ràng – Nghi ngờ có biến chứng (tràn dịch, tràn khí màng phổi, ) – Cần chẩn đoán phân biệt. Không cần chụp XQ nghiêng Chụp Xquang ngực cắt lớp (CT) Niều lợi điểm hơn Xquang quy ước trong đánh giá tổn thương nhu mô phổi và phân biệt với các bất thường trong lồng ngực khác đặc biệt khi có thể có nhiều hình ảnh tổn thương chồng lên nhau, tổn thương lan rộng nhiều vị trí giải phẩu (nhu mô phổi, màng phổi, trung thất). Chỉ chỉ định CT ngực khi cần chẩn đoán phân biệt, đánh giá biến chứng. B/ ĐÁNH GIÁ MỨC ĐỘ NẶNG Đánh giá mức độ nặng Rất quan trọng và cần thiết: Giúp chọn lựa thái độ điều trị thích hợp: điều trị tại nhà hay bệnh viện, KS ban đầu, thời gian điều trị. Cần phải làm xét nghiệm gì thêm? Chế độ theo dõi và chăm sóc Giúp tiên lượng bệnh. ICU : ≥1 major or ≥ 2 minor criteria LƯU ĐỒ XỬ TRÍ NKHHCT Ở TRẺ < 5 TUỔI THEO TCYTTG Amoxicillin uống HD săn sóc tại nhà Nhập viện Penicillin G / Ampicillin TM/TB Nhập viện Ampicillin TM + GentamycinTB PHÂN LOẠI VIÊM PHỔI Ở TRẺ 2 – 59 THÁNG (WHO) PHÂN LOẠI TC LÂM SÀNG VIÊM PHỔI Không có DH NH Không co lõm lồng ngực Thở nhanh VIÊM PHỔI NẶNG Không có DH NH Thở co lõm lồng ngực VIÊM PHỔI RẤT NẶNG Tím tái trung ương Không uống được Li bì – khó đánh thức DH suy hô hấp nặng khác III . ÑIEÀU TRÒ VIEÂM PHOÅI ÑIEÀU TRÒ VIEÂM PHOÅI Choáng nhieãm truøng : Khaùng sinh Choáng suy hoâ haáp : Oxygen, NCPAP, thôû maùy Dinh döôõng Ñieàu trò caùc TC ñi keøm : soát, khoø kheø , Ñieàu trò bieán chöùng 1. ĐIỀU TRỊ KHÁNG SINH Nguyên tắc chọn lựa KS • Theo tác nhân gây bệnh được xác định • Theo kinh nghiệm *Canadian experts in infectious diseases & microbiology - 1997, Jo - Ann S. Harris - 1996: . 40 - 60 % Viêm phổi ở trẻ dưới 5 tuổi không xác định được TNGB dù thực hiện nhiều XN chẩn đoán (cấy máu, chọc phổi, LBA, test ELISA,) Thorax 2011;66 :927e928. NGUYÊN TẮC ĐIỀU TRỊ KHÁNG SINH CHO VIÊM PHỔI Chọn lựa KS • Theo tác nhân gây bệnh được xác định • Theo kinh nghiệm ĐIỀU TRỊ VIÊM PHỔI = ĐIỀU TRỊ THEO KINH NGHIỆM Điều trị theo kinh nghiệm * Canadian experts in infectious diseases & microbiology-1997, Jo-Ann S. Harris-1996: Lựa chọn KS ban đầu dựa trên : . Tần suất mắc bệnh theo tuổi. . Tình hình kháng thuốc tại địa phương . Biểu hiện lâm sàng . Dữ kiện dịch tễ học TUỔI: yếu tố tốt nhất để dự đoán nguyên nhân gây Viêm phổi NGUYÊN TẮC LỰA CHỌN KHÁNG SINH THEO KINH NGHIỆM 1. Hoàn cảnh mắc bệnh: VPCĐ / VP BV 2. Tuổi bệnh nhân 3. Tình trạng miễn dịch 4. Theo mức độ nặng của bệnh Các nước đang phát triển - VP do virus thường kết hợp với VP do VT (Yếu tố nguy cơ) - Khó phân biệt VP Virus / VT - Tỷ lệ tử vong do VP cao ở các nước đang phát triển. WHO: VP = VP do vi trùng DỰ ĐOÁN TÁC NHÂN GÂY BỆNH VIÊM PHỔI Ở TRẺ DƯỚI 2 THÁNG TUỔI Mọi viêm phổi ở trẻ < 2 tháng đều nặng – cần nhập viện VP sơ sinh = nhiễm khuẩn nặng Kháng sinh ban đầu: Ampicilline + Gentamycine KS thay thế: Cefotaxime Vấn đề phối hợp: Ampicilline + Cefotaxime + Gentamycine LƯU ĐỒ XỬ TRÍ VIÊM PHỔI Ở TRẺ 2-59 TH TUỔI THEO TCYTTG DH nguy hiểm Viêm phổi rất nặng • Nhập viện (Cấp cứu). • KS: Ampi TM +Genta TB/C3G TM Thở co lõm ngực Viêm phổi nặng • Nhập viện. • KS: Penicilline G / Ampicilline TM Thở nhanh Viêm phổi • ĐT tại nhà - KS uống: Amoxicilline Liều lượng KS tiêm Ampicilline: 200 mg/kg/ng chia 3-4 lần (TMC) Penicilline G: 200.000 UI/kg/ng chia 4 lần (có thể 2 lần/ng) (TMC) Gentamycin: 5-7,5 mg/kg/ng 1 lần/ng (TB) Cefotaxime: 200 mg/kg/ng chia 3-4 lần/ng (TMC) Ceftriaxone: 80 mg/kg/ng (TM/TB) 1 lần/ng 2014 ĐIỀU TRỊ NGỌAI TRÚ VIÊM PHỔI Ở TRẺ 2 THÁNG – 5 TUỔI Amoxicillin: lựa chọn hàng đầu Liều lượng: • Trước đây: 50mg/kg/ng chia 2 lần • Hiện nay: 80-90mg/kg/ng ĐT thay thế: - Amoxicillin / Acid Clavulanic (lưu ý Acid clavulanic không quá 9mg/kg/ng) - C2G uống: Cefaclor, Cefuroxime - Macrolides: Erythromycin, Clarithromycin, Azithromycin CEPHALOSPORINS UỐNG Họat tính đối với S.pneumoniae : Cefuroxime>Cefprozil Cefaclor > Cefixime> Cefadroxil=Cefalexin Là thuốc điều trị thay thế / VP cộng đồng TREÛ TÖØ 5 TUOÅI TRÔÛ LEÂN ĐIỀU TRỊ VIÊM PHỔI Ở TRẺ ≥ 5 TUỔI VP không điển hình (Mycoplasma/ Chlamydia pneumoniae): nguyên nhân quan trọng. S. pneumoniae: nguyên nhân phổ biến nhất của VP do vi trùng. H. influenza: ít gặp hơn. Lựa chọn kháng sinh ban đầu / viêm phổi nhẹ đến vừa: nhằm vào S. pneumoniae & Mycoplasma ĐIỀU TRỊ VIÊM PHỔI Ở TRẺ ≥ 5 TUỔI *Macrolide (erythromycin, clarithromycin, azithromycin) hay Tetracycline (trẻ 8 tuổi): KS lựa chọn ban đầu. Erythromycine: 40mg/kg/ng chia 4 lần x 10ng Clarithromycine: 15mg/kg/ng chia 2 lần x 10ng Azithromycine: 10 mg/kg/ng (1 lần/ng) x 5ng *Fluoroquinolones (Levofloxacine): ĐT thay thế 10mg/kg (1 lần/ng) Macrolides thế hệ mới (azithromycin, clarithromycin) An toàn hơn, ít tác dụng phụ / đường tiêu hóa Phổ tác dụng rộng hơn erythromycin (VK Gram dương, Mycoplasma, Chlamydia, H.influenzae). Chưa có bằng chứng hiệu quả hơn Erythromycin Tuân thủ điều trị tốt hơn. KS khuyến cáo ban đầu: Amoxicillin Thuốc thay thế: Co-amoxiclav, Cefuroxime, Cefaclor, Erythromycin, Azithromycin, Clarithromycin Có thể cho thêm Macrolides ở bất cứ tuổi nào nếu: Không đáp ứng ĐT ban đầu Nghi VP do Mycoplasma, Chlamydia Bệnh rất nặng Thời gian ĐT: ít nhất 5 ngày 2013 TÁC ĐỘNG CỦA VẤN ĐỀ VK KHÁNG THUỐC LÊN KQ ĐIỀU TRỊ VP Nhiều NC / người lớn & trẻ em: Sự kháng thuốc của PC không ảnh hưởng đến KQ ĐT. Ít có bằng chứng rõ ràng về mối liên hệ giữa thất bại ĐT và sự kháng thuốc của PC. Phác đồ ĐT hiện hành vẫn hiệu quả trong đa số cas dù tình trạng kháng KS gia tăng CHỌN LỰA KS THEO TÁC NHÂN GÂY BỆNH CHỌN LỰA KS CHO PHẾ CẦU Điều trị phế cầu kháng thuốc Chất ức chế β-lactamase không làm tăng hiệu quả do phế cầu kháng thuốc qua cơ chế thoái hóa Penicillin-binding proteins (PBPs). Dựa trên PK/PD: giảm ái lực với Penicillin của PBPs có thể khắc phục bằng cách tăng liều KS: Amoxicillin liều cao (80-90mg/kg/ng) là điều trị được lựa chọn hàng đầu. Kháng sinh thay thế: C2G (Cefuroxime) C3G (Cefpodoxime) File TM. Clinical implications and treatment of multiresistant Streptococcus pneumoniae pneumonia. Clin Microbiol Infect 2006; 12 (Suppl.3): 31-41 DỰA TRÊN PK/PD KS uống: Amoxicillin liều cao (± Acid clavulanic): - Hiệu quả >95% trong nhiễm trùng PC - Là beta-lactam uống được lựa chọn cho NKHH cộng đồng nếu nghi DRSP. 90mg/kg/ng chia 3 lần: khỏi LS & VS 90% 90mg/kg/ng chia 2 lần: khỏi LS & VS 65% File TM. Clinical implications and treatment of multiresistant Streptococcus pneumoniae pneumonia. Clin Microbiol Infect 2006; 12 (Suppl.3): 31-41 KS TIÊM KS UỐNG PC CÓ MIC/PNC ≤ 2.0 mcg/ml Lựa chọn: Ampicillin (150-200mg/kg/ng) PNC G (200.000-250.000U/kg/ng) Thay thế: Ceftriaxone (50-100mg/kg/ng), Cefotaxime, Clindamycin, Vancomycin Lựa chọn: Amoxicillin 90mg/kg/ng chia 2 lần hoặc 45mg/kg/ng chia 3 lần Thay thế: C2-3G (Cefpodoxime, Cefuroxime, Cefprozil), Levofloxacin, Linezolid PC KHÁNG PNC, MIC ≥ 4.0 mcg/ml Lựa chọn: Ceftriaxone (100mg/kg/ng) Thay thế: Ampicillin (300-400mg/kg/ng) Levofloxacin, Linezolid, Clindamycin, Vancomycin Lựa chọn: Levofloxacin, Linezolid Thay thế: Clindamycin (30-40mg/kg/ng) PC kháng cao với PNC: Vancomycin: 60 mg/kg/ng Cas nặng: Cefotaxime / Ceftriaxone + Macrolide (> 5 t) Vancomycin + Ceftriaxone / Cefotaxime •Mandell, Bennett & Dolin: Principles and Practice of Infectious Diseases, 2015, 8th ed.,Churchill Livingstone. •Long: Principles and Practice of Pediatric Infectious Diseases, 2008, 3rd ed., Churchill Livingstone ĐIỀU TRỊ NỘI TRÚ VIÊM PHỔI PHẾ CẦU 2017 CHỌN LỰA KS CHO H. INFLUENZAE KS cho H. influenzae Đường tiêm Đường uống (giảm bậc hay bệnh nhẹ) Lựa chọn: Nếu không có beta-lactamase: Ampicillin 200mg/kg/ng mỗi 6g Nếu có beta-lactamase: Ceftriaxone 50-100 mg/kg/ng mỗi 12-24g Cefotaxime 150 mg/kg/ng mỗi 8g Lựa chọn: Nếu không có beta- lactamase: Amoxicillin 75-100 mg/kg/ng chia 3 Nếu có beta-lactamase: Co-amoxiclav: 45 mg/kg/ng chia 3 hay 90 mg/kg/ng chia 2 Điều trị thay thế: Ciprofloxacin 30 mg/kg/ng mỗi 12g Levofloxacin 16-20 mg/kg/ng chia 2 (trẻ 6 th- 5 tuổi), 8-10 mg/kg/ng 1 lần/ng (5-16 tuổi, max: 750 mg/ng) Điều trị thay thế: Cefdinir, Cefixime, Cefpodoxime, Ceftibuten. CHỌN LỰA KS CHO S. AUREUS KS cho S.aureus SAU Đường tiêm Đường uống SAU nhạy methicillin Lựa chọn: Cefazolin 150mg/kg/ng mỗi 8g; hay Oxacillin: 150-200mg/kg/ng mỗi 6-8g Lựa chọn: Cephalexin 75- 100mg/kg/ng chia 3-4 lần. Thay thế: Clindamycin 30- 40mg/kg/ng chia 3-4 lần. SAU kháng methicillin, nhạy clindamycin Lựa chọn: Vancomycin 40-60 mg/kg/ng mỗi 6-8g hay Clindamycin 40 mg/kg/ng mỗi 6-8g. Thay thế: Linezolide 30 mg/kg/ng mỗi 8g (<12 tuổi) hay 20mg/kg/ng mỗi 12g (≥ 12 tuổi). Lựa chọn: Clindamycin (liều như trên) Thay thế: Linezolide 30 mg/kg/ng chia 3 lần (trẻ <12 tuổi) hay 20mg/kg/ng chia 2 lần (trẻ ≥ 12 tuổi). SAU kháng methicillin, kháng clindamycin Lựa chọn: Vancomycin (liều như trên) Thay thế: Linezolide (liều như trên) Lựa chọn: Linezolide uống (liều như trên) ĐT thay thế: không có ĐÁNH GIÁ ĐÁP ỨNG ĐIỀU TRỊ ĐÁNH GIÁ ĐÁP ỨNG ĐIỀU TRỊ Thời điểm đánh giá: 48-72g, Khi có DH nặng hơn. Tránh 2 thái cực: Vội vàng. Trì hoãn/chậm trễ. Tiêu chí đánh giá: Toàn diện Chính yếu: nhịp thở - co lõm ngực. ĐÁNH GIÁ ĐÁP ỨNG ĐIỀU TRỊ - Đánh giá sau 48 giờ Dựa vào: Nhịp thở Tổng trạng: không sốt, ăn / bú khá hơn 3 tình huống : 1 . Tốt hơn: tiếp tục KS đủ thời gian 2 . Không đổi: Đổi KS Nhập viện 3 . Xấu hơn: Nhập viện Khi nào cần chụp Xquang ngực kiểm tra? VP KÉM ĐÁP ỨNG CHẨN ĐOÁN KHÁC VHHT Viêm tiểu PQ Hen Dị vật đường thở bỏ quên Dị dạng phổi BS Khác CHẨN ĐOÁN ĐÚNG Có biến chứng: TDMP, abcès phổi, VP hoại tử Sử dụng KS không phủ hợp: liều lượng, cách dung, Bệnh đồng mắc: RGO Cơ địa: suy dinh dưỡng, SGMD (BS, MP), bệnh nền (Tim BS, bệnh phổi mạn, bệnh TK-cơ, dị tật BS) TNGB: - Kháng thuốc - KS khộng phù hợp - Khác: virus, TNKĐH, Lao, Nấm, Đơn bào, Có đúng là không đáp ứng? 2. HỖ TRỢ HÔ HẤP - Thở oxygen, NCPAP, giúp thở tùy mức độ suy hô hấp - Mục tiêu: duy trì SpO2 92-96% trước đây: SpO2 90-95% CHÆ ÑÒNH THÔÛ OXYGEN Toát nhaát döïa treân SpO2 : - Thôû oxygen khi SpO2 < 90% - Muïc tieâu : Tröôùc ñaây: SpO2 = 90 – 95 % Hieän nay : SpO2 = 92 – 96 % - Ngöng oxy khi : LS caûi thieän , oån ñònh SpO2 > 92 % CHÆ ÑÒNH THÔÛ OXYGEN CHÆ ÑÒNH DÖÏA TREÂN LAÂM SAØNG (WHO) : Chæ ñònh tuyeät ñoái : 1. Tím taùi trung öông 2. Li bì – khoù ñaùnh thöùc Chæ ñònh töông ñoái : 3. Thôû nhanh > 70 laàn / phuùt 4. Thôû co loõm ngöïc naëng 5. Ñaàu gaät guø theo nhòp thôû 6. Reân ró 7. Vaät vaõ kích thích – Naèm yeân sau khi thôû oxygen 3. DINH DƯỠNG Tieáp tuïc cho aên uoáng, buù bình thường. Chæ ñònh nuoâi aên qua sonde daï daøy: Thôû nhanh treân 70 – 80 laàn / phuùt Noân oùi lieân tuïc neáu aên uoáng baèng ñöôøng mieäng Khi treû aên uoáng / buù : SpO2 giaûm < 90% duø coù thôû Oxygen Keùm phoái hôïp caùc ñoäng taùc nuùt – nuoát – hoâ haáp Taêng roõ reät coâng hoâ haáp khi aên uoáng / buù Chæ ñònh truyeàn dòch - nuoâi aên baèng ñöôøng tónh maïch : Khi coù maát nöôùc Khi nuoâi aên baèng ñöôøng tieâu hoùa chæ coù theå cung caáp ñöôïc khoâng quaù 80 ml/kg/ngaøy Löu yù hoäi chöùng taêng tieát ADH khoâng thích hôïp (khi coù: giôùi haïn cung caáp = 2/3 nhu caàu caên baûn ) IV. CHIEÁN LÖÔÏC PHOØNG NGÖØA VIEÂM PHOÅI CAÙC YEÁU TOÁ NGUY CÔ AÛNH HÖÔÛNG ÑEÁN TAÀN SUAÁT VIEÂM PHOÅI TREÛ EM ÔÛ COÄNG ÑOÀNG TAÏI CAÙC NÖÔÙC ÑANG PHAÙT TRIEÅN Â YEÁU TOÁ CHAÉC CHAÉN: Suy dinh döôõng ( CN / tuoåi < –2SD ) CNLS thaáp (≤ 2500 g) Khoâng buù söõa meï hoaøn toaøn ( trong 4 thaùng ñaàu ) Khoâng chuûng ngöøa sôûi ( trong voøng 12 thaùng ñaàu ) OÂ nhieãm khoâng khí trong nhaø Ñoâng ñuùc YEÁU TOÁ NHIEÀU KHAÛ NAÊNG: Cha meï huùt thuoác laù Thieáu keõm Meï / ngöôøi chaêm soùc thieáu kinh nghieäm Beänh phoái hôïp ( tieâu chaûy, beänh tim, suyeãn ) Epidemiology and etiology of childhood pneumonia Igor Rudan, Cynthia Boschi-Pinto, Zrinka Biloglav, Kim Mulholland, Harry Campbell. Volume 86, Number 5, May 2008, 408-416 CAÙC YEÁU TOÁ NGUY CÔ AÛNH HÖÔÛNG ÑEÁN TAÀN SUAÁT VIEÂM PHOÅI TREÛ EM ÔÛ COÄNG ÑOÀNG TAÏI CAÙC NÖÔÙC ÑANG PHAÙT TRIEÅN Â YEÁU TOÁ COÙ THEÅ: Trình ñoä hoïc vaán cuûa baø meï Soáng ôû cô sôû chaêm soùc ban ngaøy Muøa möa ( ñoä aåm ) Vuøng cao ( khoâng khí laïnh ) Thieáu Vitamin A Sinh theo yeâu caàu OÂ nhieãm khoâng khí beân ngoaøi nhaø Epidemiology and etiology of childhood pneumonia Igor Rudan, Cynthia Boschi-Pinto, Zrinka Biloglav, Kim Mulholland, Harry Campbell. Volume 86, Number 5, May 2008, 408-416 CHUÛNG NGÖØA Sôûi, ho gaø H. influenzae typ B Pheá caàu: polysaccharide (> 2 tuổi) liên hợp (Non-typeable H. influenzae) PHÒNG NGỪA VIÊM PHỔI Ở TRẺ EM BÚ SỮA MẸ HOÀN TOÀN TRONG 6 THÁNG ĐẦU LÀM GIẢM VIÊM PHỔI Ở TRẺ EM BIỆN PHÁP HIỆU QUẢ, KHÔNG ĐẮT TIỀN ĐỂ ĐIỀU TRỊ VIÊM PHỔI LÀ KHÁNG SINH CHỦNG NGỪA HIB VÀ PHẾ CẦU LÀM GIẢM VIÊM PHỔI SỬ DỤNG BẾP SẠCH LÀM GIẢM NGUY CƠ VIÊM PHỔI Ở TRẺ EM V. KẾT LUẬN
File đính kèm:
 bai_giang_viem_phoi_tran_anh_tuan.pdf
bai_giang_viem_phoi_tran_anh_tuan.pdf

