Tình trạng dinh dưỡng trước và sau phẫu thuật ở bệnh nhân ung thư tiêu hóa
Mục đích: Đánh giá tình trạng dinh dưỡng ở bệnh nhân phẫu thuật ung thư (UT) tiêu hóa tại bệnh
viện Ung Bướu TPHCM.
Bệnh nhân và phương pháp: Mô tả loạt ca 243 bệnh nhân UT tiêu hóa đã xác định bằng giải phẫu
bệnh và được phẫu thuật tại khoa Ngoại ngực - bụng, bệnh viện Ung Bướu TPHCM trong thời gian từ
tháng 5/2019 đến 12/2019.
Kết quả:
+ Tỉ lệ suy dinh dưỡng trước mổ là 35%.
+ Tỉ lệ suy dinh dưỡng sau mổ tăng hơn đáng kể. Tỉ lệ bệnh nhân có BMI ở mức suy dinh dưỡng
(< 18,5kg/m2) sau mổ là 41,2%; tăng so với 17,3% trước mổ (p < 0,001).
+ Không thấy có khác biệt về tỉ lệ biến chứng sau mổ và thời gian nằm viện ở nhóm bệnh nhân có suy
dinh dưỡng nà không suy dinh dưỡng.
Kết luận: Suy dinh dưỡng trước và sau mổ cao đáng kể ở các bệnh nhân UT tiêu hóa. Các bệnh
nhân này cần phải được khám và tư vấn dinh dưỡng

Trang 1

Trang 2
Trang 3
Trang 4

Trang 5

Trang 6

Trang 7

Trang 8
Tóm tắt nội dung tài liệu: Tình trạng dinh dưỡng trước và sau phẫu thuật ở bệnh nhân ung thư tiêu hóa

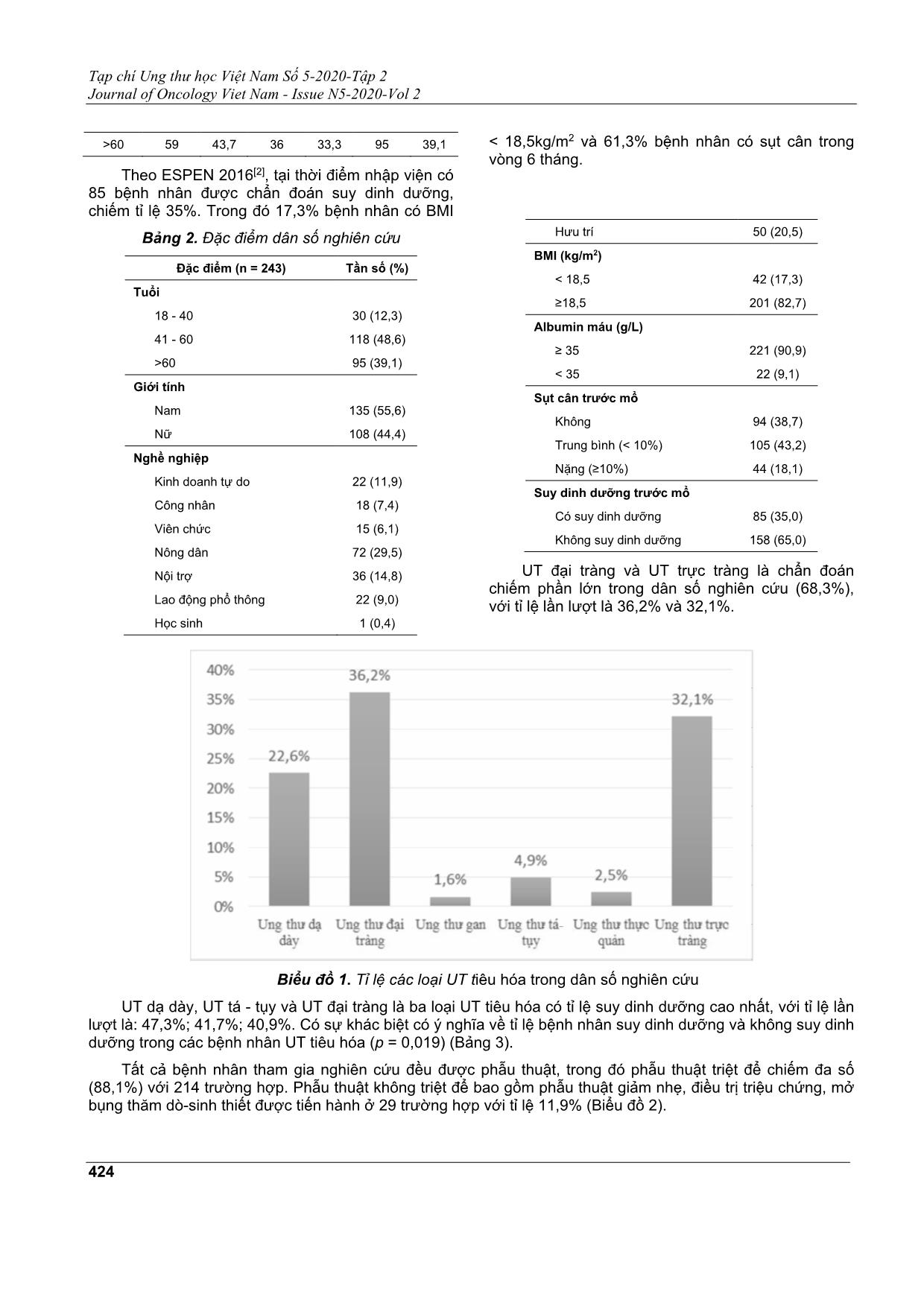
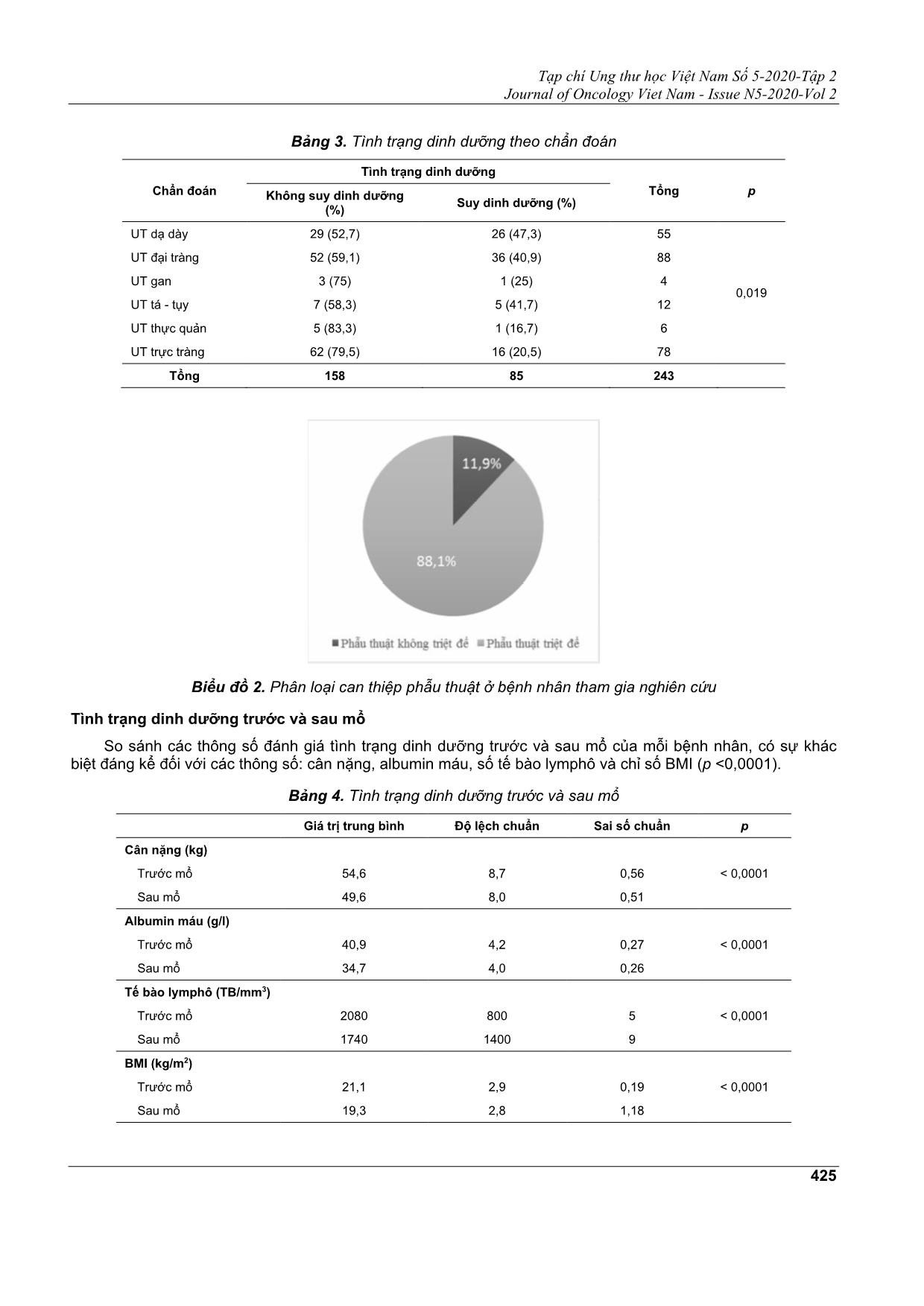
Tạp chí Ung thư học Việt Nam Số 5-2020-Tập 2 Journal of Oncology Viet Nam - Issue N5-2020-Vol 2 422 TÌNH TRẠNG DINH DƯỠNG TRƯỚC VÀ SAU PHẪU THUẬT Ở BỆNH NHÂN UNG THƯ TIÊU HÓA PHẠM HUY TRIỀU1, ĐẶNG THỊ BÍCH NGUYÊN1, ĐỖ ĐÌNH THANH1, TRẦN NGUYÊN KHA2, ĐÀO ĐỨC MINH3 Địa chỉ liên hệ: Phạm Huy Triều Email: phamhuytrieu7@gmail.com Ngày nhận bài: 08/10/2020 Ngày phản biện: 03/11/2020 Ngày chấp nhận đăng: 05/11/2020 1 ĐD. Khoa Ngoại ngực, bụng - Bệnh viện Ung Bướu TP. HCM 2 BSNT - Bệnh viện Ung Bướu TP. HCM 3 ThS.BSCKII. Khoa Ngoại Ngực, bụng - Bệnh viện Ung Bướu TP. HCM ĐẶT VẤN ĐỀ Ung thư (UT) tiêu hóa là UT thường gặp, với xuất độ và tỉ lệ tử vong cao. Dữ liệu Globocan 2018 cho thấy, trong số 164.671 trường hợp UT mắc mới trong năm 2018 ở Việt Nam, 61.012 trường hợp là UT tiêu hóa. Tương tự, trong số khoảng 114.871 ca tử vong liên quan đến UT, có khoảng 59.972 ca tử vong vì UT tiêu hóa. Suy dinh dưỡng thường đi kèm bệnh lý ác tính hệ tiêu hóa[5]. Nguyên nhân của tình trạng suy dinh dưỡng là do nhiều yếu tố, nhưng khi xuất hiện, nó được coi là một dấu hiệu tiên lượng xấu[2]. Trong các mô thức điều trị UT tiêu hóa, phẫu thuật là phương pháp điều trị đựợc lựa chọn đầu tiên trong đa số trường hợp, đặc biệt ở bệnh nhân UT giai đoạn sớm. Đặc điểm của phẫu thuật UT tiêu hóa đòi hỏi diện cắt cần đủ rộng để đạt an toàn về mặt ung thư học, hậu quả là tổn thương lớn do phẫu thuật, thời gian mổ dài, cùng với quá trình hồi phục sau mổ phức tạp[2]. Bệnh nhân UT tiêu hóa đặc biệt dễ bị suy dinh dưỡng do những bất thường của đường tiêu hóa gây ra bởi bệnh lý UT, như thay đổi hoạt động của ruột, nôn ói, cảm giác no sớm, gây ảnh hưởng trực tiếp tới quá trình tiêu hóa và hấp thụ thức ăn[11]. TÓM TẮT Mục đích: Đánh giá tình trạng dinh dưỡng ở bệnh nhân phẫu thuật ung thư (UT) tiêu hóa tại bệnh viện Ung Bướu TPHCM. Bệnh nhân và phương pháp: Mô tả loạt ca 243 bệnh nhân UT tiêu hóa đã xác định bằng giải phẫu bệnh và được phẫu thuật tại khoa Ngoại ngực - bụng, bệnh viện Ung Bướu TPHCM trong thời gian từ tháng 5/2019 đến 12/2019. Kết quả: + Tỉ lệ suy dinh dưỡng trước mổ là 35%. + Tỉ lệ suy dinh dưỡng sau mổ tăng hơn đáng kể. Tỉ lệ bệnh nhân có BMI ở mức suy dinh dưỡng (< 18,5kg/m2) sau mổ là 41,2%; tăng so với 17,3% trước mổ (p < 0,001). + Không thấy có khác biệt về tỉ lệ biến chứng sau mổ và thời gian nằm viện ở nhóm bệnh nhân có suy dinh dưỡng nà không suy dinh dưỡng. Kết luận: Suy dinh dưỡng trước và sau mổ cao đáng kể ở các bệnh nhân UT tiêu hóa. Các bệnh nhân này cần phải được khám và tư vấn dinh dưỡng. Từ khóa: Suy dinh dưỡng, ung thư tiêu hóa, chuyên gia dinh dưỡng. Tạp chí Ung thư học Việt Nam Số 5-2020-Tập 2 Journal of Oncology Viet Nam - Issue N5-2020-Vol 2 423 Suy dinh dưỡng làm tăng tỉ lệ nhiễm khuẩn, khó lành vết thương, thời gian nằm viện lâu hơn, tăng viện phí, giảm chất lượng sống và tăng tỉ lệ tử vong[12]. Việc đánh giá dinh dưỡng trước phẫu thuật giúp xác định sớm những bệnh nhân có nguy cơ suy dinh dưỡng hoặc đã ở trong tình trạng dinh dưỡng kém để có thể can thiệp sớm từ thời điểm nhập viện, và giảm thiểu tối đa các biến chứng chu phẫu liên quan đến dinh dưỡng[13]. Tình trạng dinh dưỡng có mối liên hệ chặt chẽ với tỷ lệ tử vong do UT. Gần đây, các nghiên cứu đã chứng minh rằng một số chỉ số dinh dưỡng như: Chỉ số dinh dưỡng tiên lượng (PNI), chỉ số khối cơ thể (BMI), albumin huyết thanh và sụt cân trước mổ, có giá trị tiên lượng quan trọng đối với các loại UT khác nhau[5,8]. Với mục đích đánh giá tình trạng dinh dưỡng và giảm thiểu ảnh hưởng của suy mòn đến tình trạng lâm sàng của bệnh nhân UT đường tiêu hóa trước phẫu thuật. Khoa Ngoại Ngực - Bụng, bệnh viện Ung Bướu Thành phố Hồ Chí Minh tiến hành thực hiện nghiên cứu này nhằm mục tiêu: Đánh giá tình trạng dinh dưỡng ở bệnh nhân phẫu thuật ung thư tiêu hóa. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU Chúng tôi thực hiện nghiên mô tả hồi cứu với 243 bệnh nhân, trong thời gian từ 1/5/2019 - 31/12/2019 tại khoa Ngoại Ngực - Bụng bệnh viện Uung Bướu TP. HCM. Nghiên cứu thực hiện trên đối tượng là các bệnh nhân có chẩn đoán UT tiêu hóa đã xác định bằng kết quả giải phẫu bệnh và được phẫu thuật. Các biến số nghiên cứu của mỗi bệnh nhân được thu thập bởi điều dưỡng trong khoa và ghi nhận vào phiếu thu thập thông tin được thiết kế trước. Số liệu ghi nhận từ hồ sơ bệnh án. Các biến số nghiên cứu bao gồm, thông tin chung (tuổi, giới, ngày vào viện, ngày ra viện, tiền sử bệnh, thời gian mắc bệnh, giai đoạn bệnh); các chỉ số sinh trắc (cân nặng, chiều cao, thay đổi cân nặng trong vòng 6 tháng gần đây); các thông số sinh hóa (albumin máu, số lượng tế bào lymphô); phương pháp phẫu thuật; diễn tiến chăm sóc hậu phẫu và các biến chứng hậu phẫu nếu có. Trong nghiên cứu này, chúng tôi sử dụng định nghĩa suy dinh dưỡng của ESPEN[2].Theo đó, bệnh nhân được xác định là suy dinh dưỡng khi có một trong các tiêu chuẩn sau: BMI < 18,5kg/m2. Sụt cân >10% cân nặng trong 6 tháng. Sụt cân >5% trong 3 tháng và BMI < 22kg/m2 (bệnh nhân >70 tuổi) hoặc BMI < 20kg/m2 (bệnh nhân < 70 tuổi). Ngoài ra, nhóm nghiên cứu cũng sử dụng một số thông số sinh hóa để đánh giá tình trạng dinh dưỡng của bệnh nhân, như albumin máu, số lượng tế bào lymphô[10]. Albumin máu bình thường ở người lớn từ 35 - 48g/L. Suy dinh dưỡng (SDD) khi albumin thấp (< 35mg/L), trong đó: Albumin 28 - 35 gam/lít: SDD nhẹ. Albumin 21 - 27 gam/lít: SDD mức độ trung bình. Albumin < 21 gam/lít: SDD mức độ nặng. Số lượng tế bào lymphô bình thường >1500/mm3, giảm nhẹ khi trong khoảng 900 - 1500/mm3, và giảm nặng khi < 900/mm3. Số liệu nghiên cứu được nhập liệu bằng công cụ Micosoft Survey và phân tích bằng phần mềm SPSS ver. 20.0 (IBM). Mô tả kết quả nghiên cứu bằng cách thống kê tần số, tỉ lệ của các biến định tính. Thống kê các giá ... n máu (g/L) ≥ 35 221 (90,9) < 35 22 (9,1) Sụt cân trước mổ Không 94 (38,7) Trung bình (< 10%) 105 (43,2) Nặng (≥10%) 44 (18,1) Suy dinh dưỡng trước mổ Có suy dinh dưỡng 85 (35,0) Không suy dinh dưỡng 158 (65,0) UT đại tràng và UT trực tràng là chẩn đoán chiếm phần lớn trong dân số nghiên cứu (68,3%), với tỉ lệ lần lượt là 36,2% và 32,1%. Biểu đồ 1. Tỉ lệ các loại UT tiêu hóa trong dân số nghiên cứu UT dạ dày, UT tá - tụy và UT đại tràng là ba loại UT tiêu hóa có tỉ lệ suy dinh dưỡng cao nhất, với tỉ lệ lần lượt là: 47,3%; 41,7%; 40,9%. Có sự khác biệt có ý nghĩa về tỉ lệ bệnh nhân suy dinh dưỡng và không suy dinh dưỡng trong các bệnh nhân UT tiêu hóa (p = 0,019) (Bảng 3). Tất cả bệnh nhân tham gia nghiên cứu đều được phẫu thuật, trong đó phẫu thuật triệt để chiếm đa số (88,1%) với 214 trường hợp. Phẫu thuật không triệt để bao gồm phẫu thuật giảm nhẹ, điều trị triệu chứng, mở bụng thăm dò-sinh thiết được tiến hành ở 29 trường hợp với tỉ lệ 11,9% (Biểu đồ 2). Tạp chí Ung thư học Việt Nam Số 5-2020-Tập 2 Journal of Oncology Viet Nam - Issue N5-2020-Vol 2 425 Bảng 3. Tình trạng dinh dưỡng theo chẩn đoán Chẩn đoán Tình trạng dinh dưỡng Tổng p Không suy dinh dưỡng (%) Suy dinh dưỡng (%) UT dạ dày 29 (52,7) 26 (47,3) 55 0,019 UT đại tràng 52 (59,1) 36 (40,9) 88 UT gan 3 (75) 1 (25) 4 UT tá - tụy 7 (58,3) 5 (41,7) 12 UT thực quản 5 (83,3) 1 (16,7) 6 UT trực tràng 62 (79,5) 16 (20,5) 78 Tổng 158 85 243 Biểu đồ 2. Phân loại can thiệp phẫu thuật ở bệnh nhân tham gia nghiên cứu Tình trạng dinh dưỡng trước và sau mổ So sánh các thông số đánh giá tình trạng dinh dưỡng trước và sau mổ của mỗi bệnh nhân, có sự khác biệt đáng kể đối với các thông số: cân nặng, albumin máu, số tế bào lymphô và chỉ số BMI (p <0,0001). Bảng 4. Tình trạng dinh dưỡng trước và sau mổ Giá trị trung bình Độ lệch chuẩn Sai số chuẩn p Cân nặng (kg) < 0,0001 Trước mổ 54,6 8,7 0,56 Sau mổ 49,6 8,0 0,51 Albumin máu (g/l) < 0,0001 Trước mổ 40,9 4,2 0,27 Sau mổ 34,7 4,0 0,26 Tế bào lymphô (TB/mm3) < 0,0001 Trước mổ 2080 800 5 Sau mổ 1740 1400 9 BMI (kg/m2) < 0,0001 Trước mổ 21,1 2,9 0,19 Sau mổ 19,3 2,8 1,18 Tạp chí Ung thư học Việt Nam Số 5-2020-Tập 2 Journal of Oncology Viet Nam - Issue N5-2020-Vol 2 426 Trong số những bệnh nhân được chẩn đoán suy dinh dưỡng tại thời điểm nhập viện chỉ có 1 trường hợp được tư vấn dinh dưỡng, chiếm tỉ lệ 1,2%. Ngoài ra, tất cả bệnh nhân tham gia vào nghiên cứu đều sử dụng nguồn thức ăn tự mua hoặc tự chuẩn bị trong suốt quá trình điều trị. Bảng 5. Tình trạng BMI trước và sau phẫu thuật Tỉ lệ bệnh nhân có BMI ở mức suy dinh dưỡng (< 18,5kg/m2) sau mổ là 41,2%; tăng so với 17,3% trước mổ (p <0,001). Theo dõi hậu phẫu Thời gian hậu phẫu được xếp thành 3 nhóm: Dưới 7 ngày, từ 8 đến 14 ngày và trên 14 ngày. Đa số bệnh nhân được xuất viện trong tuần đầu tiên sau mổ với tỉ lệ 63%. Các bệnh nhân có suy dinh dưỡng (SDD) và không suy dinh dưỡng trước mổ có thời gian hậu phẫu không khác biệt có ý nghĩa (p >0,05) (Bảng 6). Bảng 6. Tình trạng dinh dưỡng và thời gian hậu phẫu Thời gian hậu phẫu (ngày) Tình trạng sinh dưỡng Tổng p SDD (%) Không SDD (%) ≤ 7 60 (58,9) 93 (70,6) 153 0,071 8 - 14 23 (37,3) 59 (35,5) 82 >14 2 (3,8) 6 (13,2) 8 Tổng 85 (100) 158 (100) 243 Có khác biệt về số ngày nằm viện hậu phẫu ở nhóm bệnh nhân có biến chứng và không có biến chứng (p < 0,001) (Bảng 7). Bảng 7. Thời gian hậu phẫu trung bình theo tình trạng biến chứng sau mổ Tần số Số ngày hậu phẫu trung bình Độ lệch chuẩn Sai số chuẩn p Có biến chứng 37 10,73 5,51 0.91 < 0,001 Không biến chứng 206 7,22 1,21 0.08 Trong nghiên cứu này, chúng tôi ghi nhận các biến chứng hậu phẫu bao gồm: Rò miệng nối, nôn ói nhiều, tụ dịch hoặc áp xe ổ bụng, nhiễm trùng vết mổ, tắc ruột và viêm phổi. Tỉ lệ biến chứng gần sau mổ là 15,6%. Trong đó, tụ dịch hoặc áp xe ổ bụng và nhiễm trùng vết mổ là 2 biến chứng hay gặp nhất; biến chứng ít gặp nhất là tắc ruột (5,3%) và chỉ gặp trong UT đại - trực tràng (Bảng 8). Tỉ lệ suy dinh dưỡng trước mổ ở nhóm có biến chứng (31,6%) và không có biến chứng (35,6%) là tương đương nhau, không khác biệt có ý nghĩa (p = 0,63) (Bảng 9). Bảng 8. Thống kê biến chứng hậu phẫu Biến chứng Tần số (%) Nhiễm trùng vết mổ 11 (28,9) Nôn 5 (13,2) Tắc ruột 2 (5,3) Tụ dịch / Áp xe ổ bụng 13 (34,2) Viêm phổi 3 (7,9) Rò miệng nối 4 (10,5) Tổng 38 (100) Tạp chí Ung thư học Việt Nam Số 5-2020-Tập 2 Journal of Oncology Viet Nam - Issue N5-2020-Vol 2 427 Bảng 9. Biến chứng hậu phẫu và tình trạng dinh dưỡng trước mổ Tình trạng dinh dưỡng Biến chứng hậu phẫu Tổng p Có (%) Không (%) Suy dinh dưỡng 12 (31,6) 73 (35,6) 85 0,63 Không suy dinh dưỡng 26 (68,4) 132 (64,4) 158 Tổng 38 (100) 205 (100) 243 BÀN LUẬN Suy dinh dưỡng là tình trạng hay gặp ở bệnh nhân UT, đặc biệt là UT tiêu hóa. Bệnh nhân UT có kèm theo suy dinh dưỡng sẽ bị ảnh hưởng nhiều đến kết quả điều trị cũng như tiên lượng bệnh. Trong nghiên cứu của chúng tôi, tỉ lệ suy dinh dưỡng tại thời điểm nhập viện là 35%, tương đương với số liệu đã được công bố trên thế giới và tại Việt Nam, với tỉ lệ dao động từ 30 - 50%[1,6,8,15]. Chúng tôi nhận thấy các thông số đánh giá tình trạng dinh dưỡng đều giảm đáng kể sau phẫu thuật. Kết quả này tương đồng với nghiên cứu của tác giả Sung-Hoon Yoon, thực hiện tại Hàn Quốc năm 2018[14]. Trong nghiên cứu của chúng tôi, mỗi bệnh nhân bị sụt trung bình 5kg sau mổ (p < 0,05). Chỉ số BMI trung bình của các đối tượng tham gia nghiên cứu tại thời điểm nhập viện là 21,1 kg/m2 và sau mổ là 19,3kg/m2. Mặc dù theo phân loại chỉ số BMI dành cho người châu Á thì 2 giá trị trên đều nằm trong ngưỡng bình thường cho phép. Tuy nhiên, giá trị BMI trung bình sau mổ giảm có ý nghĩa (p < 0,05) và ở mức bình thường dưới, gần chạm mốc suy dinh dưỡng. Tất cả bệnh nhân có BMI < 18,5kg/m2 trước mổ đều tiếp tục suy dinh dưỡng nặng hơn (Albumin máu trung bình giảm 6,26g/L so với trước mổ, từ 40,94 xuống 34,68g/L, thỏa tiêu chuẩn xác định suy dinh dưỡng khi dựa vào Albumin[10]). Trong nghiên cứu này, có 15,9% bệnh nhân xuất hiện biến chứng sau mổ. Tỉ lệ này thấp hơn có ý nghĩa khi so sánh với nghiên cứu tương tự của BTH Loan thực hiện năm 2017 tại bệnh viện Chợ Rẫy[9]. Ngoài ra, chúng tôi không ghi nhận có sự khác biệt về tỉ lệ biến chứng hậu phẫu ở nhóm bệnh nhân suy dinh dưỡng và không suy dinh dưỡng. Tuy nhiên, nghiên cứu của Yasunaga năm 2013 tại Nhật và Bozzetti năm 2007 tại Ý[4,12], cho thấy có mối liên hệ về tần suất biến chứng hậu phẫu và tình trạng dinh dưỡng. Khác biệt này có thể do trong nghiên cứu lần này, số ca có biến chứng sau mổ ít, chưa đủ cỡ mẫu để phân tích mối tương quan. Về thời gian hậu phẫu, chúng tôi không nhận thấy có sự khác biệt có ý nghĩa khi so sánh hai nhóm bệnh nhân suy dinh dưỡng và không suy dinh dưỡng trước mổ (p > 0,05). Điều này không tương đồng khi so sánh với nghiên cứu của BTH Loan, với thời gian hậu phẫu trung bình ở nhóm bệnh nhân suy dinh dưỡng dài hơn nhóm không suy dinh dưỡng là 2,8 ngày[9]. Kết quả này cũng khác biệt với các nghiên cứu của Bauer, Garth với khác biệt trung bình thời gian nằm viện giữa 2 nhóm lần lượt là 6 ngày và 3,5 ngày[3,7]. Điều này có thể do tỉ lệ biến chứng hậu phẫu trong nghiên cứu của chúng tôi thấp hơn và không có sự khác biệt về tỉ lệ biến chứng ở nhóm bệnh nhân suy dinh dưỡng và không suy dinh dưỡng. Ngoài ra, vấn đề quá tải bệnh viện cũng là một áp lực làm rút ngắn thời gian nằm viện, đặc biệt khi tỉ lệ biến chứng sau mổ thấp. Trong nghiên cứu này, chúng tôi nhận thấy tình trạng dinh dưỡng của bệnh nhân có xu hướng diễn tiến xấu hơn sau phẫu thuật. Đây là cơ sở cho thấy tầm quan trọng của việc đánh giá tình trạng dinh dưỡng trong quá trình điều trị ở bệnh nhân UT tiêu hóa, làm tiền đề cho các nghiên cứu về can thiệp tình trạng dinh dưỡng chu phẫu ở bệnh nhân phẫu thuật UT tiêu hóa. Tuy nhiên các tác động do tình trạng suy dinh dưỡng trước và sau mổ tới quá trình hồi phục trong thời gian gần sau mổ là không rõ ràng. Do giới hạn về thời gian theo dõi sau mổ nên chúng tôi không thể đánh giá được tác động về lâu dài do tình trạng dinh dưỡng diễn tiến nặng hơn gây ra. KẾT LUẬN Phẫu thuật UT tiêu hóa là một biến cố lớn, gây tác động nặng nề tới thể chất và tinh thần của bệnh nhân. Nghiên cứu của chúng tôi nhận thấy tình trạng dinh dưỡng của bệnh nhân diễn tiến xấu hơn đáng kể sau mổ. Mặc dù chúng tôi chưa ghi nhận các tác động do suy dinh dưỡng đến quá trình hồi phục gần sau mổ, nhưng một số nghiên cứu đã cho thấy tác động tiêu cực do suy dinh dưỡng tác động lên quá trình lành thương và hồi phục sau mổ. Do đó, việc đánh giá dinh dưỡng chu phẫu vẫn có vai trò rất quan trọng để có các biện pháp can thiệp sớm và kịp thời cho bệnh nhân. Hiện nay có nhiều phương pháp đánh giá tình trạng dinh dưỡng cũng như có nhiều tiêu chuẩn chẩn đoán suy dinh dưỡng. Tuy nhiên vẫn không có tiêu chuẩn vàng trong việc xác định suy dinh dưỡng. Vậy nên, cần phối hợp nhiều phương pháp trong việc đánh giá tình trạng dinh dưỡng. Mục tiêu cuối cùng trong đánh giá dinh dưỡng là chẩn đoán đúng, phát hiện sớm suy dinh dưỡng và cá thể hóa điều trị cho từng bệnh nhân. Nhờ đó, giúp bệnh nhân đạt được thể trạng phù hợp cho tiến trình điều trị phía trước, đặc biệt là điều trị ung thư. Tạp chí Ung thư học Việt Nam Số 5-2020-Tập 2 Journal of Oncology Viet Nam - Issue N5-2020-Vol 2 428 TÀI LIỆU THAM KHẢO 1. Abe Vicente M, Barão K, Silva TD, Forones NM (2013). "What are the most effective methods for assessment of nutritional status in outpatients with gastric and colorectal cancer?" Nutr Hosp; 28(3): 585 - 91. 2. Arends J, Bachmann P, Baracos V, Barthelemy N et al (2017). "ESPEN guidelines on nutrition in cancer patients". Clin Nutr; 36(1):11-48. 3. Bauer J, Capra S, Ferguson M (2002). "Use of the scored Patient-Generated Subjective Global Assessment (PG-SGA) as a nutrition assessment tool in patients with cancer". Eur J Clin Nutr; 56(8): 779 - 85. 4. Bozzetti F, Gianotti L, Braga M, Di Carlo V et al (2007). "Postoperative complications in gastrointestinal cancer patients: the joint role of the nutritional status and the nutritional support". Clin Nutr; 26(6): 698 - 709. 5. Bray F, Ferlay J, Soerjomataram I, Siegel RL et al (2018). "Global cancer statistics 2018: GLOBOCAN estimates of incidence and mortality worldwide for 36 cancers in 185 countries". CA Cancer J Clin; 68(6): 394 - 424. 6. Dias do Prado C, Alvares Duarte Bonini Campos J. (2015). "Malnutrition in patients with gastrointestinal cancer: effectiveness of different diagnostic methods". Nutr Hosp; 32(1): 182 - 8. 7. Garth AK, Newsome CM, Simmance N, Crowe TC (2010). "Nutritional status, nutrition practices and post-operative complications in patients with gastrointestinal cancer". J Hum Nutr Diet; 23(4): 393 - 401. 8. Huong PT, Lam NT, Thu NN, Quyen TC et al (2014). "Prevalence of malnutrition in patients admitted to a major urban tertiary care hospital in Hanoi, Vietnam". Asia Pac J Clin Nutr; 23(3): 437 - 44. 9. Loan BTH, Nakahara S, Tho BA, Dang TN et al (2018). "Nutritional status and postoperative outcomes in patients with gastrointestinal cancer in Vietnam: a retrospective cohort study". Nutrition; 48: 117 - 21. 10. Rocha NP, Fortes RC. (2015). "Total lymphocyte count and serum albumin as predictors of nutritional risk in surgical patients". Arq Bras Cir Dig; 28(3): 193 - 6. 11. Tisdale MJ (2001). "Cancer anorexia and cachexia". Nutrition; 17(5): 438 - 42. 12. Yasunaga H, Horiguchi H, Matsuda S, Fushimi K et al (2013). "Body mass index and outcomes following gastrointestinal cancer surgery in Japan". Br J Surg; 100(10): 1335 - 43. 13. Yeh DD, Fuentes E, Quraishi SA, Cropano C et al (2016) "Adequate Nutrition May Get You Home: Effect of Caloric/Protein Deficits on the Discharge Destination of Critically Ill Surgical Patients". JPEN; 40(1): 37 - 44. 14. Yoon S-H, Kye B-H, Kim H-J, Jun K-H et al (2018). "Risk of Malnutrition after Gastrointestinal Cancer Surgery: A Propensity Score Matched Retrospective Cohort Study". Surg Metab Nutr; 9(1):16-25. 15. Young LS, Huong PT, Lam NT, Thu NN et al (2016). "Nutritional status and feeding practices in gastrointestinal surgery patients at Bach Mai Hospital, Hanoi, Vietnam". Asia Pac J Clin Nutr; 25(3): 513 - 20. Tạp chí Ung thư học Việt Nam Số 5-2020-Tập 2 Journal of Oncology Viet Nam - Issue N5-2020-Vol 2 429 SUMMARY Nutritional status in surgical patients with gastrointestinal cancer Purpose: To evaluate nutritional status in surgical patients with gastrointestinal (GI) cancer at HCMC Oncology Hospital. Patients and methods: 213 patients with GI cancer electively operated from May through December, 2019 at Department of Thoracic and Abdominal Surgery, HCMC Oncology Hospital were enrolled in a cross- sectional, observational study. Results: + The proportion of malnutrition in surgical patients with GI cancer before surgery was 35%. + Malnutrition increased significantly after surgery. The proportion of patients with BMI defined as malnutrition (< 18,5kg/m2) in postoperative period was significantly higher than that in preoperative period (41.2% vs 17.3%, p < 0,001). + No difference in operative complication and hospital stay was found between the group of patients with malnutrition and non-malnutrition. Conclusion: Malnutrition was high in surgical patients with GI cancer, both preoperatively and postoperatively. These patients should be assessed and consulted by dietitians before and after surgey. Keywords: Malnutrition, gastrointestinal cancer, dietitian.
File đính kèm:
 tinh_trang_dinh_duong_truoc_va_sau_phau_thuat_o_benh_nhan_un.pdf
tinh_trang_dinh_duong_truoc_va_sau_phau_thuat_o_benh_nhan_un.pdf

