Nghiên cứu một số yếu tố liên quan tới thời gian sống thêm sau phẫu thuật ung thư biểu mô dạ dày
Nghiên cứu trên146 bệnh nhân ung thư biểu mô dạ dày được chẩn đoán và phẫu thuật tại Bệnh viện Ung Bướu Hà Nội từ 1/2010 đến 12/2014. Kết quả cho thấy: Thời gian sống thêm trung bình sau phẫu thuật là 37,5 ± 1,9 tháng, tiên lượng sống 5 năm là 37,7%. Phân tích đơn biến thấy một số yếu tố liên quan đến thời gian sống thêm sau phẫu thuật như: nhóm tuổi, tổn thương đại thể, kích thước u, độ sâu xâm nhập của u, loại mô bệnh học, tình trạng di căn hạch, giai đoạn bệnh TNM, cách thức phẫu thuật và tình trạng còn sót lại tế bào ung thư tại diện cắt trên u. Phân tích đa biến chỉ có các yếu tố: độ sâu xâm nhập của u, tình trạng di căn hạch và mức độ bộc lộ HER2 có mối liên quan tới thời gian sống thêm sau phẫu thuật

Trang 1
Trang 2
Trang 3

Trang 4

Trang 5

Trang 6

Trang 7
Tóm tắt nội dung tài liệu: Nghiên cứu một số yếu tố liên quan tới thời gian sống thêm sau phẫu thuật ung thư biểu mô dạ dày

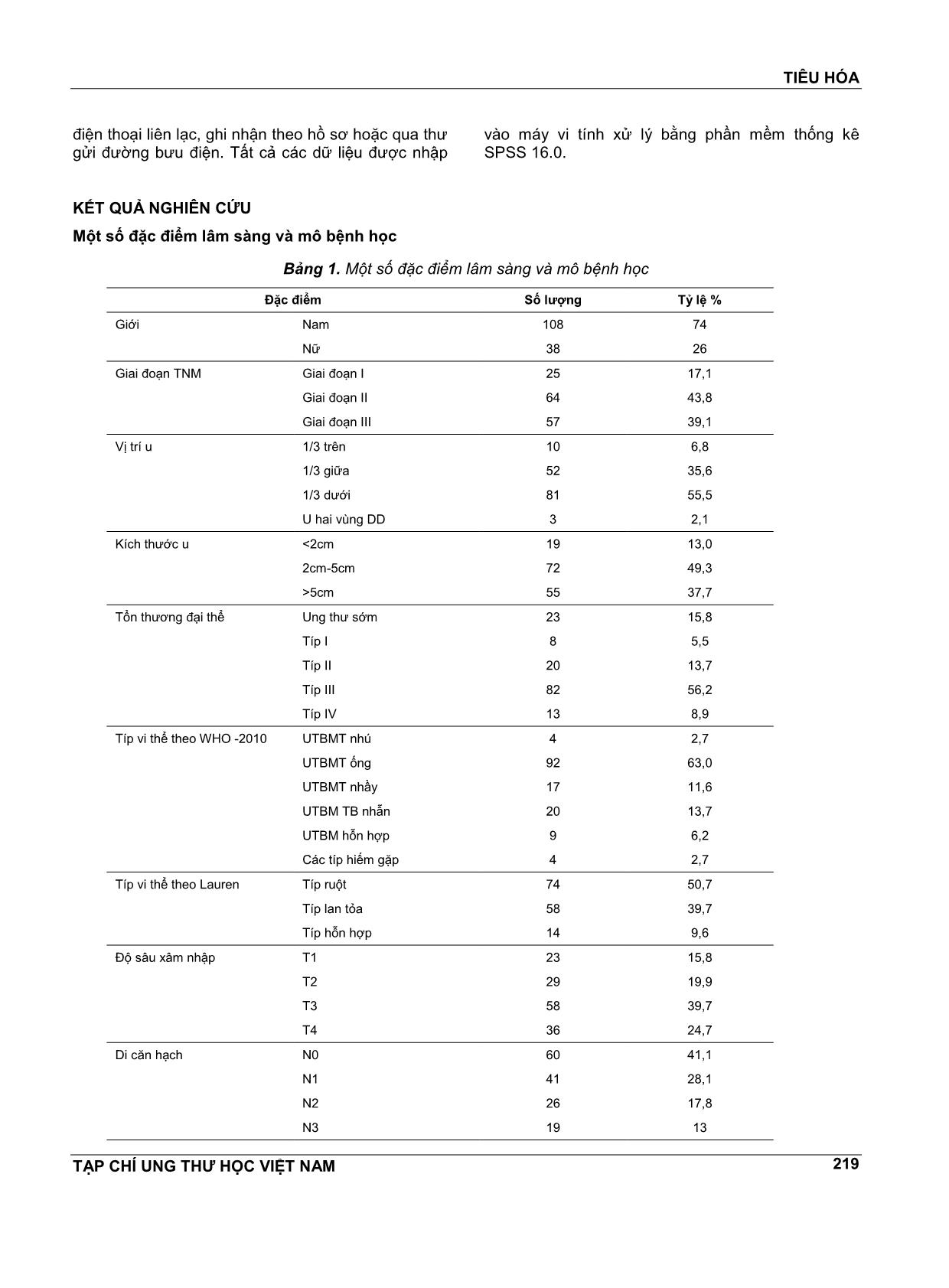
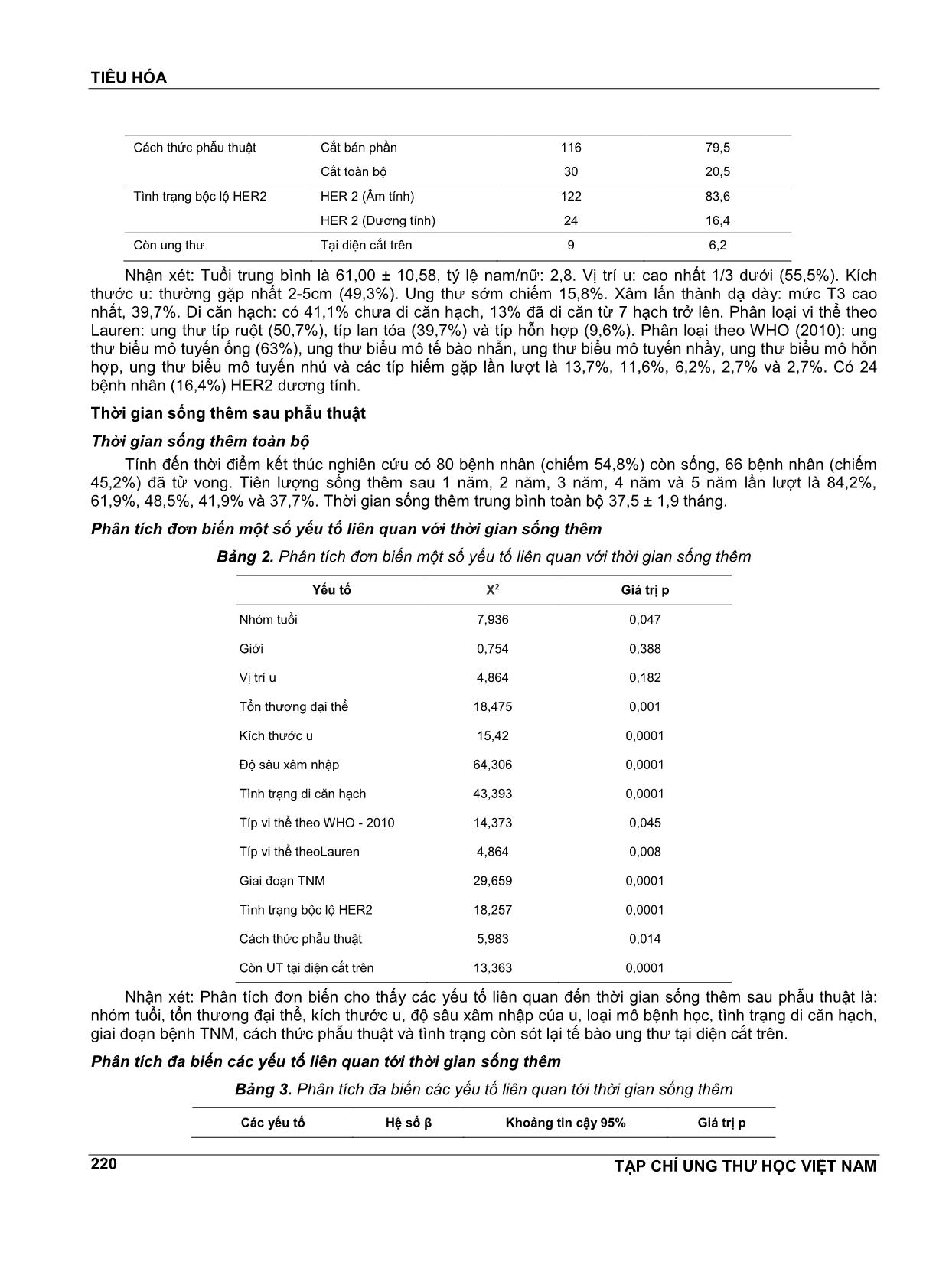
TIÊU HÓA TẠP CHÍ UNG THƯ HỌC VIỆT NAM 218 NGHIÊN CỨU MỘT SỐ YẾU TỐ LIÊN QUAN TỚI THỜI GIAN SỐNG THÊM SAU PHẪU THUẬT UNG THƯ BIỂU MÔ DẠ DÀY DƯƠNG HOÀNG HẢO1, TRỊNH QUANG DIỆN2 TÓM TẮT Nghiên cứu trên146 bệnh nhân ung thư biểu mô dạ dày được chẩn đoán và phẫu thuật tại Bệnh viện Ung Bướu Hà Nội từ 1/2010 đến 12/2014. Kết quả cho thấy: Thời gian sống thêm trung bình sau phẫu thuật là 37,5 ± 1,9 tháng, tiên lượng sống 5 nĕm là 37,7%. Phân tích đơn biến thấy một số yếu tố liên quan đến thời gian sống thêm sau phẫu thuật như: nhóm tuổi, tổn thương đại thể, kích thước u, độ sâu xâm nhập của u, loại mô bệnh học, tình trạng di cĕn hạch, giai đoạn bệnh TNM, cách thức phẫu thuật và tình trạng còn sót lại tế bào ung thư tại diện cắt trên u. Phân tích đa biến chỉ có các yếu tố: độ sâu xâm nhập của u, tình trạng di cĕn hạch và mức độ bộc lộ HER2 có mối liên quan tới thời gian sống thêm sau phẫu thuật. ABTRACT A study of 146 gastric carcinoma patients was diagnosed and treated at the Ha Noi Oncological Hospital from 1/2010 to 12/2014. The results showed that: The median survival after surgery was 37.5 ± 1.9 months, and the survival rate in 5 years was 37.7%. Monovariate analysis revealed a number of factors related to postoperative survival, such as age group, gross lesion, tumor size, tumor penetration depth, histopathologic type, status of lymph node metastasis, The stage of TNM, the mode of operation, and the presence of cancer cells in the upper cut. Multivariate analysis has only the following factors: penetration depth of the tumor, lymph node metastasis status, and degree of HER2 expression have been implicated in postoperative survival. 1 TS.BS - Bệnh viện Ung Bướu Hà Nội 2 PGS.TS - Bệnh viện K ĐẶT VẤN ĐỀ Ung thư dạ dày là một trong những loại ung thư thường gặp, đứng thứ tư sau ung thư phổi, ung thư vú và ung thư đại trực tràng. Điều trị ung thư dạ dày tùy từng giai đoạn cần được phối hợp của nhiều phương pháp, trong đó phẫu thuật là phương pháp không thể thiếu và được sử dụng rộng rãi. Tiên lượng sau phẫu thuật ung thư dạ dày phụ thuộc vào nhiều yếu tố như: kích thước u, độ sâu xâm nhập của u vào thành dạ dày, vào loại mô học, độ mô học, tình trạng di cĕn hạch và tính chất lan rộng của u vào thành dạ dày quanh u. Nghiên cứu này thực hiện nhằm mục đích đánh giá một số yếu tố có liên quan tới thời gian sống thêm sau phẫu thuật. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU Đối tượng nghiên cứu 146 bệnh nhân ung thư biểu mô dạ dày được chẩn đoán và điều trị tại Bệnh viện Ung Bướu Hà Nội từ tháng 1 nĕm 2010 đến 31 tháng 12 nĕm 2014. Tiêu chuẩn lựa chọn bệnh nhân nghiên cứu Tất cả các bệnh nhân có chẩn đoán là ung thư biểu mô dạ dày bằng mô bệnh học, được phẫu thuật cắt bán phần hoặc cắt toàn bộ dạ dày. Bệnh nhân theo dõi được tình trạng sống thêm sau mổ. Tiêu chuẩn loại trừ bệnh nhân nghiên cứu Tất cả các trường hợp không thỏa mãn bất kỳ một tiêu chuẩn nào trong điều kiện chọn mẫu nghiên cứu. Phương pháp nghiên cứu Thiết kế nghiên cứu Nghiên cứu được tiến hành theo phương pháp mô tả cắt ngang, tiến cứu. Nghiên cứu thời gian sống thêm sau phẫu thuật Thời gian sống thêm toàn bộ: từ ngày bắt đầu mổ đến ngày kết thúc nghiên cứu. Việc xác định thời gian và nguyên nhân tử vong: qua thông tin TIÊU HÓA TẠP CHÍ UNG THƯ HỌC VIỆT NAM 219 điện thoại liên lạc, ghi nhận theo hồ sơ hoặc qua thư gửi đường bưu điện. Tất cả các dữ liệu được nhập vào máy vi tính xử lý bằng phần mềm thống kê SPSS 16.0. KẾT QUẢ NGHIÊN CỨU Một số đặc điểm lâm sàng và mô bệnh học Bảng 1. Một số đặc điểm lâm sàng và mô bệnh học Đặc điểm Số lượng Tỷ lệ % Giới Nam 108 74 Nữ 38 26 Giai đoạn TNM Giai đoạn I 25 17,1 Giai đoạn II 64 43,8 Giai đoạn III 57 39,1 Vị trí u 1/3 trên 10 6,8 1/3 giữa 52 35,6 1/3 dưới 81 55,5 U hai vùng DD 3 2,1 Kích thước u <2cm 19 13,0 2cm-5cm 72 49,3 >5cm 55 37,7 Tổn thương đại thể Ung thư sớm 23 15,8 Típ I 8 5,5 Típ II 20 13,7 Típ III 82 56,2 Típ IV 13 8,9 Típ vi thể theo WHO -2010 UTBMT nhú 4 2,7 UTBMT ống 92 63,0 UTBMT nhầy 17 11,6 UTBM TB nhẫn 20 13,7 UTBM hỗn hợp 9 6,2 Các típ hiếm gặp 4 2,7 Típ vi thể theo Lauren Típ ruột 74 50,7 Típ lan tỏa 58 39,7 Típ hỗn hợp 14 9,6 Độ sâu xâm nhập T1 23 15,8 T2 29 19,9 T3 58 39,7 T4 36 24,7 Di cĕn hạch N0 60 41,1 N1 41 28,1 N2 26 17,8 N3 19 13 TIÊU HÓA TẠP CHÍ UNG THƯ HỌC VIỆT NAM 220 Cách thức phẫu thuật Cắt bán phần 116 79,5 Cắt toàn bộ 30 20,5 Tình trạng bộc lộ HER2 HER 2 (Âm tính) 122 83,6 HER 2 (Dương tính) 24 16,4 Còn ung thư Tại diện cắt trên 9 6,2 Nhận xét: Tuổi trung bình là 61,00 ± 10,58, tỷ lệ nam/nữ: 2,8. Vị trí u: cao nhất 1/3 dưới (55,5%). Kích thước u: thường gặp nhất 2-5cm (49,3%). Ung thư sớm chiếm 15,8%. Xâm lấn thành dạ dày: mức T3 cao nhất, 39,7%. Di cĕn hạch: có 41,1% chưa di cĕn hạch, 13% đã di cĕn từ 7 hạch trở lên. Phân loại vi thể theo Lauren: ung thư típ ruột (50,7%), típ lan tỏa (39,7%) và típ hỗn hợp (9,6%). Phân loại theo WHO (2010): ung thư biểu mô tuyến ống (63%), ung thư biểu mô tế bào nhẫn, ung thư biểu mô tuyến nhầy, ung thư biểu mô hỗn hợp, ung thư biểu mô tuyến nhú và các típ hiếm gặp lần lượt là 13,7%, 11,6%, 6,2%, 2,7% và 2,7%. Có 24 bệnh nhân (16,4%) HER2 dương tính. Thời gian sống thêm sau phẫu thuật Thời gian sống thêm toàn bộ Tính đến thời điểm kết thúc nghiên cứu có 80 bệnh nhân (chiếm 54,8%) còn sống, 66 bệnh nhân (chiếm 45,2%) đã tử vong. Tiên lượng sống thêm sau 1 nĕm, 2 nĕm, 3 nĕm, 4 nĕm và 5 nĕm lần lượt là 84,2%, 61,9%, 48,5%, 41,9% và 37,7%. Thời gian sống thêm trung bình toàn bộ 37,5 ± 1,9 tháng. Phân tích đơn biến một số yếu tố liên quan với thời gian sống thêm Bảng 2. Phân tích đơn biến một số yếu tố liên quan với thời gian sống thêm Yếu tố X2 Giá trị p Nhóm tuổi 7,936 0,047 Giới 0,754 0,388 Vị trí u 4,864 0,182 Tổn thương đại thể 18,475 ... hẫu thuật với tổn thương đại thể u có sự khác biệt giữa các nhóm tổn thương. Nhóm ung thư sớm có TLS 5 nĕm cao nhất, 80,8%, còn thấp nhất là típ IV (thâm nhiễm), 15,4% (p<0,005). So sánh với các nghiên cứu trong nước, kết quả này của chúng tôi cũng tương tự với Vũ Hải[1] và Nguyễn Xuân Kiên[2]. Weicũng cho thấy thời gian sống thêm thấp nhất thuộc típ IV (típ thâm nhiễm) chỉ có 19,20% trong khi ở típ I (típ sùi) lên tới 92,4%[4]. Mối liên quan giữa sống thêm với kích thước u Kết quả nghiên cứu cho thấy TLS 5 nĕm giảm dần khi kích thước u tĕng lên (p<0,0001). Theo Nguyễn Xuân Kiên, tỷ lệ sống 5 nĕm sau mổ của UTDD có u 2cm là 71,93%; u từ 2-5cm là 32,41%; từ >5-8cm là 10,46% và >8cm là 0%[2]. Nghiên cứu của Wei cho thấy các bệnh nhân có khối u hơn 5cm có TLS 5 nĕm là 33,8%, còn u nhỏ hơn hoặc bằng 2,5cm có TLS 5 nĕm lên tới 90%, (p<0,001)[20]. Mối liên quan giữa sống thêm với độ sâu xâm nhập Khi u càng xâm lấn sâu thì TLS càng giảm. U mới chỉ ở lớp niêm mạc và hạ niêm mạc (T1) thì TLS 5 nĕm lên tới 80,8%. Nhưng khi u xâm lấn tổ chức lân cận (T4) thì TLS 5 nĕm là 0%, không có bệnh nhân nào ở T4 mà sống được 5 nĕm (p<0,0001). Theo nghiên cứu của Vũ Hải, u T1, T2, T3 và T4 có TLS thêm 5 nĕm lần lượt là 93,8%, 53,6%, 21,7% và 4,7% (p<0,0001)[1]. Nghiên cứu của Wei cũng cho kết quả tương tự: TLS 5 nĕm của những bệnh nhân có u T1 là 96% trong khi T4 chỉ còn 18% (p<0,001)[20].Theo nghiên cứu của Nhật Bản, u T1, T2, T3 và T4 có TLS thêm 5 nĕm lần lượt là 90,8%, 67,5%, 33% và 22,8% (p<0,05)[9]. Mối liên quan giữa sống thêm với tình trạng di cĕn hạch Mối liên quan giữa tỷ lệ sống thêm 5 nĕm sau phẫu thuật với tình trạng di cĕn hạch có sự khác biệt rất lớn giữa các nhóm. Khi càng di cĕn nhiều hạch thì TLS càng giảm. Đối với những bệnh nhân chưa di cĕn hạch (N0) thì TLS 5 nĕm lên tới 50,7%, nhưng khi có di cĕn trên 7 hạch (N3) thì TLS 5 nĕm chỉ còn 6,6% (p<0,0001). Nghiên cứu của Wei cho thấy TLS 5 nĕm với những trường hợp chưa di cĕn hạch (N0) là 78,2% trong khi TLS với nhóm di cĕn từ 7 hạch trở lên (N3) chỉ còn 24,1% (p<0,001)[20]. Theo nghiên cứu của Zhao, TLS 5 nĕm sau phẫu thuật của nhóm No là 73,4%; N1, 63,6%; N2, 52,9% và N3, 22,3% với p<0,001[22]. Nghiên cứu của Nhật Bản cũng thấy TLS 5 nĕm của nhóm N0 là 89%; N1, 58,3%; N2, 33,4% và N3, 17,4% (p<0,05)[9]. Mối liên quan giữa sống thêm với giai đoạn TNM Trong khi các UTDD giai đoạn I có thời gian sống thêm trung bình cao nhất lên tới 52,9 ± 3,4 tháng với TLS 5 nĕm là 71,8% thì thời gian này chỉ còn 25,1 ± 2,4 tháng và TLS 5 nĕm chỉ còn 25,2% ở nhóm bệnh nhân giai đoạn III (p<0.0001). Theo Vũ Hải, TLS 5 nĕm sau mổ theo giai đoạn bệnh cho các giai đoạn từ giai đoạn I đến giai đoạn IV lần lượt là 79,3%; 59,5%; 13,5% và 2,0%. Mối liên quan giữa giai đoạn bệnh và thời gian sống thêm có ý nghĩa thống kê với p=0,0001[1]. Theo nghiên cứu của Nhật Bản TLS 5 nĕm sau mổ rất cao theo giai đoạn I, II, III và IV lần lượt là 90,1%, 70,5%, 41,8% và 16,6%[9]. Theo Jiang, trong nghiên cứu 751 bệnh nhân UTDD, cho thấy tỷ lệ sống thêm 5 nĕm theo giai đoạn bệnh lần lượt là: giai đoạn I, 79,3%; giai đoạn II, 59,2%; giai đoạn III, 25,9% và giai đoạn IV chỉ còn 5,6%[10]. Mối liên quan giữa sống thêm với loại mô bệnh học Mối liên quan giữa TLS thêm 5 nĕm sau phẫu thuật với loại mô bệnh học có sự khác biệt. Theo đó, ung thư biểu mô tuyến nhú có thời gian sống thêm cao nhất, lên tới 56,3 ± 0,5 tháng, TLS 5 nĕm là 66,7%. Trong khi đó thời gian sống thêm trung bình chỉ còn 30,7 ± 4,3 tháng ở loại ung thư biểu mô tế bào nhẫn, TLS 5 nĕm chỉ còn 37,5%. Ở nhóm các típ UT hiếm gặp thời gian sống thêm chỉ còn 26,0 ± 8,6 tháng (p<0,05). Trong nghiên cứu của Wei cho thấy các bệnh nhân có ung thư biểu mô tuyến biệt hóa cao và vừa có TLS 5 nĕm là 61,1% trong khi ung thư biểu mô tuyến biệt hóa thấp có TLS 5 nĕm là 50,3%, UTBM chế nhầy và tế bào nhẫn có TLS 5 nĕm chỉ còn 42,1% (p<0,001)[20]. Về thời gian sống thêm theo tính chất chế nhầy của UTBM, Vũ Hải cho thấy thời gian sống thêm trung bình của loại u này là 21,34 tháng; TLS 5 nĕm là 16,7%; của UTBM không chế nhầy là 27,40 tháng, TLS là 24,9%. Như vậy, thời gian sống thêm trung bình và TLS 5 nĕm sau mổ của UTBM chế nhầy kém hơn so với UTBM không chế nhầy (p=0,032)[1]. Nhưng trong nghiên cứu trên 10.246 bệnh nhân UTDD trong đó có 2.666 bệnh nhân được chẩn đoán UTBM tế bào nhẫn, 7.580 bệnh nhân UTBM tuyến của Taghavi cho thấy thời TIÊU HÓA TẠP CHÍ UNG THƯ HỌC VIỆT NAM 223 gian sống thêm không có sự khác biệt giữa 2 nhóm (14 tháng so với 13 tháng, p=0,73)[19]. Theo phân loại Lauren, trong khi típ ruột có thời gian sống thêm trung bình cao nhất lên tới 43,4 ± 2,6 tháng, TLS 5 nĕm là 52%, thì ở típ lan tỏa chỉ còn 30,4 ± 2,8 tháng, TLS 5 nĕm là 22,8% (p<0,05). Kết quả của Choi, cũng cho thấy, tỷ lệ sống sót tổng thể 5 nĕm có sự khác biệt rõ rệt giữa các típ hỗn hợp, lan tỏa và típ ruột lần lượt là 77,1%, 77,7% và 90,4%[5]. Mối liên quan giữa sống thêm với tình trạng bộc lộ yếu tố tĕng trưởng biểu mô Theo kết quả nghiên cứu của chúng tôi HER2 dương tính có thời gian sống thêm trung bình chỉ còn 20,6 ± 2,8 tháng, TLS 5 nĕm là 11,9%. Trong khi HER2 âm tính có thời gian sống thêm trung bình lên tới 40,5 ± 2,1 tháng, TLS 5 nĕm 42,6%. Sự khác biệt có ý nghĩa thống kê với p<0,0001. Giá trị tiên lượng của yếu tố này còn nhiều tranh cãi. Một số nghiên cứu thấy rằng HER2 dương tính,TLS sẽ tốt hơn[7,11]. Một số nghiên cứu khác lại cho thấy không có mối liên quan giữa tình trạng bộc lộ HER2 với thời gian sống thêm[12,8]. Nhưng phần lớn đều cho thấy HER2 dương tính sẽ có thời gian sống thêm sau phẫu thuật thấp hơn, TLS kém hơn, giống như kết quả của chúng tôi[18,14,17]. Mối liên quan giữa sống thêm với cách thức phẫu thuật TLS 5 nĕm sau phẫu thuật có sự khác biệt giữa nhóm cắt toàn bộ và cắt bán phần. Nhóm cắt bán phần có thời gian sống trung bình cũng như TLS 5 nĕm cao hơn hẳn so với nhóm cắt toàn bộ (40,1% so với 25,9%) (p=0,014). Nghiên cứu của Wei cũng cho thấy ở nhóm cắt bán phần TLS 5 nĕm là 63,7% còn nhóm cắt toàn bộ TLS 5 nĕm chỉ có 32,2% (p<0,0001)[20]. Lee cũng có kết quả TLS 5 nĕm của nhóm cắt bán phần 69% cao hơn so với nhóm cắt toàn bộ 38,1% (p=0,023)[13]. Mối liên quan giữa sống thêm với tình trạng còn tế bào u tại các diện cắt Kết quả nghiên cứu của chúng tôi cho thấy tại diện cắt trên thì tình trạng còn sót tế bào UT có mối liên quan rõ rệt với thời gian sống thêm sau phẫu thuật với p<0,0001. Không còn tế bào UT tại diện cắt trên u thì thời gian sống thêm trung bình lên tới 38,8 ± 2,0 tháng, trong khi thời gian này chỉ là 15,4 ± 2,6 tháng ở nhóm còn tế bào UT tại diện cắt. Bichkenbach nghiên cứu 2384 bệnh nhân ung thư dạ dày thấy tỷ lệ còn tế bào UT tại diện cắt là 4,5%. Còn tế bào UT tại diện cắt ở những bệnh nhân có trên 3 hạch di cĕn hoặc u T3, T4 là yếu tố ảnh hưởng đến TLS 5 nĕm[3]. Malcolm, trong nghiên cứu 465 bệnh nhân UTDD sau phẫu thuật, thấy có 6,45% còn tế bào UT tại diện cắt[16]. Malcolm cũng có nhận xét thời gian sống thêm trung bình của những bệnh nhân có diện cắt 3,1-5cm cao hơn ở những bệnh nhân có diện cắt 3cm (48,1 tháng so với 29,3 tháng; p=0,01), trong khi diện cắt >5cm thì thời gian sống cũng chỉ tương đương với cắt 3,1-5cm (50,6 tháng; p=0,72)[16]. Phân tích đa biến các yếu tố liên quan tới sống thêm Phân tích đa biến chỉ có các yếu tố độ sâu xâm nhập u, tình trạng di cĕn hạchvà mức độ bộc lộ HER2 mới thực sự có liên quan với thời gian sống thêm sau phẫu thuật với lần lượt p<0,0001, p<0,005, p<0,005. Rất nhiều nghiên cứu cả trong và ngoài nước đều thấy có sự khác nhau về thời gian sống thêm với các yếu tố trong phân tích đơn biến và đa biến. Theo Nguyễn Xuân Kiên, phân tích đa biến chỉ có các yếu tố như độ sâu xâm nhập của u, mức độ di cĕn hạch và giai đoạn bệnh liên quan có ý nghĩa (p<0,05) tới thời gian sống thêm sau phẫu thuật[2]. Còn Vũ Hải cũng có nhận xét trong phân tích đa biến là chỉ có các yếu tố độ sâu xâm nhập, di cĕn hạch, giai đoạn bệnh và loại phẫu thuật có liên quan tới tiên lượng sống thêm sau phẫu thuật[1]. Nghiên cứu của Zhao phân tích đa biến cũng chỉ có độ sâu xâm nhập u (p<0,001) và tình trạng di cĕn hạch (p<0,001) là có liên quan tới thời gian sống thêm sau phẫu thuật[22]. Còn Wang lại nhận thấy ngoài 2 yếu tố độ sâu xâm nhập (p=0,041) và tình trạng di cĕn hạch (p=0,0001), thì giai đoạn bệnh (p=0,0154) cũng là yếu tố có liên quan tới thời gian sống thêm sau phẫu thuật[21]. Malcolm cũng thấy chỉ có 2 yếu tố là độ sâu xâm nhập của u (p<0,001) và tính trạng di cĕn hạch (p=0,001)là có liên quan tới thời gian sống thêm sau phẫu thuật[15]. KẾT LUẬN Trong thời gian từ tháng 1 nĕm 2010 đến tháng 12 nĕm 2014, tiến hành nghiên cứu trên 146 bệnh nhân ung thư biểu mô dạ dày được phẫu thuật tại bệnh viện Ung Bướu Hà Nội, cho thấy: Thời gian sống thêm trung bình sau phẫu thuật là 37,5 ± 1,9 tháng, tiên lượng sống 5 nĕm là 37,7%. Phân tích đơn biến thấy một số yếu tố liên quan đến thời gian sống thêm sau phẫu thuật như: nhóm tuổi, tổn thương đại thể, kích thước u, độ sâu xâm nhập của u, loại mô bệnh học, tình trạng di cĕn hạch, giai đoạn bệnh TNM, cách thức phẫu thuật và tình trạng còn sót lại tế bào ung thư tại diện cắt trên. Phân tích đa biến chỉ có các yếu tố:độ sâu xâm nhập của u, tình trạng di cĕn hạch và mức độ bộc lộ HER2 có mối liên quan tới thời gian sống thêm sau phẫu thuật. TIÊU HÓA TẠP CHÍ UNG THƯ HỌC VIỆT NAM 224 TÀI LIỆU THAM KHẢO 1. Vũ Hải (2009), "Nghiên cứu chỉ định các phương pháp phẫu thuật, hoá chất bổ trợ và đánh giá kết quả điều trị ung thư dạ dày tại bệnh viện K", Luận án Tiến sĩ Y học, Học viện quân Y. 2. Nguyễn Xuân Kiên (2005), "Nghiên cứu một số yếu tố giải phẫu bệnh liên quan đến thời gian sống thêm sau phẫu thuật ung thư dạ dày", Luận án TS Y học Học viện quân y. 3. Bickenbach. K. A và các cộng sự. (2013), "Association of positive transection margins with gastric cancer survival and local recurrence", Ann Surg Oncol. 20(8), tr. 2663-8. 4. Chen. C. Q và các cộng sự. (2013), "Prognosis of patients with gastric cancer and solitary lymph node metastasis", World J Gastroenterol. 19(46), tr. 8611-8. 5. Choi. J. K và các cộng sự. (2015), "Clinical Relevance of the Tumor Location-Modified Lauren Classification System of Gastric Cancer", J Gastric Cancer. 15(3), tr. 183-90. 6. Dicken. B. J và các cộng sự. (2005), "Gastric adenocarcinoma: review and considerations for future directions", Ann Surg. 241(1), tr. 27-39. 7. Gómez-Martin C và các cộng sự. (2012), "HER2/neu testing for anti-HER2-based therapies in patients with unresectable and/or metastatic gastric cancer", J Clin Pathol. 65(8), tr. 751-7. 8. He C và các cộng sự. (2013), "Correlation of human epidermal growth factor receptor 2 expression with clinicopathological characteristics and prognosis in gastric cancer", World J Gastroenterol. 19(14), tr. 2171-8. 9. Isobe. Y và các cộng sự. (2011), "Gastric cancer treatment in Japan: 2008 annual report of the JGCA nationwide registry", Gastric Cancer. 14(4), tr. 301-16. 10. Jiang. N và các cộng sự. (2014), "Effect of complication grade on survival following curative gastrectomy for carcinoma", World J Gastroenterol. 20(25), tr. 8244-52. 11. Jorgensen J. T và M. Hersom (2012), "HER2 as a Prognostic Marker in Gastric Cancer - A Systematic Analysis of Data from the Literature", J Cancer. 3, tr. 137-44. 12. Kataoka Y và các cộng sự. (2013), "HER2 expression and its clinicopathological features in resectable gastric cancer", Gastric Cancer. 16(1), tr. 84-93. 13. Lee Ji Hyun và Kim Yong Il (2010), "Which Is the Optimal Extent of Resection in Middle Third Gastric Cancer between Total Gastrectomy and Subtotal Gastrectomy?", J Gastric Cancer. 10(4), tr. 226-233. 14. Liang J. W và các cộng sự. (2014), "Clinicopathological and prognostic significance of HER2 overexpression in gastric cancer: a meta-analysis of the literature", Tumour Biol. 35(5), tr. 4849-58. 15. Malcolm H và các cộng sự. (2014), "Utility of the proximal margin frozen section for resection of gastric adenocarcinoma: a 7-Institution Study of the US Gastric Cancer Collaborative", Ann Surg Oncol. 21(13), tr. 4202-10. 16. Malcolm.H và các cộng sự. (2014), "Is It Time to Abandon the 5-cm Margin Rule During Resection of Distal Gastric Adenocarcinoma? A Multi-Institution Study of the U.S. Gastric Cancer Collaborative", Society of Surgical Oncology 2014 First Received: 2 May 2014. 17. Qiu M và các cộng sự. (2014), "Lauren classification combined with HER2 status is a better prognostic factor in Chinese gastric cancer patients", BMC Cancer. 14. 18. Qiu M. Z và các cộng sự. (2014), "HER2-positive patients receiving trastuzumab treatment have a comparable prognosis with HER2-negative advanced gastric cancer patients: a prospective cohort observation", Int J Cancer. 134(10), tr. 2468-77. 19. Taghavi. S và các cộng sự. (2012), "Prognostic significance of signet ring gastric cancer", J Clin Oncol. 30 (28), tr. 3493-8. 20. Wei Wang (2010), "Prognosis of 980 patients with gastric cancer after surgical resection". 21. Wang. S. Y và các cộng sự. (2009), "Clinical impact of positive surgical margin status on gastric cancer patients undergoing gastrectomy", Ann Surg Oncol. 16(10), tr. 2738-43. 22. Zhao. L. Y và các cộng sự. (2015), "Prognostic Significance of Tumor Size in 2405 Patients With Gastric Cancer: A Retrospective Cohort Study", Medicine (Baltimore). 94(50), tr. e2288.
File đính kèm:
 nghien_cuu_mot_so_yeu_to_lien_quan_toi_thoi_gian_song_them_s.pdf
nghien_cuu_mot_so_yeu_to_lien_quan_toi_thoi_gian_song_them_s.pdf

