Nghiên cứu bướu trung thất mổ nội soi tại bệnh viện bình dân (2010 - 2016)
Bệnh lý ngoại khoa trung thất (TT) rất đa dạng. Ngày nay, nhờ phát triển kỹ thuật nội soi, đa số bệnh lý TT có thể can thiệp phẫu thuật qua nội soi lồng ngực (NSLN). Mục tiêu nghiên cứu: Lượng giá tính khả thi, an toàn và hiệu quả những bệnh lý TT được phẫu thuật qua NSLN. Đối tượng: Bướu hay u nang TT tiên phát, cần cắt bỏ tại BV Bình Dân. Phương pháp: Tiền cứu. Dùng bộ dụng cụ NS ổ bụng, thêm trocar lồng ngực. BN nằm nghiêng phải hay trái tùy vị trí khối u. Gây mê NKQ 2 nòng, cho xẹp phổi bên mổ. Lỗ trocar cho camera ở gian sườn 4-5, trên đường nách giữa, các trocar khác đặt ở vị trí thuận lợi theo hướng dẫn của camera. Kết quả: Trong thời gian từ năm 2010 đến năm 2016, chúng tôi đã cho nhập viện 52 BN, trong đó có 48 BN được mổ thì 42 BN được mổ nội soi, 6 BN phải chuyển mổ mở, trong đó 4 BN chỉ có thám sát và sinh thiết. Nam có 27, nữ có 15, tuổi từ 22 đến 60, khối u được cắt bỏ trọn. Về vị trí, 20 u trung thất trước, 15 u trung thất sau, 7 u trung thất giữa. Về tính chất, 30 u đặc, 12 u nang. Đường kính trung bình là 5.5cm (3-15cm). Về vi thể, 16 u tuyến hung (3 có nhược cơ), 5 u quái, 4 u ác tuyến, 3 u thần kinh, 2 lymphoma, và 2 u mỡ. Thời gian mổ trung bình là 90 phút (30 phút đến 220 phút), truyền máu 2 BN. Biến chứng viêm mủ màng phổi 1 BN, XH trong mổ 1 BN và tử vong 1. Dùng kháng sinh 6 BN. Rút ống dẫn lưu lồng ngực sau 24 giờ. Xuất viện sau 5 ngày. BN u tuyến hung bị nhược cơ, cường độ nhược cơ được cải thiện dần. Theo dõi: Tất cả 42 BN đều được theo dõi, chưa thấy BN nào bị u tái phát, trừ 4 BN có u ác di căn. Bàn luận: U TT là bệnh lý ngoại khoa khá đặc biệt. Theo thứ tự, khối u TT nhiều nhất là u tuyến hung 39%, 3 BN bị nhược cơ, sau mổ có dùng tensilon. 3 BN bị u ác, gởi qua khoa ung thư để điều trị; u quái trưởng thành 20%; u tế bào mầm 5%, u nang 11% rồi đến u thần kinh 10%; u lympho 8%. Về vị trí, u TT trên chiếm 54%, u TT sau chiếm 26%, u TT giữa chiếm 20%. Hơn 20% là u ác khi mổ. Về điều trị, cắt bỏ trọn khối u qua nội soi không khó đối với u hiền, đặc và mọi u nang kích thước không giới hạn, kể cả u di căn độc nhất. Trong nhóm u ác, có 6 BN thì 4 BN chỉ thám sát, sinh thiết, những u ác khác nằm trong các khối u, cắt bỏ được qua nội soi, có 3 BN. Riêng TH u nang, do di căn từ trực tràng, tử vong do mổ chảy máu khi đụng phải TMC trên, đã chuyển mổ mở nhưng không kịp, bị sốc mất máu. Kết luận: NSLN điều trị u TT đã được áp dụng song song với điều trị u phổi tại bệnh viện chúng tôi từ năm 1996. Kết quả cho thấy phẫu thuật thực hiện được, ngày càng nhiều (80% so với 33% trước năm 2010) an toàn và hiệu quả, đặc biệt là đối với mọi u hiền hay u nang

Trang 1

Trang 2
Trang 3
Trang 4
Trang 5

Trang 6
Tóm tắt nội dung tài liệu: Nghiên cứu bướu trung thất mổ nội soi tại bệnh viện bình dân (2010 - 2016)

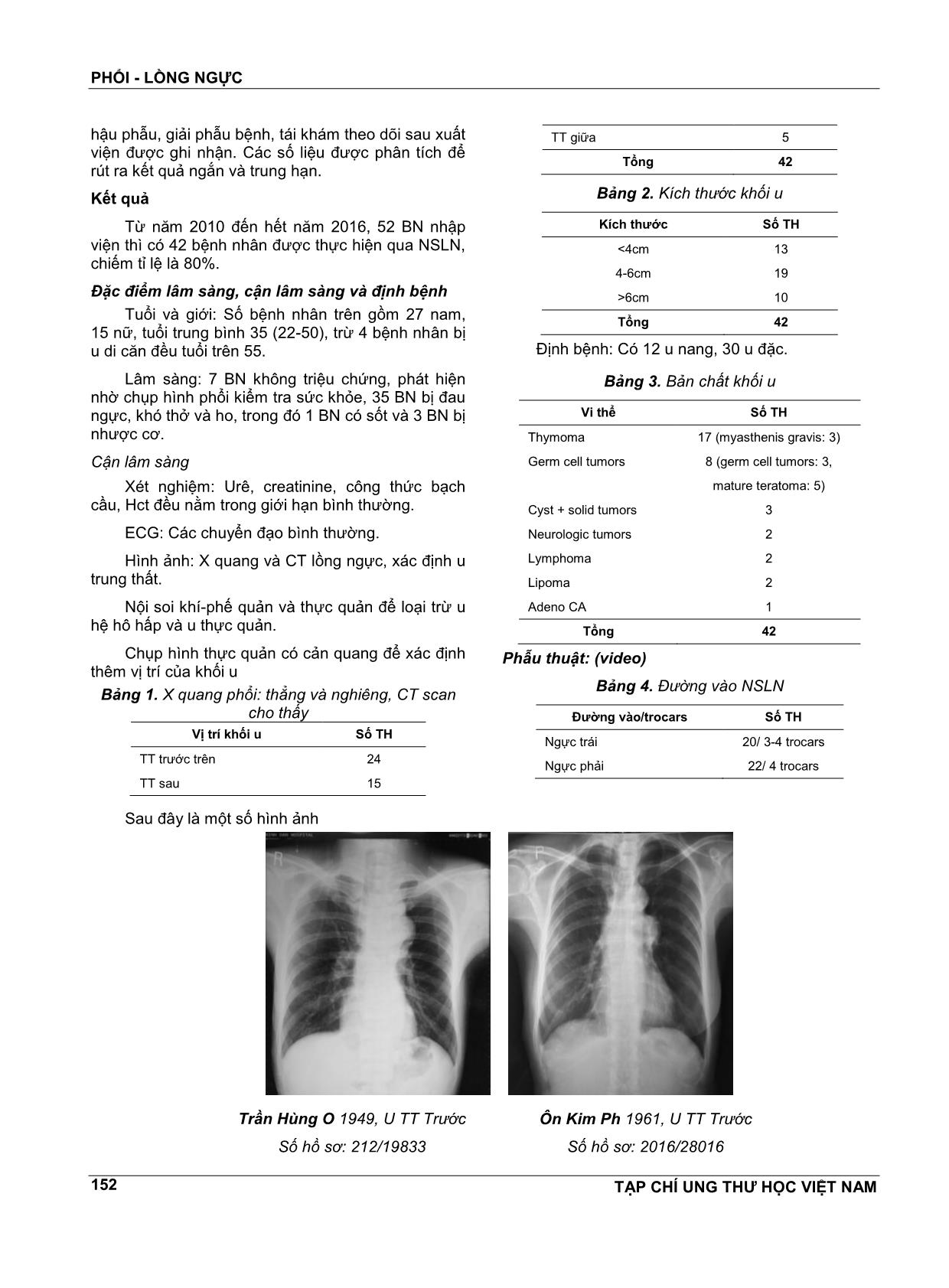
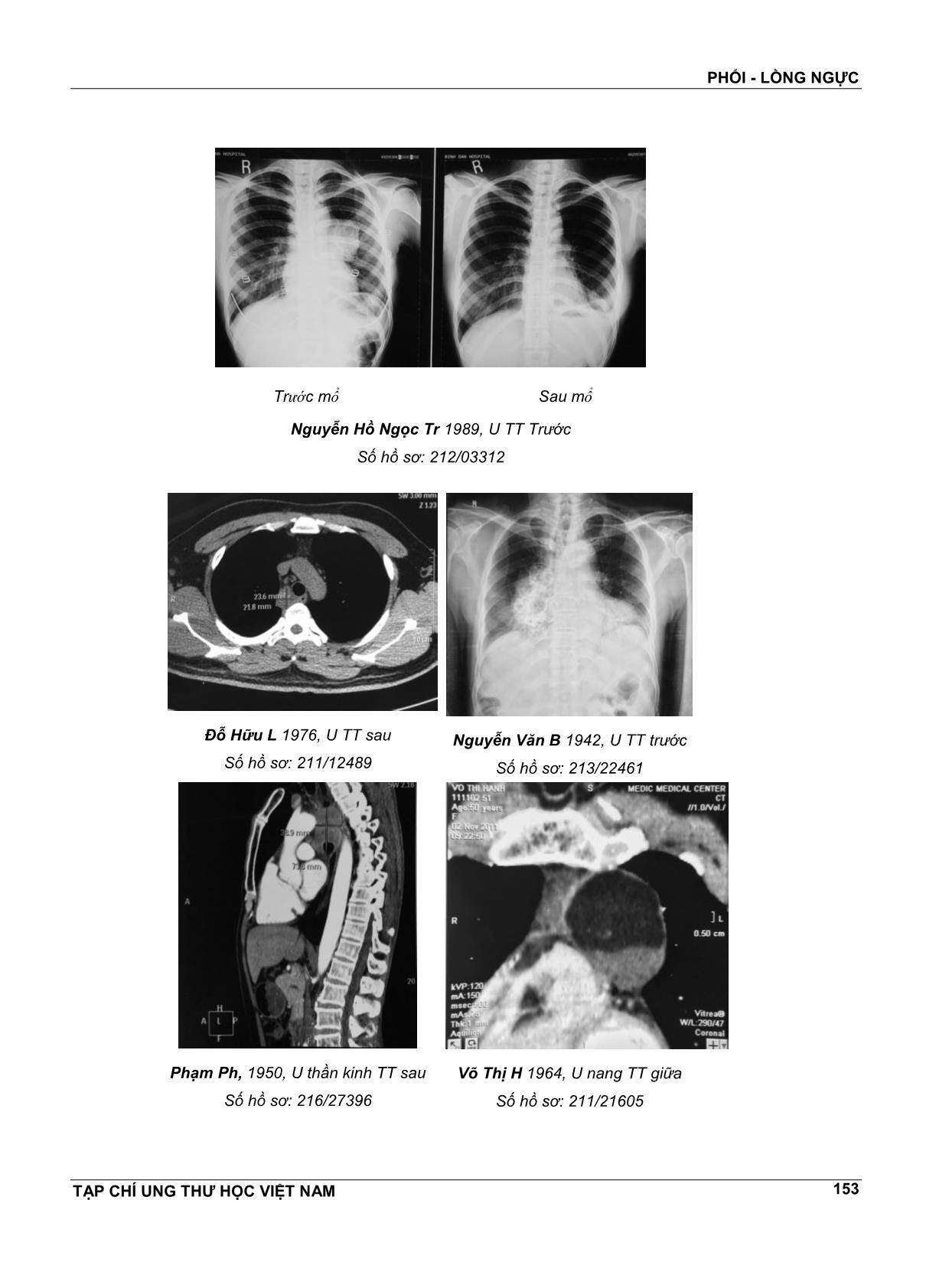
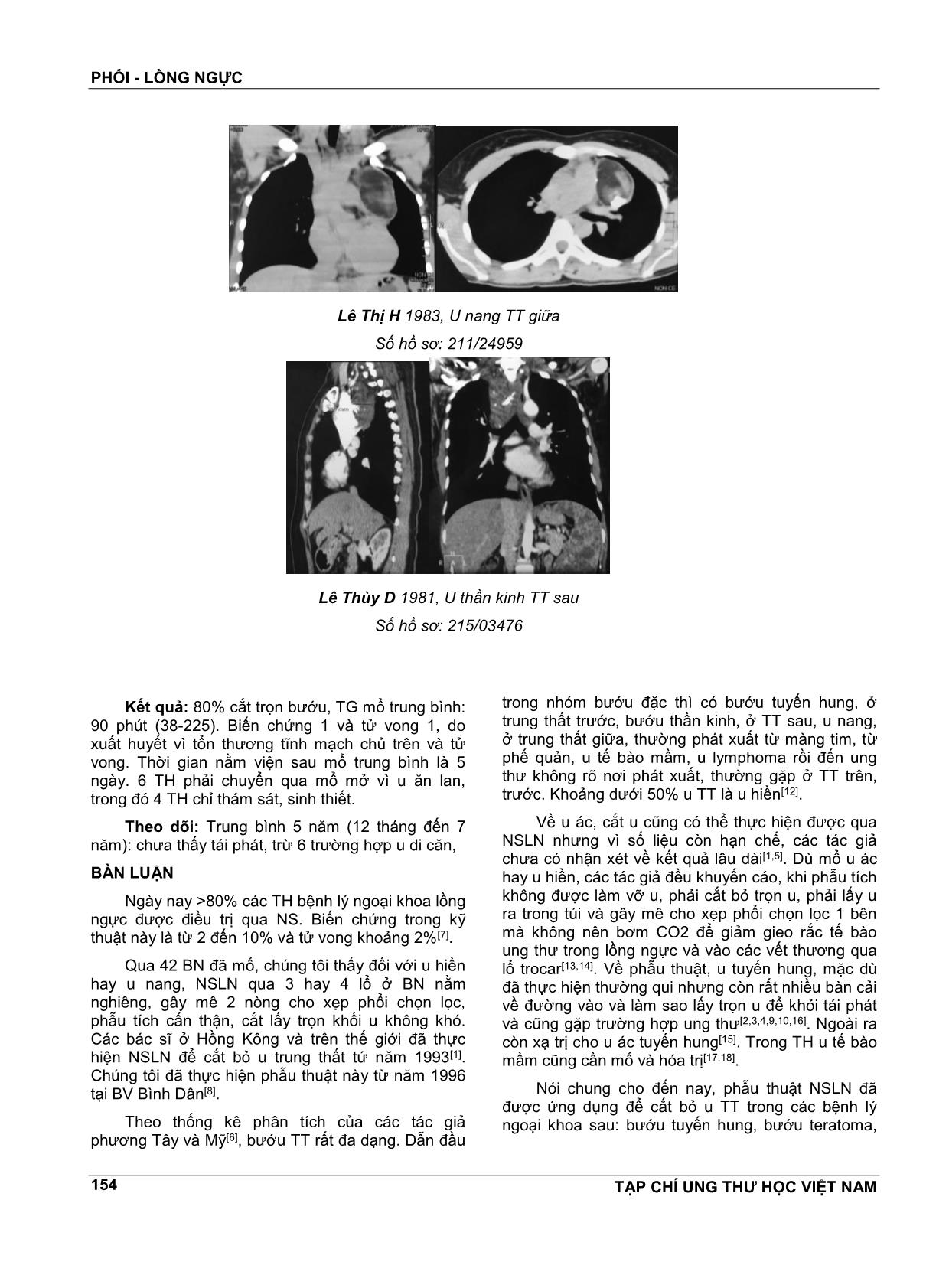
PHỔI - LỒNG NGỰC TẠP CHÍ UNG THƯ HỌC VIỆT NAM 150 NGHIÊN CỨU BƯỚU TRUNG THẤT MỔ NỘI SOI TẠI BỆNH VIỆN BÌNH DÂN (2010-2016) VĔN TẦN1, TRẦN VĨNH HƯNG2, TRẦN CÔNG QUYỀN3, HỒ HUỲNH LONG4, NGUYỄN NGỌC BÌNH5, NGUYỄN VĔN VIỆT THÀNH6, NGUYỄN BÁ MINH NHẬT6, ĐOÀN HÙNG DŨNG6, DƯƠNG THANH HẢI6 Bệnh lý ngoại khoa trung thất (TT) rất đa dạng. Ngày nay, nhờ phát triển kỹ thuật nội soi, đa số bệnh lý TT có thể can thiệp phẫu thuật qua nội soi lồng ngực (NSLN). Mục tiêu nghiên cứu: Lượng giá tính khả thi, an toàn và hiệu quả những bệnh lý TT được phẫu thuật qua NSLN. Đối tượng: Bướu hay u nang TT tiên phát, cần cắt bỏ tại BV Bình Dân. Phương pháp: Tiền cứu. Dùng bộ dụng cụ NS ổ bụng, thêm trocar lồng ngực. BN nằm nghiêng phải hay trái tùy vị trí khối u. Gây mê NKQ 2 nòng, cho xẹp phổi bên mổ. Lỗ trocar cho camera ở gian sườn 4-5, trên đường nách giữa, các trocar khác đặt ở vị trí thuận lợi theo hướng dẫn của camera. Kết quả: Trong thời gian từ nĕm 2010 đến nĕm 2016, chúng tôi đã cho nhập viện 52 BN, trong đó có 48 BN được mổ thì 42 BN được mổ nội soi, 6 BN phải chuyển mổ mở, trong đó 4 BN chỉ có thám sát và sinh thiết. Nam có 27, nữ có 15, tuổi từ 22 đến 60, khối u được cắt bỏ trọn. Về vị trí, 20 u trung thất trước, 15 u trung thất sau, 7 u trung thất giữa. Về tính chất, 30 u đặc, 12 u nang. Đường kính trung bình là 5.5cm (3-15cm). Về vi thể, 16 u tuyến hung (3 có nhược cơ), 5 u quái, 4 u ác tuyến, 3 u thần kinh, 2 lymphoma, và 2 u mỡ. Thời gian mổ trung bình là 90 phút (30 phút đến 220 phút), truyền máu 2 BN. Biến chứng viêm mủ màng phổi 1 BN, XH trong mổ 1 BN và tử vong 1. Dùng kháng sinh 6 BN. Rút ống dẫn lưu lồng ngực sau 24 giờ. Xuất viện sau 5 ngày. BN u tuyến hung bị nhược cơ, cường độ nhược cơ được cải thiện dần. Theo dõi: Tất cả 42 BN đều được theo dõi, chưa thấy BN nào bị u tái phát, trừ 4 BN có u ác di cĕn. Bàn luận: U TT là bệnh lý ngoại khoa khá đặc biệt. Theo thứ tự, khối u TT nhiều nhất là u tuyến hung 39%, 3 BN bị nhược cơ, sau mổ có dùng tensilon. 3 BN bị u ác, gởi qua khoa ung thư để điều trị; u quái trưởng thành 20%; u tế bào mầm 5%, u nang 11% rồi đến u thần kinh 10%; u lympho 8%. Về vị trí, u TT trên chiếm 54%, u TT sau chiếm 26%, u TT giữa chiếm 20%. Hơn 20% là u ác khi mổ. Về điều trị, cắt bỏ trọn khối u qua nội soi không khó đối với u hiền, đặc và mọi u nang kích thước không giới hạn, kể cả u di cĕn độc nhất. Trong nhóm u ác, có 6 BN thì 4 BN chỉ thám sát, sinh thiết, những u ác khác nằm trong các khối u, cắt bỏ được qua nội soi, có 3 BN. Riêng TH u nang, do di cĕn từ trực tràng, tử vong do mổ chảy máu khi đụng phải TMC trên, đã chuyển mổ mở nhưng không kịp, bị sốc mất máu. Kết luận: NSLN điều trị u TT đã được áp dụng song song với điều trị u phổi tại bệnh viện chúng tôi từ nĕm 1996. Kết quả cho thấy phẫu thuật thực hiện được, ngày càng nhiều (80% so với 33% trước nĕm 2010) an toàn và hiệu quả, đặc biệt là đối với mọi u hiền hay u nang. 1 Giáo sư - Nguyên Phó Giám Đốc - Bệnh viện Bình Dân TP.HCM 2 TS.BS. Giám Đốc - Bệnh viện Bình Dân TP.HCM 3 BSCKII. Trưởng Khoa Lồng ngực Mạch máu bướu cổ 4 BSCKII. Trưởng phòng Tổ chức Cán bộ 5 BSCKII. Trưởng phòng Nghiên cứu Khoa học 6 BS. Khoa Ngoại Lồng ngực Mạch máu bướu cổ PHỔI - LỒNG NGỰC TẠP CHÍ UNG THƯ HỌC VIỆT NAM 151 SUMMARY Surgial treatment of mediastinal tumors by vats at Binh Dan Hospital (2010-2016) The nature of mediastinal tumor is very complicated. By developping VATs, majority of mediastinal tumors or cysts can be removed by thoracoscopy. Objectives: Assessment of the feasibility, the safety and the effectiveness of VATs for removing the mediastinal tumors at Binh Dan hospital. Materials: All mediastinal tumors or cysts removed by VATs from 2010 to 2016 are studied. Method: A prespective study. A general anesthesia with double lumen intubation for one side lung collapse. The camera trocar is placed in the middle axillary line on lateral position patient, in ICS 4-5; the other trocars are directed by camera. Results: From 2010 to 2016. There are 52 cases of mediastinal tumors; 42 were removed by VATs. 6 must be turned in open that 4, were exploratory and biopsy. Male were 27, female 15; age from 22 to 60, 38 tumors were removed. 22 of anterior superior segment, 13 of posterior segment, 3 of middle segment. 30 solid tumors, 12 cystic tumors. The diameter was 5.5cm (3- 15cm). About pathology, 17 thymoma (3 myastheny), 8 germ cell tumors (benign 3, 5 cancer), 3 neurologic tumor, 2 lymphoma, and 2 lipoma. Time of operation was 90mn (30mn to 220mn), 2 patients must be transfused. Complications: Purulent pleuresy 1 patient, bleeding 1 patients and death. 6 patients were use antibiotics. In 24 hours, drainage was withdraw. Discharge in 5 days. Follow-up: Myastheny in thymic tumor, was improved. All of 42 patients were follow-up, untill now, except 4 patients having cancer, exploratory and biopsy, the remainings were good. Discussion: The mediastinal tumor is a complicated neoplasm that cysts, neurologic tumors, thymoma, lymphoma, teratoma, seminoma and metastatic tumors can be met. About sites, the tumors can be found at 3 compartments. More than 20% of tumors are malignant at the operative time. About benign tumors, removing them by thoracoscopy is not difficult. Conclusion: In our hospital, thoracoscopic surgery of mediastinal tumors is applied parallele to lung tumors. Nowaday, 80% is operated by thoracostomy in comparison 33% in the year before 2010. The surgery for removing benign tumors was feasible, safe and effective. Theo giải phẫu học, trung thất được chia làm 3 hay 4 vùng nhưng có thể có bất thường[11], khi các bộ phận không nằm đúng chỗ. Bệnh lý ngoại khoa trung thất (TT) rất đa dạng: u bướu, chấn thương, viêm nhiễm. TT là một khối nằm trong lồng ngực, giữa 2 phổi, chứa nhiều tạng quan trọng như tim, các mạch máu lớn, thực quản, khí-phế quản. Muốn can thiệp phẫu thuật, phải mở rộng lồng ngực hay chẻ dọc xương ức, là những phẫu thuật lớn, mà hậu phẫu thường rất nặng nề. Ngày nay, nhờ phát triển kỹ thuật nội soi lồng ngực (NSLN) với camera và những dụng cụ chuyên dùng, một số bệnh lý TT có thể can thiệp ngoại khoa qua các lổ nhỏ. Trong đầu thập kỷ 21, nhờ học tập và thực hiện trên sinh vật rồi trên người Hồng Kông với GS Anthony Yim, GS Sidney Chung và CS[1,2,3], chúng tôi đã bắt đầu thực hiện NSLN để điều trị cho một số bệnh lý ngoại khoa chọn lọc ở TT. 2 loại bệnh được điều trị qua NSLN là các u hiền và các u ác kể cả u di cĕn, xâm lấn trung thất gây tràn dịch màng tim ép tim. MỤC TIÊU NGHIÊN CỨU Lượng giá tính khả thi, an toàn và hiệu quả ứng dụng NSLN cắt bỏ một số khối u TT. ĐỐI TƯỢNG Nhóm bệnh nghiên cứu gồm u đặc hay u nang TT tiên phát, mổ tại BV Bình Dân. Phương pháp Tiền cứu. Nhóm bệnh được điều trị trong khoảng thời gian từ đầu nĕm 2010 đến hết nĕm 2016. Phẫu thuật NSLN được ứng dụng để thám sát rồi cắt bỏ khối u. Bộ nội soi ổ bụng thêm trocar lồng ngực được sử dụng. Lỗ trocar cho camera trên đường nách giữa ở bệnh nhân nằm nghiêng qua khe liên sườn 4-5. Các trocar khác đặt ở các vị trí thuận lợi theo hướng dẫn của camera. Các dữ liệu trước mổ về tuổi, giới... diễn biến cuộc mổ (thời gian, máu mất, tai biến...) và diễn biến PHỔI - LỒNG NGỰC TẠP CHÍ UNG THƯ HỌC VIỆT NAM 152 hậu phẫu, giải phẫu bệnh, tái khám theo dõi sau xuất viện được ghi nhận. Các số liệu được phân tích để rút ra kết quả ngắn và trung hạn. Kết quả Từ nĕm 2010 đến hết nĕm 2016, 52 BN nhập viện thì có 42 bệnh nhân được thực hiện qua NSLN, chiếm tỉ lệ là 80%. Đặc điểm lâm sàng, cận lâm sàng và định bệnh Tuổi và giới: Số bệnh nhân trên gồm 27 nam, 15 nữ, tuổi trung bình 35 (22-50), trừ 4 bệnh nhân bị u di cĕn đều tuổi trên 55. Lâm sàng: 7 BN không triệu chứng, phát hiện nhờ chụp hình phổi kiểm tra sức khỏe, 35 BN bị đau ngực, khó thở và ho, trong đó 1 BN có sốt và 3 BN bị nhược cơ. Cận lâm sàng Xét nghiệm: Urê, creatinine, công thức bạch cầu, Hct đều nằm trong giới hạn bình thường. ECG: Các chuyển đạo bình thường. Hình ảnh: X quang và CT lồng ngực, xác định u trung thất. Nội soi khí-phế quản và thực quản để loại trừ u hệ hô hấp và u thực quản. Chụp hình thực quản có cản quang để xác định thêm vị trí của khối u Bảng 1. X quang phổi: thẳng và nghiêng, CT scan cho thấy Vị trí khối u Số TH TT trước trên 24 TT sau 15 TT giữa 5 Tổng 42 Bảng 2. Kích thước khối u Kích thước Số TH <4cm 13 4-6cm 19 >6cm 10 Tổng 42 Định bệnh: Có 12 u nang, 30 u đặc. Bảng 3. Bản chất khối u Vi thể Số TH Thymoma 17 (myasthenis gravis: 3) Germ cell tumors 8 (germ cell tumors: 3, mature teratoma: 5) Cyst + solid tumors 3 Neurologic tumors 2 Lymphoma Lipoma Adeno CA 2 2 1 Tổng 42 Phẫu thuật: (video) Bảng 4. Đường vào NSLN Đường vào/trocars Số TH Ngực trái 20/ 3-4 trocars Ngực phải 22/ 4 trocars Sau đây là một số hình ảnh Trần Hùng O 1949, U TT Trước Số hồ sơ: 212/19833 Ôn Kim Ph 1961, U TT Trước Số hồ sơ: 2016/28016 PHỔI - LỒNG NGỰC TẠP CHÍ UNG THƯ HỌC VIỆT NAM 153 Trước mổ Sau mổ Nguyễn Hồ Ngọc Tr 1989, U TT Trước Số hồ sơ: 212/03312 Đỗ Hữu L 1976, U TT sau Số hồ sơ: 211/12489 Nguyễn Vĕn B 1942, U TT trước Số hồ sơ: 213/22461 Phạm Ph, 1950, U thần kinh TT sau Số hồ sơ: 216/27396 Võ Thị H 1964, U nang TT giữa Số hồ sơ: 211/21605 PHỔI - LỒNG NGỰC TẠP CHÍ UNG THƯ HỌC VIỆT NAM 154 Lê Thị H 1983, U nang TT giữa Số hồ sơ: 211/24959 Lê Thùy D 1981, U thần kinh TT sau Số hồ sơ: 215/03476 Kết quả: 80% cắt trọn bướu, TG mổ trung bình: 90 phút (38-225). Biến chứng 1 và tử vong 1, do xuất huyết vì tổn thương tĩnh mạch chủ trên và tử vong. Thời gian nằm viện sau mổ trung bình là 5 ngày. 6 TH phải chuyển qua mổ mở vì u ĕn lan, trong đó 4 TH chỉ thám sát, sinh thiết. Theo dõi: Trung bình 5 nĕm (12 tháng đến 7 nĕm): chưa thấy tái phát, trừ 6 trường hợp u di cĕn, BÀN LUẬN Ngày nay >80% các TH bệnh lý ngoại khoa lồng ngực được điều trị qua NS. Biến chứng trong kỹ thuật này là từ 2 đến 10% và tử vong khoảng 2%[7]. Qua 42 BN đã mổ, chúng tôi thấy đối với u hiền hay u nang, NSLN qua 3 hay 4 lổ ở BN nằm nghiêng, gây mê 2 nòng cho xẹp phổi chọn lọc, phẫu tích cẩn thận, cắt lấy trọn khối u không khó. Các bác sĩ ở Hồng Kông và trên thế giới đã thực hiện NSLN để cắt bỏ u trung thất tứ nĕm 1993[1]. Chúng tôi đã thực hiện phẫu thuật này từ nĕm 1996 tại BV Bình Dân[8]. Theo thống kê phân tích của các tác giả phương Tây và Mỹ[6], bướu TT rất đa dạng. Dẫn đầu trong nhóm bướu đặc thì có bướu tuyến hung, ở trung thất trước, bướu thần kinh, ở TT sau, u nang, ở trung thất giữa, thường phát xuất từ màng tim, từ phế quản, u tế bào mầm, u lymphoma rồi đến ung thư không rõ nơi phát xuất, thường gặp ở TT trên, trước. Khoảng dưới 50% u TT là u hiền[12]. Về u ác, cắt u cũng có thể thực hiện được qua NSLN nhưng vì số liệu còn hạn chế, các tác giả chưa có nhận xét về kết quả lâu dài[1,5]. Dù mổ u ác hay u hiền, các tác giả đều khuyến cáo, khi phẫu tích không được làm vỡ u, phải cắt bỏ trọn u, phải lấy u ra trong túi và gây mê cho xẹp phổi chọn lọc 1 bên mà không nên bơm CO2 để giảm gieo rắc tế bào ung thư trong lồng ngực và vào các vết thương qua lổ trocar[13,14]. Về phẫu thuật, u tuyến hung, mặc dù đã thực hiện thường qui nhưng còn rất nhiều bàn cải về đường vào và làm sao lấy trọn u để khỏi tái phát và cũng gặp trường hợp ung thư[2,3,4,9,10,16]. Ngoài ra còn xạ trị cho u ác tuyến hung[15]. Trong TH u tế bào mầm cũng cần mổ và hóa trị[17,18]. Nói chung cho đến nay, phẫu thuật NSLN đã được ứng dụng để cắt bỏ u TT trong các bệnh lý ngoại khoa sau: bướu tuyến hung, bướu teratoma, PHỔI - LỒNG NGỰC TẠP CHÍ UNG THƯ HỌC VIỆT NAM 155 bướu thần kinh, các nang màng tim, nang phế quản, nang ruột, u tế bào mầm ác[7]. Cũng như mổ NS các bệnh lý khác, một khi kíp mổ được huấn luyện thành thạo và có trang thiết bị hiện đại thì các bệnh lý ngoại khoa trong lồng ngực đều có thể thực hiện được qua NS. Cái lợi trong kỹ thuật này là có thể xác định lại định bệnh và nếu phẫu thuật thực hiện được thì bệnh nhân ít bị đau sau mổ, ít bị biến chứng về đường mổ, sẹo mổ nhỏ và có thể xuất viện sớm cũng như giảm ngày nghỉ công tác (đa số là tuổi trẻ). Trước nĕm 2010, chúng tôi chỉ chọn mổ nội soi những khối u <5cm, tỉ lệ đạt được 33%, ngày nay, chúng tôi chọn những bệnh có u lớn hơn; do đó, tỉ lệ mổ nội soi đạt được 80%. Như 38 TH mổ của chúng tôi, nằm viện là 5 ngày, xuất viện trở lại công tác sau 2 tuần, tái khám định kỳ, hiện chưa thấy tái phát, trừ 6 TH ung thư, 4 chỉ có thám sát và sinh thiết. KẾT LUẬN Từ 1996 đến nay, chúng tôi đã thực hiện NSLN để định bệnh và để điều trị. Kể từ nĕm 2010, 42 BN được mổ nội soi thì 38 cắt bỏ trọn khối u, chiếm tỉ lệ 80% so với trước nĕm 2010, tị lệ cắt khối qua nội soi chỉ được 33%. Có 20% là u ác, còn lại là u hiền hay u nang. Kết quả cho thấy phẫu thuật thực hiện được, an toàn và hiệu quả. TÀI LIỆU THAM KHẢO 1. Yim APC, Lee TW, Izzat MB et al: Place of Vidio- thoracoscopy in Thoracic Surgical Practice. World J Surg 25, 157-161, 2001. 2. Yim APC: VATs resection of anterior mediastinal masses. Int J Surg 81:350.1996 3. Yim APC: VATs thymectomy for myasthenis gravis. Semin.Thorac.Cardiovasc Surg 11:65,1999. 4. Mack, MJ, Landreneau RJ, Yim APC et al: Results of VATs thymectomy in pts with myasthenis gravis. J Thorac.Cardiovasc. Surg 112:1352, 1996. 5. Yim APC: VATs in Asia: its impact and implications. Aust. NZ. J. Med 27:156.1997. 6. Christine L. Lau, R. Duane David Jr: The mediastinum. Textbook of Surgery. Sabiston, 17 th Edit, 2004. chapter 56, pp 1735-1763. 7. Craig Chang, Robert V. Rege: Minimally invasive surgery. Textbook of Surgery. Sabiston, 17 th Edit, 2004. chapter 18, pp 445-470. 8. Van Tan, Hoang Danh Tan, Tran Cong Quyen et al: Treatment of benign mediastinal tumors by thoracoscopy. Reported in the Congress of ELSA, Tokyo 2008, September, 19-21, printed in Abstract book (GVS9-1), Journal of Japan Society for Endoscopic Surgery, Vol 7, No 7, 2008. 9. Huang J, Rizk NP, Travis WD et al: Comparison of patterns of relapse in thymic carcinoma and thymoma, J Thoracic and Cardiovasc Surg. 138, 1, pp26-31, 2009. 10. Mineo TC, Ambrogi V, Baddi A et al: Recurrent intrathoracic thymomas. Potential prognostic importance of cell-cycle protein expression, J Thoracic and Cardiovasc Surg 138.1 pp40- 45.2009 11. Whitten CR, Khan S, Munneke GJ et al: A diagnosis approach of mediastinal abnormalities, Radiographies 27: 657-671, 2007. 12. Donahue JM, Nichols FC: Primary mediastinal tumors and cysts and diagnotic investigation of mediastinal masses in Shields TW et al: Philadelphia 2009, Lippimcort William & Wilkins, pp 2195-2199. 13. Muller-Hermelink HK, Engel P, Kuo TT et al: Tumors of the thymus. Lyon France 2004, IARC Press pp 148-151. 14. Falkson CB, Bezjak A, Darling G et al: The management of thymomas. A systematic review and practice guidline. J Thorac Oncol 4:911-919, 2009. 15. Kim ES, Putnam JB, Komaki R et al: Phase II study of a multidisciplinary approach with induction chemotherapy, followed by surgical resection, radiation therapy and consolidation chemotherapy for unresectable malignant thymomas. Final report Lung Cancer 44:369- 379, 2004. 16. Wright CD: Extend resection for thymic malignancies. J Thorac Oncol 5:S344-S347, 2010. 17. Kesler KA, Einborn LH: Multimodality treatment of germ cell tumors of the mediastinum. Thorac Surg Clin 19:63-69, 2009. 18. Walsh GL, Taylor GD, Nesbitt JC et al: Intensive chemotherapy and radical resection for primary nonseninomatous mediastinal germ cell tumors. Ann Thorac Surg 69:337-343, 2000.
File đính kèm:
 nghien_cuu_buou_trung_that_mo_noi_soi_tai_benh_vien_binh_dan.pdf
nghien_cuu_buou_trung_that_mo_noi_soi_tai_benh_vien_binh_dan.pdf

